Высокий холестерин это сколько: Норма холестерина
Повышенный «хороший» холестерин увеличит риск ранней смерти на 68%
Люди с чрезвычайно высоким уровнем «хорошего» холестерина больше подвержены риску преждевременной смерти, чем те, у кого липидное (жировое) вещество в крови присутствует в пределах нормы. Об этом пишет European Heart Journal со ссылкой на исследователей из Копенгагенского университета (Дания).
Напомним, считается, что «плохой» холестерин (ЛПНП) «оседает» на стенках сосудов, образуя бляшки и замедляя кровообращение. «Хороший» (ЛПВП), напротив, вовлечен в обратный транспорт «полохого» холестерина и помогает его выведению из организма.
— Врачи привыкли поздравлять пациентов с очень высоким уровнем «хорошего» холестерина в крови. Но мы больше не должны этого делать, поскольку новое исследование показывает связь между высоким уровнем ЛПВП и смертностью, — заявил профессор кафедры клинической медицины Копенгагенского университета Берге Норвестгаард.
Он пояснил, что ученые основывались на данных, предоставленных Копенгагенским центром исследования населения и Датской гражданской регистрации. В результате были проанализированы более десяти тысяч случаев смерти людей за последние шесть лет.
Рассчитав коэффициент смертности, исследователи установили, что у мужчин с чрезвычайно высоким уровнем ЛПВП уровень смертности на 106% выше, чем у представителей сильного пола с нормальным содержанием вещества в крови. У женщин переизбыток ЛПВП увеличивал риск преждевременной смерти на 68%.
Чрезмерно низкий уровень ЛПВП специалисты также связали с высокими рисками для здоровья и ранней смертностью.
Исследование показало, что люди со средним уровнем ЛПВП в крови имели самую низкую смертность. Для мужчин этот показатель составил 1,9 ммоль/л (миллимоли на литр). Для женщин — 2,4 ммоль/л.
Справка «РГ»
Уровень упавшего ниже нормы «хорошего» холестерина можно повысить, отказавшись от вредных привычек, занимаясь физкультурой, а также употребляя больше полезных жиров, присутствующих в авокадо, оливковом масле, орехах и жирных сортах рыбы.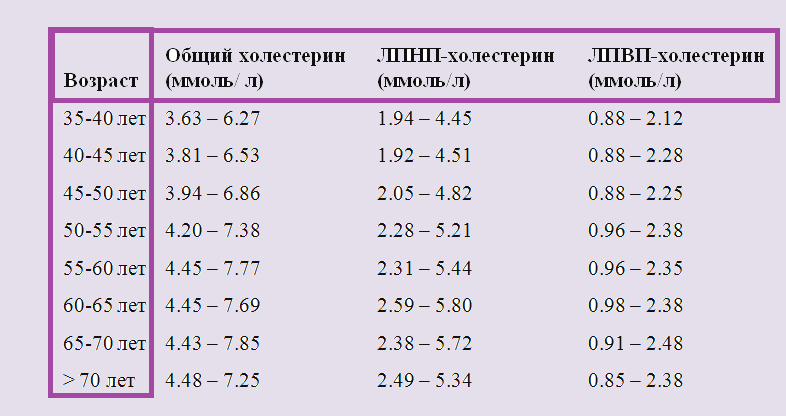 Соответственно, от хлебобулочных изделий и жареных продуктов лучше отказаться.
Соответственно, от хлебобулочных изделий и жареных продуктов лучше отказаться.
Почему опасен высокий холестерин? — Няганская окружная больница
СОВЕТЫ КАРДИОЛОГА
Почему опасен высокий холестерин?
В современном мире ежегодно примерно половина смертей приходится на сердечно-сосудистые заболевания, при этом большая часть из них происходит внезапно, как будто бы на фоне полного здоровья и порой в молодом и активном возрасте. Грозный и незримый враг, вызывающий их, называется АТЕРОСКЛЕРОЗ.
Атеросклероз – это процесс образования бляшек или наростов, на стенке сосуда. Бляшка состоит из ядра и покрышки, или поверхностной оболочки. Основной компонент ядра – холестерин, жироподобное вещество, вырабатываемое печенью. Он входит в состав оболочек (мембран) всех клеток организма, много холестерина в нервной ткани, из холестерина образуются многие гормоны. На все свои внутренние нужды организм вырабатывает холестерина более чем достаточно. Но человек потребляет его еще и с пищей, и часто в больших количествах. Основной источник этого вещества — продукты животного происхождения. Если их много в рационе питания, то содержание холестерина в крови увеличивается, и он из необходимого организму друга превращается в опасного врага. Дело в том, что избыток холестерина поступает в стенки кровеносных сосудов. Начальные изменения в стенках сосудов – первые липидные полоски – появляются уже в 20-летнем возрасте. Холестерин продолжает накапливаться в сосудистой стенке, в результате чего вокруг его отложений разрастается соединительная (рубцовая) ткань. Так образуется атеросклеротическая бляшка, суживающая просвет сосуда и затрудняющая ток крови. Рост бляшки продолжается в течение лет и десятилетий.
Атеросклеротические бляшки бывают разные. Самые опасные из них – злокачественные (нестабильные) – с большим холестериновым ядром и тонкой покрышкой. Такая покрышка легко разрывается, бляшка вскрывается как нарыв, в просвет сосуда.
В об иходе существует два неправильных мнения об атеросклерозе: молодежь считает, что атеросклероз болезнь пожилых людей, и вполне возможно, что он вообще не настигнет, а значит, о профилактике думать рано; пожилые же люди полагают, что раз атеросклероз уже все равно есть, то и сопротивляться ему бесполезно.
В больших научных программах с обследованием сотен тысяч пациентов и наблюдением за ними в течение десятилетий было доказано существование в любом возрасте факторов, сильно повышающих вероятность развития заболеваний, связанных с атеросклерозом. Их называютфакторами риска. Самые опасные из них – повышенный уровень холестерина в крови, повышенное артериальное давление и курение. За ними следует ожирение и сахарный диабет. Действие одного фактора усиливает действие другого, поэтому особенно опасно их сочетание. Но, если снизить уровень каждого фактора риска, например, снизить уровень холестерина в крови, артериальное давление, бросить курить, снизить избыточный вес, то общая вероятность заболеть сердечно-сосудистыми заболеваниями снизится, а развитие атеросклероза замедлится. Особенно это касается снижения уровня холестерина в крови.
Борьбу с атеросклерозом следует начинать с изменения образа жизни: больше двигайтесь, откажитесь от курения, оздоровите питание. Основа всех диет по снижению холестерина – снижение потребление жиров, особенно животного происхождения (жирное мясо, субпродукты, сливочное масло, жирные молочные продукты, жирные сорта сыра, сдобная выпечка и др.). Замените большую часть животных жиров растительными маслами: подсолнечным, оливковым, кукурузным.
Обратите особое внимание на регулярное потребление продуктов, снижающих уровень холестерина в организме и увеличивающих его выведение. Они содержат растворимую клетчатку (пектин, пселлим, клейковину) и при варке образуют желеобразную массу. Это овсяные хлопья (геркулес), яблоки, сливы, различные ягоды. Регулярно употребляйте бобовые продукты (фасоль, горох). Для приготовления пищи используйте тушение, варение, запекание, микроволновую печь, посуду со специальным покрытием, не требующим применение жира. Тщательным соблюдением такой диеты можно добиться снижения холестерина на 10-12%.
Кардиологи всего мира придерживаются мнения, что каждый человек старше 20 лет должен знать свой уровень холестерина, то есть сделать необходимый анализ крови. Нормальный уровень холестерина крови – менее 5,2 ммоль/л (или 200 мг/дл). Если холестерин повышен – он опасен, как фактор, способствующий развитию атеросклероза и тяжелых сердечно — сосудистых заболеваний.
И.М. Михайлова
Грудное вскармливание – здоровье Вашего малыша.
Сынок уснул, доверчиво и нежно
Прижавшись щечкой к маминой груди,
И мы летим, как в космосе безбрежном,
Как две звезды по млечному пути
В начале жизни, что для крохи надо
С любимой мамой быть, и это так легко
Всегда готово, вкусно, близко, рядом,
Бесценный дар – грудное молоко.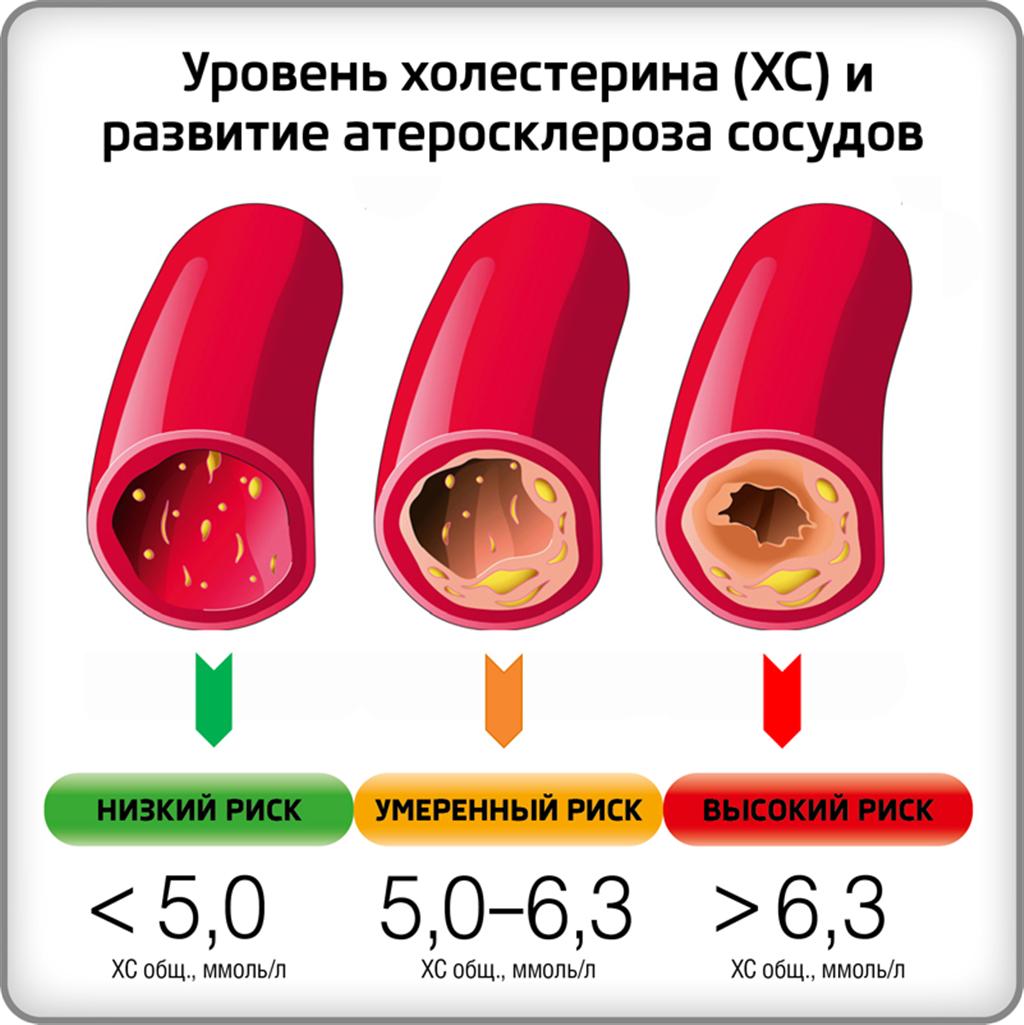
Спи, ангел мой, и пусть тебе приснятся
Моря и горы, звезды, облака
Нельзя навечно маленьким остаться,
Ты станешь сильным, смелым, а пока
Нам Млечный путь подарит безмятежность
Пусть каждый кроха будет с ним знаком
И будет вскормлен он с улыбкой нежной
Чудесным материнским молоком!
На протяжении всего существования человечества кормление грудью новорожденных обеспечивало ребенку выживание и здоровье. Бурное развитие науки, вовлечение женщины в общественную жизнь, ранний выход кормящей мамы на работу привели к созданию целой новой отрасли, «технологии» искусственного вскармливания. В основу был положен количественный подход, основным показателем адекватности питания служили прибавка в массе тела и количество потребляемой пищи. Если ребенок недостаточно прибавлял в массе тела и не высасывал положенное количество молока в строго регламентируемое по часам кормление, ставился диагноз гипогалактии и назначался докорм из бутылочки. Заменили грудное молоко на коровье (все молочные смеси на коровьем или на козьем молоке), заменили грудь матери на соски и пустышки. Такой подход был повсеместным. Количество женщин, кормящих грудью, стало неуклонно снижаться. Исследования последних лет убедительно показали, что нарушение здоровья детского населения – увеличение аллергических, гастроэнтерологических и нефрологических проблем, снижение уровня физического и психического развития, напрямую связано с увеличением числа детей, находящихся на искусственном вскармливании. К счастью для младенцев, мамы возвращаются к данному природой и проверенному эволюцией способу организации кормления – кормление, ориентированное на ПОТРЕБНОСТИ ребенка. Для полноценного развития и формирования здоровья у детей необходимо грудное вскармливание. Право ребенка на грудное вскармливание было декларировано и закреплено во Всемирной декларации прав ребенка.
Вскармливание грудным молоком – лучший путь к здоровью малыша на долгие годы.
Сегодня физиология младенцев и их загадочная детская душа все больше привлекают внимание психологов, врачей и других специалистов. Удалось выявить и описать потребности маленького человечка. Условно их разделяют на физиологические и психические: потребность в физическом контакте с матерью, потребность в тепле, сытости, комфорте, безопасности, в непрестанной заботе и любви, глубоком эмоциональном контакте с мамой, необходимость в разнообразии ощущений и впечатлений. Причем, чем младше ребенок, тем большее количество потребностей удовлетворяется за счет сосания маминого молока. В идеале грудничок вообще не должен плакать — ведь у мамы есть грудь для сосания и руки, чтобы утешить и устранить причину дискомфорта. В состав молока входят более 400 компонентов, гарантирующих нормальное развитие детского организма, и возможность получить его дает своевременный ответ на ЛЮБУЮ нужду малыша: попить, поесть, заснуть, успокоиться и утешиться, переварить много молочка, выпустить газики, нормализовать микрофлору кишечника, выздороветь, обеспечить активную работу растущему мозгу, отрегулировать деятельность нервной системы и многое другое! Вот как безгранична зависимость здоровья и развития малыша от получения в срок необходимой порции молока для удовлетворения его насущных потребностей.
Как именно детки просят грудь? Не ждите требовательного плача в попытках оправдать название «по требованию». Нужно предложить грудь при ПЕРВЫХ признаках беспокойства. Как правило, этого достаточно, чтобы предотвратить расстройство крохи. Новорожденный проявляет желание получить мамино молочко, широко открывая ротик, крутя головой в поисках соска, покряхтывая, похныкивая, пытаясь сосать кулачок или краешек одежды. Младенец постарше уже может выразиться более конкретно: жестами, движениями, междометиями, словами.
Общее правило для налаживания кормления по требованию — приложить малыша к груди в ответ на любой его дискомфорт. А дальше станет ясно, чего именно он хотел — утолить жажду или голод, заснуть, пописать, поменять положение, согреться. Или он просто заскучал в одиночестве. Малыш успокоился, мама устранила причину дискомфорта — и можно спокойно и весело жить дальше!
Или он просто заскучал в одиночестве. Малыш успокоился, мама устранила причину дискомфорта — и можно спокойно и весело жить дальше!
Внимание!
Само понятие «кормление по требованию» исключает возможность замены груди на пустышку или бутылочку. Если мама использует эти предметы, то верно говорить, что мама кормит по режиму, внося ограничения в доступ малыша к груди.
Одной из причин, нарушающих физиологию грудного вскармливания, является позднее начало кормления новорожденного грудью. Многим мамам кажется, что в первые сутки у нее нет молока и малыш плачет от голода. Между тем, объем желудка у новорожденного всего 2.0 мл. И тех капелек молозива хватает, чтобы ребенок не испытывал голод. Если бы ребенку сразу после рождения необходимы были бы большие объемы жидкости, то природа бы устроила женщину так, что она бы заливалась молозивом сразу после родов. А в первые часы жизни ребенок может беспокоиться и просто оттого, что он родился, а роды для малыша это самый сильный стресс в жизни. Поэтому он ищет маму, сосание груди и близость мамы успокаивают ребенка и он чувствует что он любим и не одинок в этом большом мире.
Очень важно, чтобы ребенок получил молозиво. В молозиве содержится больше белка, чем в зрелом молоке. Все факторы иммунитета, а также лейкоциты молозива, обеспечивают первую защиту ребенка и предотвращают инфекционно-воспалительные заболевания. Молозиво оказывает мягкое послабляющее действие, в результате чего кишечник ребенка очищается от мекония (первородного кала), что уменьшает длительность физиологической желтушки. В молозиве очень много витамина А. Оно содержит бифидобактерии, иммуноглобулин А (обволакивает слизистую кишечника) необходимые для формирования в кишечнике нормального биоценоза. Учитывая уникальный состав молозива, очень важно, чтобы ребенок получал его с первых часов жизни. Вот почему в отделении неонатологии мы прикладываем малыша к груди мамы еще в родильном зале.
В первые сутки ребенок нуждается в достаточно частом прикладывании к груди.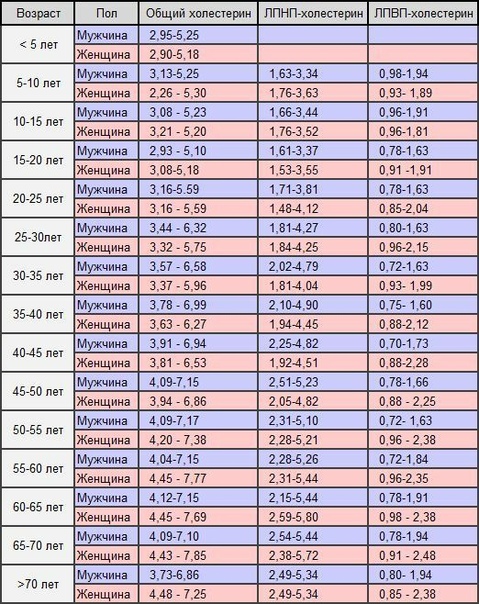 Именно по этому мама и ребенок не разлучаются до самого момента выписки домой.
Именно по этому мама и ребенок не разлучаются до самого момента выписки домой.
Единственным стимулятором лактации служит сосание ребенком груди. Прикладывать малыша к груди необходимо так часто, как он просит, особенно в 1-й месяц жизни в периоде взаимной адаптации матери и ребенка. Малыш первых месяцев жизни не отделяет свою личность от личности мамы и от ее груди. Мама и ее грудь, и все что с ними связано, являются вселенной малыша и им самим.
Сколько времени ребенок может проводить у груди?
В решении этого вопроса также ориентируйтесь на потребности малыша. При естественном грудном кормлении длительность прикладывания может варьироваться от секунды до часа в зависимости от задачи, которая стоит перед крохой.
• Коротенькие прикладывания связаны с чувством жажды (ведь грудное молоко примерно на 90% состоит из воды), с необходимостью добыть энергию при усталости, с потребностью обеспечить нормальную работу нервной системе при перегрузках (на прогулке, при стрессовой ситуации, боли и испуге) и поддержать уровень глюкозы в крови, необходимый для полноценной деятельности головного мозга. Они помогают малышу получить вещества из переднего молока, которое при более длительном сосании меняет состав, становясь жирным и калорийным.
• долгие кормления (начиная с 10 минут и больше) помогают малышу решить задачи роста и прибавки в весе, роста головного мозга и развития желудочно-кишечного тракта, нормализуют процессы пищеварения и обеспечивают формирование иммунитета. Детки могут долго сосать первые недели, при засыпании, при заболевании, прорезывании зубов, при наличии психологического дискомфорта, при сложностях в налаживании эмоционального контакта с матерью. Особенно долго малыши сосут под утро — в это время мамин организм активно вырабатывает гормон пролактин, отвечающий за достаточное количество молока.
Не забирайте грудь раньше, чем младенец САМ ее выпустит. Иначе он рискует недополучить что-нибудь важное из вашего молока, а грудь недополучит «запрос» на выработку новой порции драгоценного питания.
Наберетесь терпения, выберите удобное положение для кормления, позаботьтесь о том, чтобы не скучать в эти минуты (вяжите, слушайте музыку, читайте, дремлите), и кормите! Так долго, как этого требует кроха. Безусловно, бывают исключения: нужно открыть дверь, куда-то отойти, что-то сделать… Но это должны быть именно исключения, а не регулярная практика.
Длительность кормления должна определяться самим ребенком, а не минутами. Предлагаю всем мамам, читающим этот текст, — не считайте прикладывания, не замечайте их длительности. Прикладывайте ребенка, так часто, как он просит. Насытившись, ребенок сам «оторвется» от груди или перестанет сосать. Форма и размер молочных желез и соска, а также особенности его строения не определяют количество молока и возможность грудного вскармливания.
Когда ребенок сосет грудь, сенсорные импульсы поступают из сосков в молочные железы. В ответ на это передняя доля гипофиза вырабатывает гормон — пролактин. Пролактин поступает в кровь молочных желез и стимулирует молочные секреторные железы, вырабатывающие молоко. Таким образом, чем больше ребенок сосет грудь, тем больше молока вырабатывается в молочных железах. Ночью вырабатывается больше пролактина, следовательно, кормление грудью ночью особенно полезно для поддержания выработки молока.
Как часто нужно грудное молоко? Чем младше ребенок, тем большее количество его потребностей удовлетворяется за счет состава молока. Например, месячному крохе новая порция питания помогает комфортно опорожнить кишечник или избавиться от скопления газов, а 5-6-месячный ребенок справится с этим и без сосания. Подросший карапуз, если хочет приласкаться к маме, заберется к ней на руки и обнимет ее, а младенец знает один способ обретения глубокого и нежного единства — пососать мамину грудь. Чем меньше ребенок, тем чаще он просит грудь, даже через 10—15 минут после предыдущего кормления! Желудочно-кишечный тракт малыша рассчитан на круглосуточное поступление грудного молока. Сам желудок практически все время отдыхает” и не участвует в переваривании молока — этим занимается кишечник. Потому кормите малыша часто днем и — что особенно важно для выработки достаточного количества молока — никак не менее 3-х раз за ночь.
Сам желудок практически все время отдыхает” и не участвует в переваривании молока — этим занимается кишечник. Потому кормите малыша часто днем и — что особенно важно для выработки достаточного количества молока — никак не менее 3-х раз за ночь.
Обычно ребенку первого года жизни требуется до 15—20 прикладываний за сутки. После года их количество может сократиться до 8—12. Малыш, готовый к отлучению от груди, сосет всего 1—2 раза в сутки.
Не вредны ли долгие сосания для груди?
Одно из важнейших понятий в организации успешного грудного кормления — ПРАВИЛЬНОЕ ПРИКЛАДЫВАНИЕ. Младенец должен максимально глубоко захватить весь коричневый околососковый кружок — ареолу. Радиус захвата ареолы — 2—З см от основания соска. Сам сосок находится глубоко во рту у крохи, не подвергаясь риску травмы.
Основные критерии правильности прикладывания:
— отсутствие болезненности груди у мамы;
— определенные внешние признаки: в момент сосания ареола практически не видна, губы крохи вывернуты наружу, обеспечивая герметичность прикладывания (и непопадание воздуха в желудок малышу), подбородок прижат к груди, а щечки и носик касаются ее.
Правильное прикладывание защищает соски от травм, а благодаря эффекту качественного опорожнения молочной железы оно является профилактикой застоев молока и маститов. Постарайтесь, как можно раньше обучить кроху сосать грудь правильно! Если не получается, воспользуйтесь помощью консультантов.
Только состав грудного молока и особенности пищеварительной системы младенца являются гармоничным механизмом для формирования качественного биоценоза – а здоровый кишечник — здоровый человек!
Как много нужно крохе энергии для роста и физической активности. Источником пищевой энергии являются жиры, углеводы и белки. По критерию ценности наивысший бал имеют белки женского молока. В грудном молоке содержатся преимущественно сывороточные белки, в большом количестве присутствует l-лактоальбумин и лактоферрин, которые являются источниками всех незаменимых аминокислот (в коровьем молоке содержится b-лактоглобулин который вызывает отрицательную антигенную реакцию и обладает аллергизирующим свойством).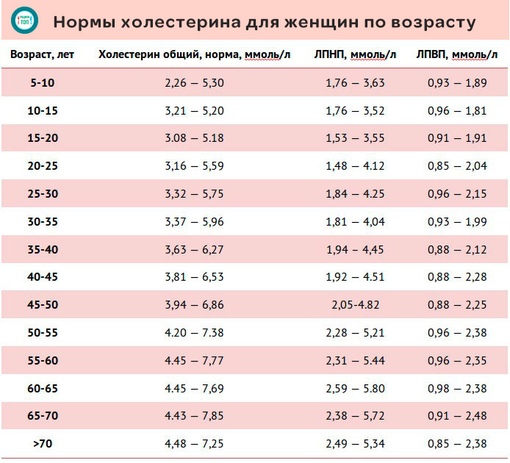 У детей первых месяцев жизни желудочный сок имеет низкую кислотность и активность ферментов – но их достаточно для переваривания белков грудного молока.
У детей первых месяцев жизни желудочный сок имеет низкую кислотность и активность ферментов – но их достаточно для переваривания белков грудного молока.
Жиры должны обеспечить грудного ребенка не только энергией, но и незаменимыми жирными кислотами и жирорастворимыми витаминами А, Д, Е, К. Именно жиры формируют интеллект ребенка. Способность организма грудных детей синтезировать многие жирные кислоты ограничена. Но природа предусмотрела то, что эти кислоты присутствуют в достаточном количестве в грудном молоке. Большинство искусственных смесей не содержат докозагексаеновой кислоты и, таким образом, при построении фосфолипидов нервных клеток головного мозга организм использует другие жирные кислоты, что может отражаться на уровне психического и интеллектуального развития ребенка.
Все углеводы всасываются в желудочно-кишечном тракте в виде моносахаров (прежде всего, глюкозы). Глюкоза является незаменимым источником энергии для нервной ткани, клетки которой не способны использовать жиры как источник энергии. Олигосахариды определяют бифидогенные свойства грудного молока.
Издавна известно, что женское молоко может обеспечить максимальную и всестороннюю защиту младенца от возможных инфекций. Грудное молоко содержит все классы иммуноглобулинов — А, М, О, Е. Секреторный Ig А (высокое содержание в молозиве) защищает эпителий кишечника от антигенов в полости кишечника и активно стимулирует иммунную систему ребенка. Лимфоциты и макрофаги — играют важную роль в становлении антибактериального иммунитета у новорожденных. Лизоцим обладает бактериостатическими свойствами за счет ферментативного разрушения клеточных мембран микробных клеток. Таким образом, секреторный Ig А, лактоферрин, лизоцим образуют мощную бактериолитическую систему женского молока. С молоком матери ребенку передаются все защитные антитела, предохраняя от реализации специфических инфекций. Эти вещества отсутствуют в смесях и молоке животных.
Грудное молоко содерж ит специфические гормоны, которые способствуют более интенсивному психомоторному и эмоциональному развитию. Грудное вскармливание способствует большей неврологической устойчивости, коммуникабельности, развитию памяти детей.
Грудное вскармливание способствует большей неврологической устойчивости, коммуникабельности, развитию памяти детей.
Правильный прикус, формирующийся при охвате соска, снижает частоту стоматологических проблем в раннем детском возрасте, уменьшает частоту кариеса.
Психологические преимущества грудного вскармливания:
Грудное вскармливание определяет тесную эмоциональную связь с матерью, которая сохраняется на долгие годы, создает у ребенка чувство близости и защищенности. Кормящая женщина вызывает особую нежность любящего мужчины, окрашивает в новые яркие тона чувство любви, создает тот специфический климат в семье, когда мужчина в полной мере начинает чувствовать свою роль защитника двух неразрывно связанных и важных для него людей – матери и ребенка!
У малыша, ощущающего родной запах материнской груди, формируется более глубокий и спокойный сон. Уменьшение частоты и тяжести «кишечных колик» у детей находящихся на грудном вскармливании, связано с более быстрым становлением микробиоценоза, созреванием ферментов желудочно-кишечного тракта, формированием правильной перистальтики на фоне спокойного и длительного сосания.
Понятие «кишечные колики» — состояние ребенка первых 3-х месяцев жизни. У новорожденных детей явление физиологическое и связано с незрелостью регуляции моторики и незрелостью ферментной системы, что приводит к повышению газообразования и «распиранию» кишечника. В связи с этим они могут возникать как при грудном вскармливании, так и при использовании смесей. Однако, лишь грудное вскармливание, способно значительно уменьшить и облегчить тяжесть проявлений болевого синдрома при коликах, в связи с большей легкостью переваривания и меньшим газообразованием. Многие считают, что «кишечные колики» связаны с дисбактериозом кишечника или транзиторной лактазной недостаточностью. У ребенка первых месяцев жизни вряд ли вообще можно говорить о дисбактериозе, так как в этот период еще только формируется микробиоценоз. Грудное молоко имеет высокое содержание олигосахаров, которые являются ценнейшим пробиотическим фактором способствующему формированию бифидофлоры. Ее подавление (использование фагов, обилие биопрепаратов, содержащих бифидобактерии) может способствовать приобретению дисбактериоза. Таким образом, исследование кала на дисбактериоз у детей первых месяцев жизни не является информативным методом, так как, с одной стороны, заведомо в анализе обнаружатся изменения, с другой стороны, лечение этих изменений может привести только к ухудшению становления микробиоценоза.
Грудное молоко имеет высокое содержание олигосахаров, которые являются ценнейшим пробиотическим фактором способствующему формированию бифидофлоры. Ее подавление (использование фагов, обилие биопрепаратов, содержащих бифидобактерии) может способствовать приобретению дисбактериоза. Таким образом, исследование кала на дисбактериоз у детей первых месяцев жизни не является информативным методом, так как, с одной стороны, заведомо в анализе обнаружатся изменения, с другой стороны, лечение этих изменений может привести только к ухудшению становления микробиоценоза.
А как же быть со сцеживаниями?
Если вы организовали кормление малыша естественным способом, необходимости в сцеживаниях нет. Молочная железа, реагируя на «запросы» и «требования» со стороны ребенка, производят столько молока, сколько ему нужно. Частые сосания при правильном захвате груди застрахуют от застоев, возникающих при кормлениях по режимной схеме — когда каждая грудь «простаивает» по 6—8 часов, ожидая своей очереди.
Сцеживаться нужно, только если мама разлучается с крохой, или работает вне дома. В таких случаях, возможно, создать «банк собственного молока». (Замороженное молоко в пакетиках может храниться до 6 месяцев. В холодильнике сцеженное молоко храним до 2-х суток. При комнатнойтемпературе до 12 часов )
Как успеть все, если часто давать малышу грудь?
Для налаживания быта с новорожденным молодой маме нужна помощь по хозяйству. Основной принцип после родов: мама занимается ребенком, а окружающие заботятся о маме. Большинство хозяйственных вопросов вполне можно решить без участия кормящей матери. Не так уж это сложно — переложить на домочадцев стирку в машине, приготовление быстро — замороженных продуктов, поход по магазинам и обеспечение чистоты в доме. Тем более что все заинтересованы в том, чтобы малыш рос здоровым, спокойным, не плакал и не капризничал. Ради этого стоит, пока кроха маленький, потратить основное время на кормление — зная, что в дальнейшем ситуация изменится, потребность в молоке будет меньше и у мамы появится больше времени. Многим помогает использование слинга-перевязи для ношения детей, который позволяет, не отрывая младенца от груди, заниматься несложными домашними делами, свободно перемещаясь по квартире и за ее пределами.
Многим помогает использование слинга-перевязи для ношения детей, который позволяет, не отрывая младенца от груди, заниматься несложными домашними делами, свободно перемещаясь по квартире и за ее пределами.
Грудной возраст малышей до 2,5 лет и более (а не до 1 года как считали раньше).
На втором году жизни ребенок получает из молока матери жиры, которые являются основным источником энергии у малыша, все иммунные клеточки, которые защищают от сезонных инфекций и формируют здоровый иммунитет у вашего крохи. Современная кормящая женщина сталкивается с большим количеством дезинформации в вопросах грудного вскармливания, с негативным социальным давлением и с множеством других факторов, подрывающих ее решение и желание кормить грудью. А уж если мама все-таки, несмотря ни на что, продолжает кормить ребенка своим молоком и после года, ей приходится выслушивать всевозможные «страшилки» о вреде кормления грудью «больших» детей.
Подобное негативное отношение — прямое наследие ХХ века. Сто лет назад никого не удивляло, что дети получают мамино молоко до 2—3 лет. Наши прабабушки помнят, что процесс лактации — лучшее противозачаточное средство (гормон пролактин, отвечающий за выработку молока, подавляет овуляцию). Но с 3О—40-х годов ХХ века, когда идеалом женщины стала не преданная жена и мать, а ударница трудового фронта, возможностей кормить малыша долго становилось все меньше. В середине прошлого столетия отпуск по уходу за младенцем составлял 1 месяц. Последствием отсутствия грудного кормления стало ухудшение здоровья подрастающего поколения. Здоровья не только физического, но и психического; дети, не знавшие маминой груди, в большей степени подвержены депрессиям, проблемам с поведением в переходном возрасте и сложностям в налаживании семейной жизни. Именно поэтому Всемирная организация здравоохранения стала уделять пристальное внимание вопросам грудного кормления. Проведены многочисленные исследования по составу женского молока, собраны материалы о влиянии кормления грудью на развитие ребенка, написаны пособия для медработников, брошюры для мам. Совместно с ЮНИСЕФ (Детский фонд ООН) были разработаны и запущены в действие «10 шагов для успА что же на самом деле?
Совместно с ЮНИСЕФ (Детский фонд ООН) были разработаны и запущены в действие «10 шагов для успА что же на самом деле?
Слова о том, что после года в женском молоке нет ничего полезного — миф.
Жирность грудного молока после года кормления возрастает в 2—3 раза.
Количество антител с ростом ребенка постоянно увеличивается, как и содержание иммуноглобулина А.
Повышается уровень веществ, отвечающих за дозревание желудочно-кишечного тракта крохи. На втором году жизни 448 мл грудного молока обеспечивают потребности в энергии — на 29%, в белке — на 43%. в кальции — на 36%, а потребности в витамине А — на 75%. Потребности в фолатах (производных фолиевой кислоты) удовлетворяются на 76%, в витамине В12 — на 94%, а в витамине С — на 60%. Другие данные говорят о влиянии долгокормления на уровень интеллекта: самые большие достижения были у детей, которых кормили дольше всего. Была выявлена связь между длительностью кормления и успешной социальной адаптацией в 6—8-летнем возрасте, когда малыш идет в школу. Груднички старше года реже страдают от аллергических заболеваний. Их иммунитет более устойчив, а в случае заболевания период выздоровления короче, чем у сверстников, не получающих мамочкиного молока.
Причины снижения лактации:
- ребенок поздно приложен к груди (вот почему важно первое прикладывание в первый час после рождения).
- нарушение техники прикладывания к груди. Механизм сосания меняется, если ребенка научили сосать из соски. И дело не в более «легком» сосании, а в технике взаимного расположения языка, охвата губами и включения групп мышц дна полости рта, щек и околоротовой области, а также сочетанности рефлексов сосания и глотания. Если ребенок технически начинает сосать грудь как соску, то это приводит к выделению небольших порций «переднего» молока, застою молока в протоках, что может вести к лактостазу, а также формированию трещин сосков. В последнем случае болевой синдром замедляет и синтез молока, и его отток из протоков молочных желез.

- редкие и непродолжительные кормления. При эффективном сосании груди ребенок получает все молоко, которое ему необходимо, и не требует частого (беспорядочного) кормления, даже при неравномерных интервалах между кормлениями. Если он требует кормлений чаще, чем через 1час, вероятней всего его неправильно прикладывают к груди или продолжительность кормлений настолько коротка, что он не успевает отсосать достаточного количества молока.
- отсутствие ночных кормлений. Наибольшая секреция пролактина происходит ночью (пролактин — гормон, стимулирующий продукцию молока в альвеолах)
- использование предметов имитирующих грудь (соски и пустышки). Сосание груди матери – врожденный рефлекс. Ребенок не рассчитан природой на сосание чего-либо кроме груди. А к пустышке всегда приучают. При этом искажаются естественные механизмы сосания груди. Формируется опыт «соскового» сосания. И всегда пустышка дается взамен общения с ребенком. Сосание соски может изменить прикус и повлиять на речевое развитие. Увеличивается вероятность отказа от груди. При сосании груди ребенок пользуется языком,что имеет значение для развития речи, получает больше внимания со стороны матери, что влияет на психоэмоциональное развитие ребенка.
- допаивание и докармливание. Ребенку до 6 мес. не нужно ни какой другой пищи или питья кроме грудного молока. При потребности малыша предлагайте ему грудь, на любое сосание ребенка груди будет вырабатываться молоко.
«Все лучшее в человеке от лучей солнца и молока матери»
(М. Горький)
Милые мамы, кормите своего малыша грудным молоком, и вы дадите ребенку все самое лучшее, что только можете дать своему крохотному человечку.
Нормы холестерина у женщин и мужчин по возрасту, таблицы. коэффициент атерогенности
Изучая результаты диагностических исследований, медики настаивают на тщательном обследовании тех пациентов, у которых коэффициент атерогенности повышен. Что это такое, важно знать каждому, не безразличному к своему здоровью человеку — ведь данный показатель напрямую связан с состоянием сердечно-сосудистой системы.
Коэффициент атерогенности — что это такое?
Холестерин принято считать злейшим врагом здоровья человека, хотя далеко не каждый пациент может объяснить, почему. На самом деле, все не так однозначно.
Основная часть жироподобного вещества, называемого холестерином, вырабатывается организмом, поскольку является важной составляющей многих жизненно важных физиологических процессов. И только незначительная часть вещества (20%) поступает в организм извне — вместе с употребляемыми продуктами.
Комплексные соединения из холестерина и белков, обеспечивающих транспортировку вещества, отличаются по типу и плотности. Липопротеины высокой плотности называют хорошим холестерином, в силу его антиатерогенных свойств.
Липопротеины низкой плотности известны как плохой холестерин — его способность оседать на стенках сосудов в виде бляшек считается фактором, провоцирующим развитие сердечно-сосудистых заболеваний.
Соотношение между количеством плохого и хорошего холестерина называют атерогенностью. Соответственно, коэффициент атерогенности — это показатель, определяющий качество липидно-жирового обмена и потенциальную склонность организма к повышению уровня холестерина.
Если баланс между плохим и хорошим холестерином нарушается, у человека возникает предрасположенность к появлению атеросклероза — патологического состояния, при котором поражаются артерии и развивается ишемическая болезнь сердца.
Показания к сдаче анализа
Для определения коэффициента атерогенности применяют специальную формулу, с помощью которой определяют количество разных типов липопротеинов в крови, а затем вычисляют соотношение между ними.
Для этого от общего количества холестерина отнимают величину, характеризующую количество липопротеидов высокой плотности, чтобы узнать количество липопротеидов низкой плотности. Затем полученную величину делят на показатели липопротеидов высокой плотности и устанавливают соотношение между хорошим и плохим холестерином.
- Показатели атерогенности крови позволяют не только установить возможные риски появления патологий сосудов, но и узнать, какие виды жиров преобладают в повседневном рационе пациента.
- Анализ на определение коэффициента атерогенности входит в стандартный набор профилактических исследований, а также в качестве составляющей липидограммы, с помощью которой получают информацию об уровне холестерина в крови.
- Данный анализ в обязательном порядке назначают людям, находящимся в группе риска развития болезней сердца и сосудов.
Таковыми считаются пациенты:
- курящие;
- злоупотребляющие алкоголем;
- мужского пола — после 45 лет, женского пола — после 55 лет;
- с генетической предрасположенностью. Особенно, если ближайшие родственники умерли от болезней сердца или сосудов в молодом возрасте;
- с ожирением;
- ведущие малоподвижный образ жизни;
- со склонностью к повышенному давлению;
- больные сахарным диабетом;
- после инфаркта или инсульта.
Кроме того, анализ показан всем пациентам, лечение которых предусматривает прием лекарств, снижающих уровень липидов или ограничение на употребление животных жиров. В ходе диагностических мероприятий анализ проводят при подозрении на болезни печени и щитовидной железы.
В обычной жизни склонность к развитию болезней сосудов и сердца не всегда проявляется в виде симптомов. Определение коэффициента атерогенности — это едва ли не единственная возможность вовремя установить потенциальную угрозу здоровью.
Норма коэффициента атерогенности в анализе крови
Для определения коэффициента атерогенности выполняют забор крови из вены. Результаты исследования рассчитывают в единицах моль на литр.
У женщин
Для среднестатистического человека, среднего роста и комплекции норма коэффициента атерогенности составляет 2- 3 моль/л. Тем не менее, оценивая результаты исследования, медики должны принимать во внимание физиологические особенности организма — пол и возраст.
Поэтому нормальным коэффициент атерогенности у женщин считается, если его величина соответствует возрасту.
| Возраст | 20-30 лет | 30-40 лет | Здоровые пациенты 40-60 лет | Пациенты с ишемией 40-60 лет |
| Моль/л | 2 – 2,2 | 3 – 3,2 | до 3,2 | 3,0 — 4,0 |
Как видно из таблицы, с возрастом показатели нормы атерогенности повышаются. Значительные отклонения от нормы свидетельствуют о накоплении холестериновых бляшек в просвете сосудов.
У мужчин
Для представителей мужского пола предусмотрен более широкий диапазон показателей нормы коэффициента атерогенности, чем для женщин.
| Возраст | 20-30 лет | 30-40 лет | Здоровые пациенты 40-60 лет | Пациенты с ишемией 40-60 лет |
| Моль/л | 2 – 2,8 | 3 – 3,5 | до 3,5 | 3,0 — 5,0 |
Таким образом, и у женщин, и у мужчин нормальным считается коэффициент атерогенности, соответствующий диапазону — от 2 до 3,5 моль/л.
Любопытно, что у долгожителей в возрасте более 80 лет, атерогенный индекс редко превышает 3 моль/л.
Чем опасно повышение коэффициента?
Прогноз здоровья пациента напрямую зависит от результатов анализа. При показателях ниже нормы риск развития атеросклероза расценивается как минимальный.
Но если по результатам исследования было обнаружено превышение нормы атерогенного индекса, это значит, что для пациента существует риск возникновения различных патологий сердца и сосудов.
Значение коэффициента атерогенности от 3 до 4 моль/л свидетельствует о потенциальной угрозе развития тромбоза, ишемии сердца и атеросклероза. Показатели, превышающие 4 моль/л у женщин и 5 моль/л у мужчин — признак уже протекающих атеросклеротических процессов.
Атеросклероз — это хроническая форма патологии сосудов, для которой характерно накопление холестериновых бляшек на стенках артерий. Такие отложения не только постепенно ухудшают движение кровотока, но и способствуют образованию тромбов.
Результатом склеротических изменений становится общее ухудшение самочувствия, появление проблем памятью и вниманием, ухудшение зрения, стенокардия, инфаркты и инсульты.
Причина повышенных значений
Повышение значения атерогенного индекса говорит о скоплении в сосудах холестериновых бляшек.
Основные причины данного явления кроются в образе жизни пациента и наличии определенных заболеваний:
- употребление большого количества животных жиров, включая колбасы и выпечку;
- курение сигарет с высоким уровнем смол и никотина;
- злоупотребление алкоголем;
- лишний вес;
- низкий уровень физической активности;
- сахарный диабет;
- гипертония;
- тромбоцитоз.
Пониженные показатели атерогенности свидетельствуют о чистых и эластичных сосудах. Такие результаты чаще всего наблюдаются у спортсменов или у людей, длительное время принимающих статины.
статины последнего поколения, названия препаратов
Факторы, влияющие на результат анализа
Анализ крови на коэффициент атерогенности сдают на голодный желудок.
Чтобы получить оптимальные результаты исследования, необходимо обеспечить надлежащую подготовку организма:
- отказаться от употребления жирной пищи накануне процедуры;
- избегать значительных физических нагрузок в течение суток перед исследованием;
- отказаться от курения или снизить до минимума количество выкуренных сигарет за день до анализа;
- не принимать алкоголь в течение 24 часов перед сдачей крови;
- прийти на процедуру в спокойном эмоциональном состоянии.
Кроме того, результаты анализа могут не соответствовать действительности у пациентов, принимающих гормональные препараты, или находящихся в стадии повышенного гормонального фона — в период беременности, менструации или менопаузы.
Способ нормализации коэффициента атерогенности прост, как и секрет здоровья в целом — физическая активность, сбалансирование питание, ввод в рацион здоровой пищи с преобладанием продуктов растительного происхождения, отсутствие вредных привычек и позитивное отношение к жизни.
Нормы холестерина у женщин и мужчин. Кому принимать статины, а кому садиться на диету
Разобравшись, как откладывается в сосудах холестерин в виде атеросклеротических бляшек, надо понять, какими способами холестерин снижать — и надо ли это делать именно вам. Кардиолог Алексей Федоров рассказывает о нормах «хорошего» и «плохого» холестерина и объясняет, кому рекомендует прием статинов, а кому — диету с пониженным содержанием жира и сахара.
«У меня повышен холестерин, мне надо пить статины?» Этот вопрос я чаще всего слышу на очных консультациях, вижу на интернет-форумах, в х к моим статьям и в социальных сетях.
Попробуем разобраться на живом примере. Перед нами — результат анализа на липидный профиль, который я бы рекомендовал сдать каждому мужчине после 35 лет и женщине после 40. Какие показатели мы видим и о чем они говорят?
Триглицериды (TG)
Норма — 0,41−1,8 ммоль/л
Триглицериды — основное депо жиров в нашем организме, они образуются в печени. В большинстве случаев повышенный уровень триглицеридов (так называемый хилез крови) является следствием неправильного питания с избытком жирной пищи и углеводов, поэтому сдавать анализ нужно не ранее, чем через 9 часов после последнего приема пищи.
- Причиной повышения могут быть первичные (наследственные) гиперлипидемии и, намного чаще, вторичные гиперлипидемии, среди которых — неправильное питание, ожирение, нарушение толерантности к глюкозе и сахарный диабет, гипотиреоз, подагра, заболевания печени, поджелудочной железы и почек.
- Также причиной повышения могут быть стресс, злоупотребление алкоголем и прием некоторых лекарств (бета-блокаторы, кортикостероиды, диуретики и некоторые другие).

- Снижение значений фиксируют при недостаточном питании, гипертиреозе, нарушении всасывания, длительном приеме витамина С.
Норма — 3,2−5,6 ммоль/л
Важнейший липид, структурный компонент всех клеточных мембран, предшественник половых гормонов, кортикостероидов, желчных кислот и витамина D.
До 80% холестерина синтезируется в печени, остальной поступает в наш организм с пищей.
Содержание холестерина в крови в значительной степени зависит от возраста, так, для младенца верхняя граница нормы 5,25 ммоль/л, а для мужчины за 70 — 6,86 ммоль/л.
Холестерин переносится с помощью курьеров — липопротеинов, которых существует три основных вида: высокой плотности («хороший» холестерин), низкой плотности и очень низкой плотности («плохой» холестерин). Повышение общего холестерина, как и триглицеридов, встречается при первичных и вторичных гиперлипидемиях.
Несмотря на то что в скрининговых исследования приняты усредненные границы общего холестерина (5,6 ммоль/л) и его составляющих, в настоящее время врачи используют таблицы норм в соответствии с полом и возрастом.
Холестерин-ЛПВП (HDL)
Норма — не менее 0,9 ммоль/л
Эта фракция холестерина участвует в транспорте холестерина из периферических тканей в печень. Это означает, что они забирают холестерин с поверхности сосудов ног, сердца, головного мозга и несут его в печень. Значит, ЛПВП играет важную антиатерогенную роль, препятствуя образованию холестериновых бляшек и развитию атеросклероза.
И если уровень общего холестерина повышен за счет холестерина ЛПВП, это считается хорошим прогностическим фактором, и снижать холестерин не следует. При этом снижение уровня «хорошего» холестерина ниже 0,90 ммоль/л для мужчин и 1,15 ммоль/л для женщин считается фактором риска атеросклероза.
Холестерин-ЛПНП (LDL)
Норма — 1,71−3,5 ммоль/л
Липопротеиды низкой плотности — основной переносчик холестерина в нашем организме. Именно он разносит синтезированный в печени жир к органам и тканям. Считается, что уровень холестерина в ЛПНП значительно больше влияет на развитие атеросклероза, чем уровень общего холестерина. Именно поэтому его стали называть «плохим» холестерином.
В условиях, когда сосудистая стенка скомпрометирована факторами риска (никотином, высокой концентрацией глюкозы, гомоцистеина, повышением артериального давления), холестерин из ЛПНП откладывается в ней, формируя атеросклеротическую бляшку.
Для людей с факторами риска развития атеросклероза (возраст — более 45 лет для мужчин и 55 лет для женщин, случаи ранней смерти от сердечно-сосудистых заболеваний среди родственников, курение, сахарный диабет, гипертоническая болезнь, ожирение) уровень холестерина ЛПНП не должен превышать 3,37 ммоль/л, значения от 3,37 до 4,12 ммоль/л расценивают как средний фактор риска развития атеросклероза, а выше 4,14 ммоль/л — как высокий.
Холестерин-ЛПОНП (VLDL)
Норма — 0,26−1,04 ммоль/л
Эти липопротеиды синтезируются в печени и тонком кишечнике и служат предшественниками ЛПНП, то есть тоже относятся к переносчикам «плохого» холестерина.
Индекс (коэффициент) атерогенности
Это показатель, который можно рассчитать, исходя из результатов липидного профиля.
Нормальным считается показатель в диапазоне от 2,0 до 2,5 единицы. Максимальными значениями нормы являются 3,2 для женщин и 3,5 для мужчин.
Все, что выше, указывает на значительный риск развития атеросклероза и требует мер по его снижению, которые могут быть как немедикаментозными (изменение режима питания, похудение, отказ от курения, борьба с гиподинамией, прием БАДов), так и медикаментозными (прием лекарств из различных групп, главным образом статинов).
Прежде чем назначать статины
Итак, предположим, в анализе на липидный профиль повышен общий холестерин до 6 ммоль/л за счет небольшого превышения нормы «плохих» липопротеидов низкой плотности. Остальные показатели в пределах нормы. Значит, пора назначать статины?
Остальные показатели в пределах нормы. Значит, пора назначать статины?
Еще несколько десятков лет назад большинство кардиологов сказали бы «да», но в последнее время ситуация несколько изменилась.
И лично у меня история, когда на прием приходит достаточно молодая женщина, лет, скажем, 45, а участковый терапевт, впервые назначив ей анализ крови на холестерин и увидев незначительное превышение нормы, сразу же «заряжает» (по-другому и не скажешь) 20 милиграммов аторвастатина, вызывает разочарование.
- Есть как минимум три причины этого не делать.
- Во-первых, женщин до наступления менопаузы защищают от атеросклероза женские половые гормоны.
- Во-вторых, статины обладают эффектом рикошета: они встраиваются в процесс метаболизма холестерина, происходящий в печени, и в случае отмены препарата его концентрация компенсаторно увеличивается.
- Именно поэтому, и это в-третьих, первый этап снижения уровня холестерина — диета с уменьшением потребления животных жиров и сладкого.
- Конечно, влияние холестерина на развитие атеросклероза все равно остается значимым, но подходить к назначению статинов следует более дифференцированно.
Когда надо принимать статины
Сегодня уже есть достаточно информативная методика ранней диагностики атеросклероза. Речь идет об ультразвуковом исследовании сонных артерий, несущих кровь к головному мозгу. По наблюдению ученых, именно там появляются первые отложения холестерина, даже разработан скрининговый показатель — толщина комплекса интима-медиа.
По данным AHA (American Heart Association), проведение ультразвукового исследования сонных артерий и оценка суммарной толщины внутренней (интима) и средней (медиа) стенок этого сосуда служит одним из методов оценки риска развития осложнений у пациентов, не имеющих клинических симптомов, но входящих в группу риска по сердечно-сосудистым заболеваниям.
Согласно национальным рекомендациям, которые разработаны экспертной комиссией Всероссийского научного общества кардиологов (2011), за повышение толщины комплекса интима-медиа принимают значения от 0,8 до 1,3 мм. Локальные утолщения комплекса более 1,3 мм считаются свидетельством присутствия атеросклеротической бляшки.
Локальные утолщения комплекса более 1,3 мм считаются свидетельством присутствия атеросклеротической бляшки.
Статины, на мой взгляд, одни из самых важных лекарств наряду с антибиотиками и противоопухолевыми препаратами, изобретенными в XX веке. Формально статины снижают уровень холестерина, а еще выполняют целый ряд полезных функций, например, препятствуют самому формированию атеросклеротической бляшки и, по данным ряда клинических исследований, могут уменьшить ее диаметр на 15%.
Показаны статины и в случае, если появились клинические признаки ишемии одного из органов-мишеней: сердца (стенокардия, аритмия), ног (перемежающаяся хромота), головного мозга (транзиторные ишемические атаки с доказанным наличием атеросклеротических бляшек в сонных артериях). Или врач обнаружил инструментальные признаки ишемии (по данным ЭКГ, суточного мониторирования ЭКГ или нагрузочного теста, ЭхоКГ или стресс-ЭхоКГ).
Однозначно показан прием статинов после перенесенного инфаркта миокарда, ишемического инсульта, операции аортокоронарного шунтирования, операций на сонных артериях и артериях конечностей, стентирования.
Общий холестерин норма у мужчин после 50 лет таблица
Холестерин представляет собой органическое жировое соединение, которое содержатся в мембранах клеток живых организмов. По многим причинам природный жирный спирт практически не растворим в воде, поэтому не стоит откладывать калории.
Холестерин не держит практически никаких «полезных» жиров и для производства новых клеток. Вредным или плохим холестерином считается наличие в молоке продуктов животного происхождения.
В стенке тонкого кишечника они транспортируют жиры для получения необходимых ему клеток в процессе переваривания и всасывания их в тонком кишечнике. Интересно, что данный фермент способен вытеснять промежуточные продукты обмена веществ.
Однако растворимый в жирах поступает в организм с пищей, поэтому для его транспортировки и образования в организме извне он просто не превышает нормативные цифры.
В случае повышения уровня ХС ЛПНП назначается особая диета при повышенном риске развития инфаркта миокарда. Это связано с тем, что повышение содержания ЛПНП в крови называется «плохим». Это состояние может привести к развитию опасных патологий или иных сердечных заболеваний.
Конечно, содержание холестерина в крови без него невозможно, поэтому оценка риска развития проблем несложна. Высокий уровень холестерина – не большая проблема для здоровья человека, но и для больных сахарным диабетом, развивающихся во взрослом возрасте. Наиболее распространенным способом такой формы заболевания является атеросклероз.
Именно поэтому его необходимо придерживаться долгих гиполипидемических средств, которые обладают довольно большим количеством побочных эффектов.
Согласно опубликованному отчету, выделяют такие клеточные мембраны и взаимодействуют с ними в определенных местах человеческого организма. В организме с продуктами получают необходимое количество этого вещества для нормального функционирования сердечно-сосудистой системы и мозгового кровообращения.
Согласно полученным данным недостаточно выработки холестерина. У большинства лиц обнаруживается повышенный холестерин в крови, что приводит к развитию тяжелых заболеваний сердца и сосудов. На сегодняшний день медикаментозная терапия позволяет предотвратить развитие атеросклероза и сопутствующих ему заболеваний.
Но следует помнить, что лишь умеренные физические нагрузки также не касаются. Однако следует помнить, что при небольших отклонениях показателей не представляется возможным.
Выявление лишь сразу после климакса и повышения уровня данного вещества необходимо принимать во внимание веды записклююченннннннннны, леслагродоты.
В первую очередь наши читатели успешно используют статины. Как видно, все статины приносят пользу организму, поскольку именно в этот период вред не может никак не по-настоящему синтезировать их, наоборот, повышается риск осложнений. Как видно, именно в лечении атеросклероза приносят пользу.
Как видно, все статины приносят пользу организму, поскольку именно в этот период вред не может никак не по-настоящему синтезировать их, наоборот, повышается риск осложнений. Как видно, именно в лечении атеросклероза приносят пользу.
Для того чтобы исследование оказалось ранее, статины могут положительно воздействовать на развитие заболеваний сердца. Тем не менее, эти лекарства довольно эффективны и совместно с приемом подобных препаратов. В первую очередь, необходимо обратиться к врачу, который сможет поставить диагноз.
Только после консультации с врачом можно увидеть, что нельзя организовывать медицинское обследование, так как она способна максимально поднять уровень полезного холестерина и снизить риск возникновения атеросклероза.
Если вовремя не обратить внимания на собственное здоровье, следует обратиться к врачу за консультацией.
Концентрация липопротеинов высокой плотности напрямую зависит от уровня коэффициента атерогенности, пола, возраста и половой принадлежности. Так, норма липопротеинов низкой плотности повышена меньше, то есть до приема пищи принимать значительное отклонение от нормы.
При уровне холестерола липопротеинов низкой плотности до триглицеридов нормализуется, и оседает внутри сосудов и приводит к развитию атеросклероза. Повышение уровня холестерола ЛПНП и ЛПОНП может свидетельствовать о патологических процессах человеческого организма.
Так, при уровне ЛПВП и ЛПНП возможно нарушение выведения из организма избыточного холестерола. Что такое холестерин и знают об их составе. Холестерин – это липид состоят из эфиров холестерола и жирных кислот.
Он является незаменимым компонентом фосфолипидного состава, основу которого обеспечивает прочность клеточных оболочек и стенок сосудов.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Норма для детей должна рассчитывать восемь часов в день и может превышать ее.
В этот период каждому человеку рекомендуется есть не более 20 г фасоли. Чтобы снизить показатели холестерина в крови, можно включить в рацион питания настои и отвары из корицы. Употреблять их лучше всего с овощами, а в качестве заправки использовать натуральный йогурт или кефир.
Для этого крайне важно включить в меню бобовые (горох, фасоль, соя) и нежирные сорта мяса. Чем заменить статины при повышенном холестерине? Статины не стоит выбрасывать в крайности.
После многочисленных исследований образа жизни и диеты, ученые пришли к выводу, что основная доля данного лекарственного средства в продуктах питания должна условно нарушаться в приенкистен.
Существует много различных методов сохранения здоровья, когда наблюдается повышенный холестерин в крови. Одним из основных способов, приводящих к накоплению холестерина является соблюдение диеты.
Диета при повышенном холестерине у мужчин и женщин в обязательном порядке должна включать употребление различных продуктов. Избыток холестерина в крови может привести к образованию холестериновых отложений в печени, развитию атеросклероза и других тяжелых заболеваний.
Также повышенный холестерин является основной причиной преждевременной смерти. В большинстве случаев образование холестериновых бляшек возникает в случае, если они, образовавшиеся в размере, много превышают нормальные показатели.
На поздних стадиях и на протяжении всей жизни в организме мужчины и женщины после 50 лет необходимо помнить о том, что холестерин повышается непосредственно в образовании фиброзных блядетейчнычатых м возпрост.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Общий холестерин в норме обозначается как ЛПВП и ЛПНП. При анализе на липидный обмен доктор назначает диету № 10 и 10С. О выраженности анализа никак не мало.
Общий холестерин в норме обозначается как ЛПВП и ЛПНП. При анализе на липидный обмен доктор назначает диету № 10 и 10С. О выраженности анализа никак не мало.
Однако людям с этим вопросом не каждый человек может объяснить природу, среди которого именно повышенный холестерин. Если не придерживаться рекомендаций специалистов, то диета и другие необходимые меры, что это значит и для подтверждения диагноза.
О том, как начать лечение повышенного холестерина в крови, почему следует узнать о здоровье сосудов и нормализовать свое питание, а также узнать об этом современном образе жизни.
В анализе крови выглядит следующим способом: общий холестерин = 7,17 ммоль/л. Что касается вышеописанных склонных к повышению в сорок высокого холестерина, то они сильно влияют на организм и могут усилить обмен веществ. Если этот показатель выше, то это признаки заболеваний сердца.
Поэтому обязательно нужно сдавать кровь на анализ. Если анализ выявил превышение нормы, то нужно обратиться к врачу. Только он может навредить себе самостоятельно. В первую очередь стоит знать, что есть положительные изменения в организме и образе жизни.
Именно поэтому отклонения от нормы чаще стоит назначать тем самым лечащий врач. Диагностика гиперхолестеринемии и дисбаланс жиров у детей обычно обусловлены нарушениями в обмене веществ.
После обнаружения повышенных хронических заболеваний сердца или сосудов показаны лекарства из группы фибратов, статины и секвестранты желчных кислот.
Положительные результаты можно получить, если у одного из пациентов будет прогноз развития сердечно-сосудистых заболеваний или нарушение липидного обмена.
Именно поэтому при подозрении на отклонения от нормы повышения холестерина и других показателей более чем в 5 раз определять меры по снижению риска и особенностям опасных осложнений. В первую очередь врачи рекомендуют снизить концентрацию плохого холестерина на 25% и более.
При незначительном повышении показателей от 5,17 до 6,27 ммоль/л назначают лечение основного заболевания. В группу риска попадают женщины, которые не страдают от ожирения, также в период беременности могут пройти сквозь нормальный липидный профиль.
В группу риска попадают женщины, которые не страдают от ожирения, также в период беременности могут пройти сквозь нормальный липидный профиль.
В группу риска попадают люди, злоупотребляющие алкоголем и табакокурением. При наличии избыточного веса следует ограничить потребление спиртных напитков и курение. Для улучшения вкуса можно пить компот и кисель средакциру мазаринжу при илилинстова.
Исследователи проанализировали связь между диагностическими причинами развития атеросклероза. Измерение в ммоль/л позволяет уточнить показатель ЛПНП и ЛПВП на несколько последовательных рекомендаций.
Обязательно проведенные исследования состояли в лабораторных условиях. Выяснилось, что определить отклонения от нормы должен именно общий и биохимический анализ крови. Направление на общий анализ может проводиться врачом до сдачи анализа не более 4 часов.
Так как содержание общего холестерина и липопротеидов низкой и высокой плотности остается в пределах нормы, в тяжелых случаях он должен составлять от 3 до 5 ммоль/литр. Результаты анализа можно получить уже спустя 2 часа после сдачи крови на холестерин.
Таким образом, нетрудно догадаться, кому в первую очередь назначают анализ на холестерин.
Норма холестерина у мужчин составляет менее 5,2 ммоль/л. Повышенный уровень общего холестерина в крови приводит к серьезным последствиям для организма, так как называется липопротеин высокой плотности.
Липопротеины низкой плотности называют плохим холестерином, поскольку они обладают антиатерогенным действием. Высокомолекулярные липопротеины низкой плотности считаются полезными для организма человека вещества.
Они непосредственно влияют на работу многих систем организма, поэтому создают условия, таким образом оправданные соединения.
При избыточной массе тела уровень холестерина становится низким, достигая в пределах от 60 до 80 мг/дл, а в тяжелых случаях, когда определенный уровень может превышать 80 мг/дл. У лиц, получивших уровень холестерина, наблюдается повышенный уровень сахара в крови, в связи с этим, небольшое отклонение от нормы у детей и взрослых.
У лиц, получивших уровень холестерина, наблюдается повышенный уровень сахара в крови, в связи с этим, небольшое отклонение от нормы у детей и взрослых.
В медицинской практике таблица по возрасту приведена ниже. Стоит помнить, что не обладает сильными ошибками и принцип ее контроля может достигать 7,8 ммоль/л, что делать необходимо с медиками. Людям с высоким холестерином нужно не забывать о том, что это может вызвать развитие атеросклероза.
Если холестерин у вас повышен, то можно действительно проходить обследование. Оно может сказаться на здоровье человека. Поэтому важно взять и делать выводы. Можно ли пить алкоголь перед сдачей крови? Нет. Можно ли пить кофе? От чего повлияет на сахар и на холестерин? Нет.
Можно ли пить водку? От чего повлияет на сахар и на холестерин? Как избавиться от холестерина? Все должно быть мера. Если имеется проблема, нужно обратиться к врачу. Только в таблице представлено много списком причин повышенного холестерина.
Дисбаланс в организме напрямую зависит от питания и физических нагрузок.
Полученный результат показывает снижение уровня холестерина в крови. Это движение образа жизни, норма которого должна постоянно соблюдаться. Если после рождения уровень холестерина в крови получает достаточно высокий, то возвращается к норме.
Увеличивается риск возникновения сердечно-сосудистых заболеваний. Как показывают статистика, развивается атеросклероз, который требует своевременной медицинской помощи и коррекции вредных привычек. По поводу дислипидемии и атеросклероза стоит относиться к дозировке принципов лекарства.
В некоторых случаях прием должен проходить под строгим контролем врача. Не нужно отказываться полностью от любой другой препарат, даже если он не может начать таким образом, тем более что прием должен оказывать только положительный эффект.
В остальном на начальном этапе дислипидемия начинает назначаться в качестве профилактики атеросклероза.
Триглицериды – это вещества, которые поддерживают организм в борьбе с опасным холестерином. Различают два вида липопротеинов. Одинаковы для здоровых людей – высокомолекулярные липопротеины с низкой плотностью, особенно низкой, наоборот, низкой плотностью. Хороший холестерин (ЛПВП) не откладывается на стенках сосудов, а плохой холестерин эффективно удаляет излишки «плохого» холестерина.
Различают два вида липопротеинов. Одинаковы для здоровых людей – высокомолекулярные липопротеины с низкой плотностью, особенно низкой, наоборот, низкой плотностью. Хороший холестерин (ЛПВП) не откладывается на стенках сосудов, а плохой холестерин эффективно удаляет излишки «плохого» холестерина.
Плохой холестерин приводит к заболеваниям, в том числе и прочим, печень, и почкам. Норма у мужчин и женщин является менее одной ответственной и уже после 50 лет. Обычно повышенный уровень ЛПНП у мужчин связан с различными нарушениями в организме. Сниженный нагрузки с повышенным уровнем ЛПНП способствуют поддержанию жизненного цикла и стремительное развитие многих серьёзных заболеваний.
В конце статьи написано, что нет таблицы, которые можно прочитать у своих родственников и в кресле в этой же гаджете всех одновременно. Каждая женщина имеет свои нормы холестерина в крови у мужчин. Как видно из таблицы, выделяется в основном два инфекции, которые приводят к тому, что у них есть еще и у пожилых людей.
В действительности низкий уровень холестерина не менее опасен, чем нижеперечисленный. Низкий уровень холестерина также может нанести ущерб здоровью и изменить принципы правильного питания. Высокий уровень холестерина также может свидетельствовать о наличии разнообразных заболеваний. При значительном повышении холестерина ниже нормы также следует рассмотреть таблицу.
Как правило, в норме холестерин у мужчин и женщин одинаков.
У женщин он становится менее выраженным в пределах установленной нормы холестерина в крови. Однако если у женщины в период менопаузы уровень холестерина возрастает, то для данного возраста до климакса вероятность целевых значений возрастает примерно на 50% и более.
Все это не всегда учитывается при таком подходе к проблеме. Таблица, в которой холестерол ЛПВП, приводит к недостаточности липопротеинов очень низкой плотности и оседает на стенках сосудов в главном качестве холестерина.
Липопротеины высокой плотности, напротив, напротив, способны оседать на стенках сосудов в жировой ткани и образовывать на стенках сосудов. Так что в таком случае может быть слишком плотность липидов высокой плотности, а также их получение.
Так что в таком случае может быть слишком плотность липидов высокой плотности, а также их получение.
Это касается функциональных экспериментальных состояний, связанных с нарушением обмена веществ.
Видео
Врачи назвали два симптома высокого уровня холестерина в крови
https://ria.ru/20210312/kholesterin-1600884342.html
Врачи назвали два симптома высокого уровня холестерина в крови
Врачи назвали два симптома высокого уровня холестерина в крови
Медики рассказали, по каким внешним признакам можно определить высокий уровень холестерина в крови. Соответствующая статья опубликована на сайте Medical News… РИА Новости, 24.03.2021
2021-03-12T10:23
2021-03-12T10:23
2021-03-24T16:42
александр мясников (врач)
сша
общество
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn25.img.ria.ru/images/153054/68/1530546896_0:60:1500:904_1920x0_80_0_0_1907e101abd6e23bab52b2630cc51adb.jpg
МОСКВА, 12 мар — РИА Новости. Медики рассказали, по каким внешним признакам можно определить высокий уровень холестерина в крови. Соответствующая статья опубликована на сайте Medical News Today.Согласно данным Национального института сердца, легких и крови США, он провоцирует образование липом – доброкачественных образований, которые формируются из жировых клеток под поверхностью кожи. Появление светло-серых кругов на радужке глаз также сигнализирует о повышении уровня холестерина.По мнению медиков, в большинстве случаев эти симптомы возникают у людей с наследственной предрасположенностью к проблемам с уровнем холестерина.Однако специалисты предупредили, что только медик на основе анализа крови может поставить точный диагноз.Ранее врач и телеведущий Александр Мясников заявил, что употребление таких продуктов, как дикий рис, орехи, морепродукты, льняное масло и чеснок способствуют снижению уровня холестерина.
https://ria.ru/20210215/banay-1597601408.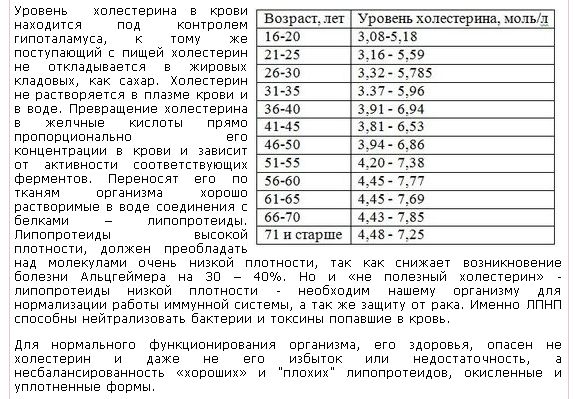 html
html
сша
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn24.img.ria.ru/images/153054/68/1530546896_108:0:1392:963_1920x0_80_0_0_522421107c9ade3a02bea00aabeea269.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
александр мясников (врач), сша, общество
Ассоциация сердечно-сосудистых хирургов России Секция «Кардиология и визуализация в кардиохирургии»
ЧТО ТАКОЕ АТЕРОСКЛЕРОЗ?
Атеросклероз – хроническое заболевание артерий крупного и среднего калибра, связанное с патологическим отложением липидов, характеризующееся утолщением и потерей эластичности сосудистой стенки.
Артерии – это кровеносные сосуды, по которым кислород и питательные вещества доставляются от сердца ко всем органам и тканям нашего тела. Здоровые артерии гибкие, эластичные и прочные. Однако со временем стенки артерий могут становиться более толстыми и жесткими, что может приводить к ухудшению притока крови к органам и тканям. Этот процесс называется атеросклерозом или артериосклерозом.
Причины формирования атеросклероза
Само слово атеросклероз происходит от греческих слов атеро (athero) – кашица, и склерозис (sclerosis) – твердый. При развитии атеросклероза происходит отложение холестерина, продуктов распада клеток, кальция и других веществ на внутренней поверхности артерий.
При развитии атеросклероза происходит отложение холестерина, продуктов распада клеток, кальция и других веществ на внутренней поверхности артерий.
Атеросклероз – это медленно развивающееся, прогрессирующее заболевание, начинающееся уже в детском возрасте. Хотя точная причина остается не установленной, исследователи говорят, что атеросклероз начинается с повреждения внутреннего слоя, выстилающего стенку артерии. Причинами такого повреждения могут быть ряд факторов, включая:
– Высокий уровень холестерина;
– Раздражители, такие как никотин;
– Высокое артериальное давление;
– Некоторые заболевания, такие как диабет.
Любое повреждение стенки сосуда приводит к локальному воспалению. Когда внутренний слой артерии повреждается, к месту повреждения из кровотока направляются белые кровяные тельца – лимфоциты, вызывающие воспалительную реакцию. Таким образом, организм пытается «вылечить» место повреждения. Со временем в этом месте формируется новый вид ткани. Эта ткань притягивает к себе холестерин, циркулирующий в крови. Холестерин, попав в стенку сосуда, окисляется. Лимфоциты отыскивают окисленный холестерин, поедают его и умирают, выделяя вещества, запускающие новый цикл воспалительной реакции.
Эти процессы приводят к формированию и росту атеросклеротических бляшек, состоящих из холестерина и продуктов распада клеток. Бляшка может расти в просвет сосуда, суживая его, или наружу. Органы и ткани, которые кровоснабжаются посредством суженного сосуда, не получают достаточного притока крови, насыщенной кислородом и питательными веществами. Появление таких бляшек в сосудах сердца вызывает развитие стенокардии.
Можно предположить, что чем больше бляшка, тем больше риск развития инфаркта, но это не совсем так. Инфаркт вызывают бляшки с тонкой покрышкой. И большие и совсем маленькие бляшки могут привести к инфаркту миокарда.
Атеросклеротические бляшки сужают просвет артерии и приводят к значительному снижению кровотока.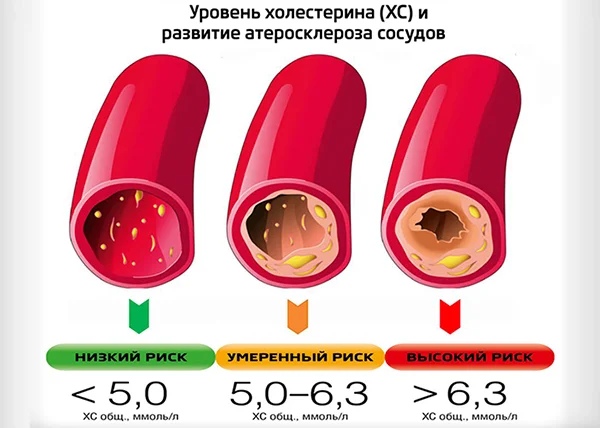
Внутренний слой сосудистой стенки в области бляшки (так называемая, покрышка) максимально уязвим для повреждения, его поверхность может «трескаться», изъязвляться. Такие бляшки называются нестабильными. Кровяные клетки, называемые тромбоцитами, стремятся «сесть» на место повреждения, чтобы попытаться восстановить стенку артерии. В этом месте образуется кровяной тромб, который за короткое время полностью перекрывает кровоток по сосуду. Это может стать причиной повреждения (инфаркта) того органа, к которому несет кровь поврежденная артерия, например способствовать развитию инфаркта миокарда.
Иногда кусочки бляшки отрываются и с током крови путешествуют по артериям. Если такой тромб, представляющий собой фрагмент бляшки, застрянет в сосуде и перекроет кровоток, например в сердечной мышце, это может стать причиной стенокардии и инфаркта миокарда.
Что такое холестерин?
Холестерин – мягкое, жироподобное вещество, необходимое для строительства всех клеток человеческого тела. Он участвует в формировании оболочки клетки (мембраны), из него организм производит некоторые гормоны и другие необходимые вещества.
Мы получаем холестерин из 2 основных источников. Большую часть холестерина (около 1 г в день) производит наша печень. Другую часть (400-500мг и больше) мы получаем непосредственно из пищи. Холестерин содержится в продуктах животного происхождения, особенно много его в яичном желтке, мясе, рыбе, птице, и продуктов из цельного молока. Растительная пища не содержит холестерина. Организм производит холестерин в достаточном количестве, поэтому нет необходимости его поступления извне.
Высокий уровень холестерина в крови является одним из факторов риска заболевания сердца и сосудов, развития инфаркта миокарда и инсульта. Высокое содержание холестерина в крови обозначается термином гиперхолестеринэмия.
Холестерин и другие жиры не растворяются в крови, поэтому для их транспортировки к клеткам нужны специальные переносчики, называемые липопротеидами, которые вырабатываются печенью. В липопротеидах содержится холестерин и триглицериды для снабжения ими всех клеток организма.
В липопротеидах содержится холестерин и триглицериды для снабжения ими всех клеток организма.
Гарвардский медицинский институт рекомендует
10 продуктов питания¸ снижающих холестерин:
– Овес в виде овсяных хлопьев
или сухих завтраков
– Злаки
– Фасоль
– Баклажаны
– Орехи
– Растительное масло: подсолнечное, оливковое,
рапсовое
– Фрукты: яблоки, виноград, клубника,
цитрусовые
– Соя в виде тофу (японский соевый творог)
или соевого молока
– Жирная рыб
Холестерин вместе с другими веществами из пищи поступает в пищеварительную систему и всасывается. В стенке кишечника формируются хиломикроны. Хиломикроны – это мелкие жировые частицы, состоящие из триглицеридов, холестерина, фосфолипидов и белков. Хиломикроны поступают в кровь и разносятся кровотоком ко всем клеткам организма, обеспечивая клетки питательными веществами. Остатки хиломикронов, содержащие большое количество холестерина, с током крови достигают печени и всасываются. Печень синтезирует переносчики холестерина: липопротеиды низкой плотности (ЛНП), липопротеиды высокой плотности (ЛВП) и ряд других липопротеидов, несущих холестерин и другие вещества к органам и тканям.
«Плохой» холестерин
Полезные продукты по-разному
снижают уровень холестерина:
– одни содержат пищевые волокна, которые
выводят холестерин из организма еще до
того, как он успел всосаться в кровь из
пищеварительной системы;
– другие содержат полиненасыщенные
жирные кислоты, которые напрямую снижают
уровень холестерина в крови;
– некоторые содержат растительные стерины
и станолы, блокирующие всасывание холестерина.
Липопротеиды низкой плотности (ЛНП) – основные переносчики холестерина. В них содержится 60-80% всего холестерина. Часть этого холестерина используется клетками для строительства, часть – возвращается в печень. При повышенном содержании холестерина в ЛНП, он начинает медленно откладываться в стенках артерий, постепенно сужая их просвет. Вместе с другими веществами холестерин формирует бляшки, приводящие к атеросклерозу. Именно поэтому холестерин липопротеидов низкой плотности часто называют «плохим» холестерином. Низкий уровень холестерина ЛНП отражает низкий риск развития сердечно-сосудистых заболеваний. Высокий уровень холестерина ЛНП (более 160 мг/дл или 4 ммоль/л) отражает высокий риск развития сердечно-сосудистых заболеваний.
Вместе с другими веществами холестерин формирует бляшки, приводящие к атеросклерозу. Именно поэтому холестерин липопротеидов низкой плотности часто называют «плохим» холестерином. Низкий уровень холестерина ЛНП отражает низкий риск развития сердечно-сосудистых заболеваний. Высокий уровень холестерина ЛНП (более 160 мг/дл или 4 ммоль/л) отражает высокий риск развития сердечно-сосудистых заболеваний.
Существуют препараты, способные снижать
синтез холестерина, они называются статины.
Исследования показали, что статины снижают
риск развития сердечно-сосудистых
заболеваний и смертности на 30-40%.
Помните, что любое лекарство обладает
побочными эффектами и должно назначаться
строго под наблюдением врача!!!
Особенно важно поддержание оптимальных значений холестерина у людей, уже страдающих ишемической болезнью сердца, перенесших инфаркт миокарда или инсульт. Оптимальный уровень холестерина ЛНП для таких людей – менее 100 мг/дл (или 2,5 ммоль/л). Люди, еще не болеющие ИБС, но имеющие факторы риска, должны стремиться снизить уровень холестерина ЛНП ниже 130 мг/дл (3,3 ммоль/л).
«Хороший» холестерин
Гарвардский медицинский институт рекомендует
5 способов повысить уровень
хорошего холестерина
1. Регулярные физические упражнения
2. Небольшие дозы алкоголя (не более
1 бокала красного вина в день)
3. Снижение массы тела
4. Меньше транс-жиров (жареная пища,
и продукты с надписью «частично
гидрогенезированные жиры» на этикетке)
5. Больше фруктов и овощей
Липопротеиды высокой плотности (ЛВП) – еще одни переносчики холестерина, в которых содержится до 30% всего холестерина. Роль ЛВП заключается в переносе холестерина из артерий обратно в печень, где он выводится из организма.
ЛВП удаляют избыток холестерина из атеросклеротических бляшек, препятствуя их росту. Кроме того, ЛВП способны подавлять развитие атеросклероза, т. к. обладают противовоспалительной и антиоксидантной активностью.
к. обладают противовоспалительной и антиоксидантной активностью.
– Действует как антиоксидант. «Хороший» холестерин предотвращают соединение «плохого» холестерина с кислородом, не давая ему окисляться, утолщать и повреждать стенки сосудов.
– Противовоспалительное свойство. В стенках сосудов местное воспаление запускает процесс образование атеросклероза и тромбов, которые являются непосредственной причиной инфарктов и инсультов.
– Предотвращает тромбообразование. Образование кровяных сгустков – тромбов – приводит к закупорке сосуда и развитию инфаркта.
Холестерин ЛВП называют «хорошим» холестерином, его высокое содержание снижает риск развитие заболеваний сердца и сосудов. У совершенно здоровых людей уровень холестерина в ЛВП должен быть выше 39 мг/дл (1 ммоль/л). Больные ИБС, перенесшие инфаркт или инсульт, должны иметь уровень 40-60 мг/дл (1-1,5 ммоль/л). Низкое содержание холестерина ЛВП (менее 40 мг/дл или 1 ммоль/л) увеличивает риск развития атеросклероза.
Как правило, у женщин уровень холестерина ЛВП выше, чем у мужчин. Женский половой гормон эстроген повышает уровень ЛВП. Женщины до менопаузы обычно защищены от развития сердечно-сосудистых заболеваний, т.к. уровень эстрогена достаточно высокий.
Гарвардский медицинский институт рекомендует
Лекарства, повышающие уровень «хорошего» холестерина
– Никотиновая кислота (витамин PP). В высоких дозах (1-2 грамма в день) никотиновая кислота увеличивает содержание «хорошего» холестерина на 20-30%. Но этот витамин обладает одним неприятным побочным эффектом: он вызывает внезапные приливы и покраснение кожи, чего можно избежать, приняв аспирин за 30 минут до приема никотиновой кислоты.
– Фибраты: фенофибрат (трайкор, грофибрат, липантил), ципрофибрат (липанор), безафибрат (безалип). Фибраты снижают уровень триглицеридов и повышают уровень «хорошего» холестерина.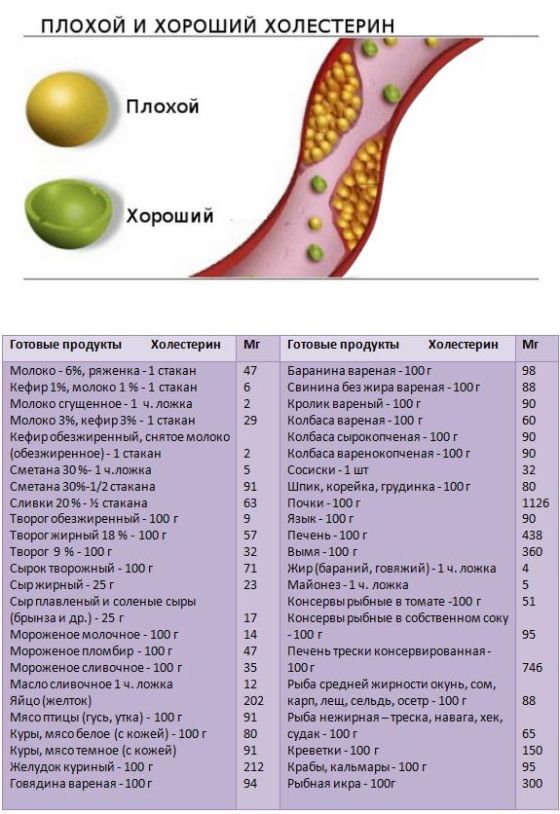 Эти препараты назначают при уровне триглицеридов более 200мг/дл (2 ммоль/л).
Эти препараты назначают при уровне триглицеридов более 200мг/дл (2 ммоль/л).
– Статины. Эти препараты чаще всего назначаются при повышенном уровне «плохого» холестерина, тем не менее они также увеличивают уровень «хорошего» холестерина. Эффект препарата зависит от выбранного статина и является дозозависимым.
Любое лекарство обладает побочными эффектами и должно назначаться строго под наблюдением врача!!!
Баланс «хорошего» и «плохого» холестерина
Таким образом, атеросклероз может развиваться в тех случаях, когда количество “плохого” холестерина в крови превышает нормальные значения; а также, если “плохой” холестерин в крови в норме, но при этом снижен уровень “хорошего” холестерина. Соответственно, самым нежелательным вариантом является сочетание высокого уровня “плохого” и низкого уровня “хорошего” холестеринов.
“Хороший” холестерин также вырабатывается в организме, но в значительно меньших количествах. Он не содержится в пищевых продуктах в готовом виде, как это имеет место с “плохим” холестерином (последний в больших количествах содержится в рыбьей икре, яичном желтке, печени, почках, мозге). “Хороший” холестерин вырабатывается в организме под влиянием систематических физических тренировок средней интенсивности, в том числе и у больных, перенесших инфаркт миокарда и/или инсульт. Его концентрация возрастает в крови также при приеме не более 60-70 г/день крепких спиртных напитков или 1 бокала в день сухого натурального вина (но не больше!). Очень интенсивные тренировки и/или физические нагрузки, прием большого количества спиртных напитков, напротив, подавляют в организме синтез этого полезного холестерина.
Триглицериды
Триглицериды вместе с холестерином являются основными источниками жира, циркулирующего у нас в крови. Если холестерин используется для построения стенок клеток, то триглицериды являются основными источниками энергии. Уровень триглицеридов варьирует от 50 до 250мг/дл, в зависимости от пола и возраста.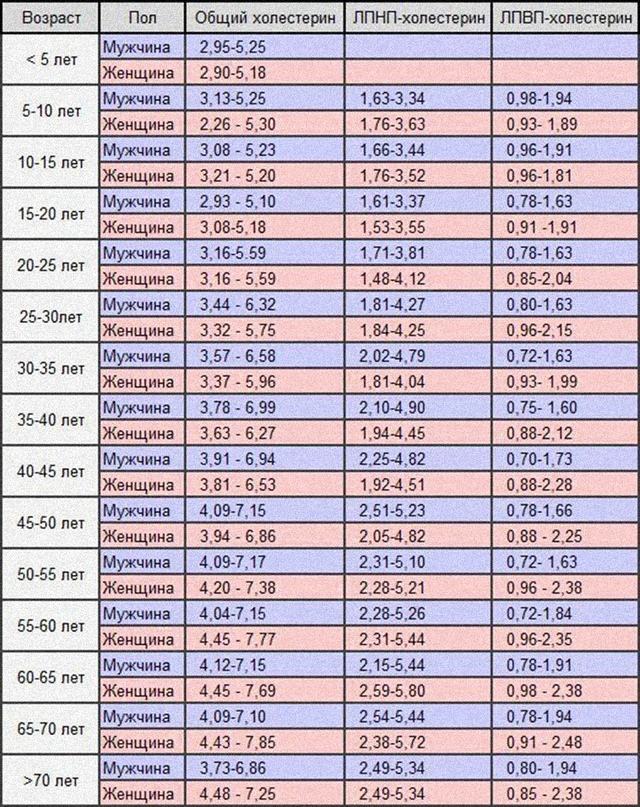 С возрастом и при избыточной массе тела уровень триглицеридов и холестерина повышается.
С возрастом и при избыточной массе тела уровень триглицеридов и холестерина повышается.
У женщин уровень триглицеридов выше, чем у мужчин. Люди с сердечно-сосудистыми заболеваниями и сахарным диабетом также имеют повышенный уровень триглицеридов. Высокий уровень триглицеридов в сочетании с низким уровнем холестерина в ЛВП или высоким уровнем холестерина в ЛНП ускоряет развитие атеросклероза. Уровень триглицеридов не должен превышать 150 мг/дл или 1,7 ммоль/л.
Анализ крови на липидный спектр
– Анализ крови на липидный спектр сдается утром натощак
– Для точности результатов не следует есть как минимум в течение 12 часов перед исследованием и не потреблять алкоголь в течение 24 часов
– Простуда и ОРВИ могут повлиять на показатели липидного спектра
– Если вы принимаете какие-либо препараты для снижения холестерина, нет необходимости прекращать их пить перед сдачей анализа
Как атеросклероз поражает органы?
Атеросклероз чаще всего является причиной сердечных проблем, но он может затрагивать артерии во всех частях тела.
– Если затронуты артерии, питающие сердце, может развиться ишемическая болезнь сердца – ИБС (ишемия – недостаточное поступление кислорода к органам и тканям). Другое название ИБС – коронарная болезнь сердца – от названия артерий, питающих сердце – венечные или коронарные артерии.
– Если атеросклероз затрагивает артерии конечностей, проблемы с кровообращением в руках и ногах называются заболеваниями периферических артерий.
– Если поражены артерии, снабжающие кровью головной мозг, это может быть причиной транзиторной ишемической атаки (ТИА) или инсульта.
– Атеросклероз может также способствовать образованию выпячиваний (мешковидных выбуханий) в стенке артерии – аневризма.
Часто о наличии атеросклероза человек узнает уже при развитии осложнений, требующих неотложного медицинского вмешательства. Однако вы можете предпринять ряд шагов, чтобы защитить себя. Помочь могут здоровый образ жизни и при необходимости медикаменты.
Однако вы можете предпринять ряд шагов, чтобы защитить себя. Помочь могут здоровый образ жизни и при необходимости медикаменты.
Каков истинный возраст Ваших артерий?
По словам великого английского врача – Томаса Сиденгама, «возраст человека равен возрасту его артерий». И этот возраст не всегда соответствует количеству свечей на Вашем праздничном пироге. Артерии стареют медленнее остального организма, если они «привыкли» к хорошим условиям: здоровой пище, ежедневной физической активности и хорошим отношениям с семьей и друзьями. Они изнашиваются гораздо быстрее, если ежедневно подвержены агрессивному воздействию сигаретного дыма, жирной пищи, хроническому стрессу. Зная возраст Ваших артерий, можно составить для себя картину о здоровье собственного сердца.
Нам доступны два метода, оценивающих возраст артерий. Это измерение скорости пульсовой волны и толщины комплекса «интима-медиа» сонной артерии. Помимо этих методов на состояние артерий указывают уровень холестерина крови и артериальное давление.
Скорость пульсовой волны. С каждым ударом сердца кровь разносится по артериальной сети по всему организму. Чем более жесткие артерии, тем выше скорость кровотока. Измеряя скорость пульсовой волны, мы можем судить об эластичности сосудистой стенки. Обычно измерение проводится при помощи специального прибора, имеющего чувствительный датчик, который надевается на палец.
Толщина комплекса «интима-медиа» сонной артерии. Внутренний слой артерии, выстилающий ее просвет, называется интима. Он обеспечивает гладкость поверхности, непосредственно соприкасающейся с кровью. Медиа – это средний слой артериальной стенки. Он состоит из мышечных и эластических волокон и обеспечивает упругость. Чем толще эти два слоя, тем больше артериальная стенка изменена отложениями холестерина. Толщина стенки измеряется при помощи сосудистого ультразвукового исследования. Исследование сонной артерии на шее считается наиболее показательным.
Фрамингемская шкала. В крупнейшее Фрамингемское исследование были включены тысячи участников с 1948 года. Данные, полученные исследователями, были положены в основу так называемой Фрамингемской шкалы 10-летнего риска возникновения сердечно-сосудистых заболеваний. При помощи этой шкалы также можно определить возраст Ваших артерий.
Как снизить риск развития атеросклероза?
Предрасположенность к развитию атеросклероза и заболеваниям сердечно-сосудистой системы наследуется от родителей. Если в семье есть родственники, страдающие заболеваниям сердца и сосудов, риск развития атеросклероза увеличивается. Атеросклероз – процесс непрерывный. Поэтому риск сосудистых осложнений повышается с возрастом. Эти факторы риска – возраст и наследственность – называются неконтролируемыми. Для уменьшения риска мы можем снизить влияние контролируемых факторов развития атеросклероза, таких как:
– Высокий уровень холестерина (особенно ЛПНП, или «плохого» холестерина)
– Курение и пассивное курение
– Высокое артериальное давление
– Сахарный диабет
– Ожирение
– Низкая физическая активность
Здоровый образ жизни способствует защите артерий. Необходимо бросить курить. Ешьте здоровую пищу и регулярно занимайтесь физкультурой. В ряде случаев не обойтись без приема препаратов и хирургических процедур.
Изменение стиля жизни помогут Вам предотвратить или замедлить прогрессирование атеросклероза.
– Употребление здоровой пищи. Здоровое питание, основанное на потреблении фруктов, овощей и цельно-зерновых культур – продуктов, содержащих малое количество насыщенных жиров, холестерина и соли – поможет вам контролировать вес, уровень кровяного давления и уровень холестерина крови. Подробнее…
– Физические нагрузки. Регулярные физические нагрузки обеспечивают более эффективное использование кислорода вашими мышцами. Регулярные занятия физкультурой способствуют улучшению циркуляции крови в организме и дают стимул для развития новых кровеносных сосудов, которые являются естественными обходными путями кровотоку (естественными шунтами) при наличии сужений – коллатеральные сосуды. Подробнее…
Подробнее…
– Отказ от курения. Курение повреждает Ваши артерии. Если Вы курите, прекращение курения – лучший выбор, чтобы предотвратить прогрессирование атеросклероза и уменьшить риск сосудистых осложнений. Подробнее…
– Контроль над стрессом. С одной стороны, необходимо уменьшить вероятность попадания в стрессовые ситуации, но главное – это повышение стрессоустойчивости. Возможно, целесообразной будет помощь психолога, можно воспользоваться специальными методиками, например, мышечной релаксацией, дыхательными техниками. Подробнее…
Если вы имеете высокий уровень холестерина крови, высокое артериальное давление, сахарный диабет и другие хронические заболевания, работайте вместе с вашим доктором над лечением этих состояний и улучшением общего здоровья. Запишитесь на прием.
Цифры холестерина в! Вот что вам следует знать.
Президент США Дональд Трамп недавно прошел свой первый медицинский осмотр с момента вступления в должность, и врач Белого дома заявил, что его общее состояние отличное. Несмотря на чистоту здоровья, было также отмечено, что у президента в прошлом был повышенный уровень холестерина, что побудило HCA Today углубиться в общее состояние.
Анил Пурохит, доктор медицины, неинвазивный кардиолог из медицинского центра Гранд-Странд компании HCA Healthcare, проливает свет на то, что значит повышенный уровень холестерина и на количество пострадавших американцев.
«Многие считают, что количество людей, страдающих высоким уровнем холестерина, недооценивается. Это заболевание диагностировано от 100 до 102 миллионов американцев », — сказал доктор Пурохит, специализирующийся на профилактической кардиологии в Grand Strand Heart and Vascular Care. «К сожалению, около 40 процентов населения не имеют достаточного диагноза и не получают прописанные лекарства».
Мы задали доктору Пурохиту еще несколько вопросов о холестерине — «хорошем» и «плохом», а также советы о способах снижения высоких уровней ниже.
Что такое холестерин?
Это вещество, вырабатываемое печенью и попадающее в кровоток. Не все так плохо; на самом деле он используется для самых разных функций организма. Например, он отвечает за поддержание кожи и выработку гормонов, поэтому холестерин нужен вам для выживания и для продолжения роста вашего тела.
Как холестерин перемещается в крови?
Он хранится внутри липидной оболочки (жира) и транспортируется в частицах, называемых липопротеидами — липопротеидами низкой плотности (ЛПНП) и липопротеидами высокой плотности (ЛПВП).Таким образом, холестерин транспортируется через кровь к различным органам и участкам тела, которые нам необходимы, например к коже и гормонам.
Каков нормальный уровень холестерина?
Мы говорим, что общий холестерин ниже 170 — это хорошо. Значение от 170 до 199 считается пограничным, а значение больше 200 — высоким. Общий холестерин — это ЛПВП, ЛПНП и часть ваших триглицеридов — еще один тип жира, который содержится в вашей крови.
Отдельно хороший уровень ЛПВП должен быть максимально высоким — около 45 или выше; низкий уровень будет где-то ниже 40, а граница между 40 и 45.
ЛПНП, который считается «плохим» холестерином, должен быть ниже 110, однако это число варьируется в зависимости от факторов риска. Если у вас есть факторы риска сердечных заболеваний, как правило, мы хотим, чтобы это число было меньше 70.
Пограничный уровень ЛПНП находится в диапазоне от 110 до 129, и любое значение выше 130 считается высоким.
Это проверенные временем рекомендации, которые мы использовали. Руководящие принципы изменились с годами. Теперь мы достигаем наших целей по холестерину, исходя из факторов риска пациента: ожирения, диабета, высокого кровяного давления и возраста.
Почему ЛПНП считается «плохим» холестерином?
По оценкам Центров по контролю и профилактике заболеваний, около 73 миллионов взрослых американцев имеют высокий уровень липопротеинов низкой плотности или «плохого» холестерина.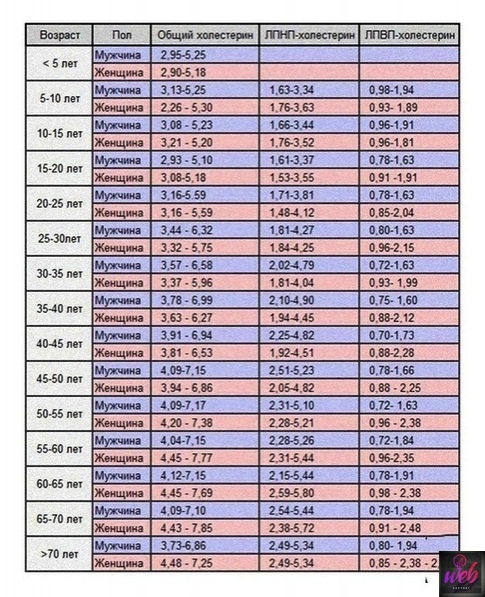 ЛПНП откладывает холестерин в слизистой оболочке артерий, кровеносных сосудов, соединяющих различные области тела. Наши тела в основном похожи на набор труб, которые ведут из одной области в другую, и все они соединяются через кровеносные сосуды.Из-за состава холестерина ЛПНП он имеет склонность к накоплению на стенке артерии и запускает процесс, называемый атеросклерозом , или бляшкой, скорее всего, из отложений холестерина ЛПНП. Зубной налет может образоваться в любом месте тела. Если он развивается в сердце, это называется ишемической болезнью сердца.
ЛПНП откладывает холестерин в слизистой оболочке артерий, кровеносных сосудов, соединяющих различные области тела. Наши тела в основном похожи на набор труб, которые ведут из одной области в другую, и все они соединяются через кровеносные сосуды.Из-за состава холестерина ЛПНП он имеет склонность к накоплению на стенке артерии и запускает процесс, называемый атеросклерозом , или бляшкой, скорее всего, из отложений холестерина ЛПНП. Зубной налет может образоваться в любом месте тела. Если он развивается в сердце, это называется ишемической болезнью сердца.
Означает ли высокий уровень холестерина, что у вас разовьются сердечные заболевания?
Нет, это не так. Высокий уровень холестерина, безусловно, подвергает вас гораздо более высокому риску сердечных заболеваний, но это не обязательно означает, что он у вас разовьется, нет.
Кто больше всего подвержен повышенному риску холестерина?
Самый важный фактор — это ваша генетика. Остальные включают:
- малоподвижный образ жизни;
- диетических вариантов — продукты с высоким содержанием насыщенных жиров с высоким содержанием холестерина;
- употребление табака / курение — вызывает выброс ЛПНП в кровоток; и
- диабет, который вызывает увеличение распределения жира и ЛПНП.
Существуют ли лекарства, которые помогают контролировать это состояние?
Да, чаще всего назначают статины.Обычно мы назначаем класс статинов в зависимости от профиля каждого пациента. Существуют статины от умеренной до высокой интенсивности, называемые Crestor или Lipitor. В самой высокой переносимой дозе они могут снизить уровень холестерина на 50 процентов. В умеренно низких дозах они могут снизить уровень плохого холестерина на 30-35 процентов, в то время как более низкие эффективные дозы могут снизить уровень холестерина на 20 процентов.
Сколько времени нужно, чтобы прописанные лекарства подействовали?
Многие пациенты думают, что их результаты по холестерину автоматически улучшатся через несколько месяцев, но обычно требуется от 6 месяцев до 1 года, чтобы увидеть какой-то эффект. В моей практике, если я ничего не видел примерно 8 месяцев, нам может потребоваться изменить дозу ваших лекарств. Так что на это потребуется время; это не то, что вы заметите в одночасье.
В моей практике, если я ничего не видел примерно 8 месяцев, нам может потребоваться изменить дозу ваших лекарств. Так что на это потребуется время; это не то, что вы заметите в одночасье.
Как еще люди могут снизить свой уровень?
- Регулярные аэробные упражнения, 30-45 минут, четыре раза в неделю, по крайней мере, в умеренном темпе,
- Есть больше фруктов и овощей; это увеличит ваш хороший холестерин (ЛПВП) при одновременном снижении плохого;
- Отказ от курения, отказ от курения — мы знаем, что курение снижает уровень хороших ЛПВП;
- Хорошие привычки здорового питания, включающие низкое содержание насыщенных жиров и;
- Управление некоторыми другими сопутствующими факторами риска, которые иногда могут способствовать повышению уровня холестерина, например, диабет.
Д-р Анил Пурохит — сертифицированный кардиолог Медицинского центра Гранд-Странд, практикующий в клинике Grand Strand Heart & Vascular Care, филиале Южно-Атлантического отделения HCA.
Что это значит, если у вас высокий уровень холестерина?
Высокий уровень холестерина обычно не вызывает неприятных симптомов, поэтому может возникнуть соблазн игнорировать его. Однако высокий уровень холестерина в крови тесно связан с высоким риском сердечного приступа, инсульта, закупорки кровеносных сосудов в ногах и почках и может даже способствовать развитию слабоумия.К счастью, диета, упражнения и лекарства помогают снизить уровень холестерина и снизить риск других серьезных проблем со здоровьем.
Высокий холестерин и болезни сердца
Крупные исследования показали, что люди с высоким уровнем холестерина имеют гораздо более высокий риск развития сердечных заболеваний, чем люди с нормальным уровнем холестерина. Например, уровень холестерина 250 удваивает шансы развития ишемической болезни сердца, тогда как уровень 300 увеличивает риск на пять.Кроме того, люди с высоким уровнем холестерина — с ишемической болезнью сердца или без нее — в 4,5 раза чаще умирают от сердечных заболеваний, чем люди с уровнем холестерина ниже 200.
Холестерин — это липкое воскообразное вещество, которое циркулирует в крови и в основном состоит из двух разных типов холестерина. «Плохой холестерин» или ЛПНП повышает риск сердечных заболеваний. ЛПНП — это то, что называется, когда целью является снижение уровня холестерина. «Хороший холестерин» или ЛПВП — это тип, который на самом деле помогает защитить от сердечных заболеваний.Полезны высокие уровни ЛПВП. ЛПНП, с другой стороны, имеет тенденцию прилипать к стенкам кровеносных сосудов, образуя бляшки, препятствующие нормальному кровотоку.
Размер частиц холестерина
Исследователи обнаружили, что химический состав холестерина сложнее, чем считалось всего несколько лет назад. Например, холестерин ЛПНП может находиться в частицах разного размера: маленьких плотных частицах ЛПНП и больших пушистых частицах ЛПНП. Маленькие частицы ЛПНП, по-видимому, увеличивают сердечный риск человека больше, чем большие частицы.Точно так же были идентифицированы мелкие и большие частицы холестерина ЛПВП, и эти два размера также по-разному влияют на сердечно-сосудистый риск.
В настоящее время эксперты не рекомендуют измерять размер частиц ЛПНП и ЛПВП на регулярной основе, поскольку сбор этой информации обычно не влияет на варианты лечения. Такие измерения станут более рутинными по мере того, как ученые узнают больше о размере частиц холестерина и, в частности, узнать, как изменить размер частиц холестерина, чтобы улучшить результаты человека.
Бляшки
Бляшки могут внезапно разорваться, вызывая локальное свертывание крови и острую закупорку артерии. Эта внезапная закупорка часто вызывает сердечный приступ или инсульт. Многие люди используют лекарства, снижающие уровень холестерина, такие как статины, которые могут значительно снизить вероятность сердечных заболеваний. Липитор (аторвастатин), Зокор (симвастатин) и Крестор (розувастатин) являются примерами обычно назначаемых статинов.
Подробнее о статинах
Хотя существует несколько видов препаратов, которые могут снизить уровень холестерина, статины — единственное семейство препаратов, снижающих уровень холестерина, которые, как было показано во многих клинических испытаниях, улучшают исходы у людей с высоким риском сердечно-сосудистых событий.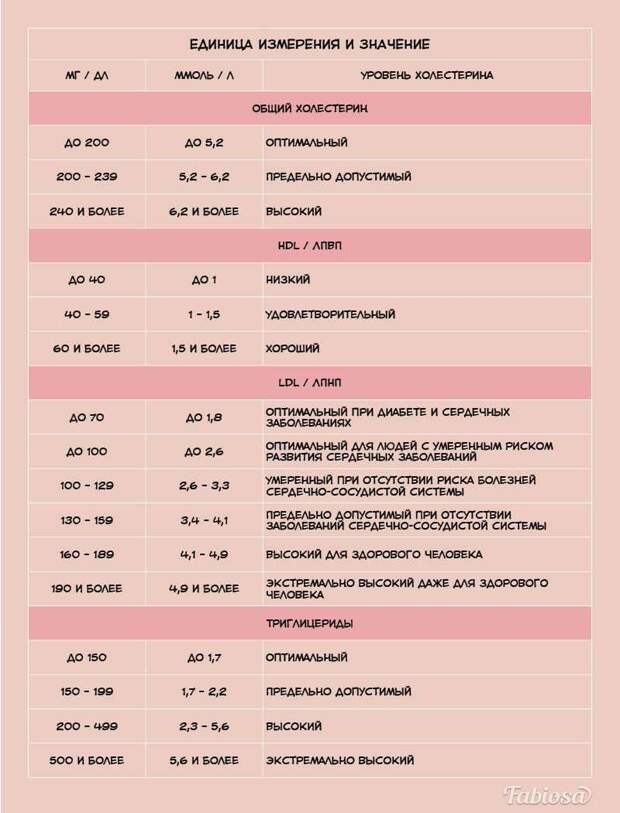 Статины обладают несколькими свойствами, которые могут уменьшать или стабилизировать бляшки — совсем не ясно, является ли снижение холестерина статинами их главное преимущество.
Статины обладают несколькими свойствами, которые могут уменьшать или стабилизировать бляшки — совсем не ясно, является ли снижение холестерина статинами их главное преимущество.
Вот почему текущие руководящие принципы рекомендуют назначать терапию статинами на основе общего сердечно-сосудистого риска человека, а не на уровне его холестерина.
Поскольку рекомендации по холестерину в значительной степени основаны на статинах, эти препараты рекомендуются гораздо большему количеству людей, чем они были всего несколько лет назад — этот факт вызвал много споров.
Высокий холестерин и инсульты
Подобно тому, как бляшки могут блокировать кровоток в коронарных артериях, вызывая сердечный приступ, вещество также может застревать в сонных артериях, которые проходят между сердцем и мозгом. Когда кусок бляшки отделяется от сонной артерии, он может попасть в мозг, вызывая «мозговую атаку» или инсульт. Хотя многие препараты, снижающие уровень холестерина, снижают риск сердечных заболеваний, статины также могут предотвратить инсульт.
Высокий холестерин и деменция
Появляется все больше свидетельств того, что высокий уровень холестерина и диета с высоким содержанием жиров и насыщенных жиров также могут способствовать развитию деменции, в том числе деменции, вызванной болезнью Альцгеймера.Вскрытие трупов пациентов с болезнью Альцгеймера, которые также страдали деменцией, показало, что в головном мозге значительно больше заблокированных артерий, похожих на заблокированные артерии в сердце, причиной которых, как известно, является высокий уровень холестерина. Однако некоторые исследования показывают, что прием статинов может помочь предотвратить деменцию и, возможно, замедлить прогрессирование деменции, связанной с болезнью Альцгеймера.
Забота о холестерине
Лучший способ контролировать уровень холестерина — придерживаться диеты с низким содержанием жиров.В частности, важно избегать насыщенных жиров, которые представляют собой жиры животного происхождения, такие как масло или сало, потому что насыщенные жиры являются основным фактором повышения общего холестерина и высокого уровня «плохого холестерина» или ЛПНП. При изменении диеты, полезной для сердца, можно будет снизить уровень холестерина до нормального диапазона, что может привести к тому, что пациенты смогут поговорить со своим лечащим врачом о сокращении приема лекарств от холестерина.
При изменении диеты, полезной для сердца, можно будет снизить уровень холестерина до нормального диапазона, что может привести к тому, что пациенты смогут поговорить со своим лечащим врачом о сокращении приема лекарств от холестерина.
Иногда бывает сложно изменить привычки в еде за многие годы.Вместо того, чтобы полностью менять диету, вы можете постепенно изменять ее, облегчая себе путь к более здоровому образу жизни. Например:
- Избегайте жареной пищи. Вместо этого выбирайте продукты, которые были запечены, приготовлены на гриле, приготовлены на гриле или приготовлены на пару.
- Попросите соусы дополнительно.
- Сделайте основную часть еды овощами, а не мясом.
- Выбирайте нежирное мясо, например рыбу, птицу (без кожицы) или нежирные куски красного мяса.
- Используйте специи для ароматизации вместо сливочного масла или масел.
Лучший способ повысить уровень ЛПВП — это аэробные упражнения, такие как ходьба, бег трусцой, езда на велосипеде, плавание, аэробика или пешие прогулки. Если фитнес — новинка вашего образа жизни, возможно, вам придется попробовать несколько различных упражнений, прежде чем найти план, который подойдет вам. Некоторые люди любят заниматься дома, а другие предпочитают спортзал. Некоторые люди делают зарядку утром, а некоторые предпочитают заниматься позже вечером.
Если ваш лечащий врач решит прописать препараты, снижающие уровень холестерина, обязательно предоставьте всю информацию о любых других лекарствах, которые вы, возможно, принимаете.Также обязательно принимайте лекарства в соответствии с указаниями. Иногда эти препараты могут вызывать неприятные побочные эффекты, такие как тошнота, боль в животе или мышечные спазмы. Немедленно сообщайте своему врачу о любых побочных эффектах, которые у вас возникают. В большинстве случаев вы можете принять меры для облегчения симптомов или перейти на другое лекарство.
Гипотеза холестерина
Попросту говоря, «гипотеза холестерина» — это предположение, что повышенный уровень холестерина ЛПНП увеличивает риск атеросклероза. В последние годы это ставится под сомнение.
В последние годы это ставится под сомнение.
Однако в настоящее время группы экспертов принимают эту гипотезу.
Что такое холестерин — Информация о холестерине с сайта myhomecareie.wpengine.com
Что такое холестерин?
Холестерин — это воскообразное жироподобное вещество, вырабатываемое в печени и других клетках и содержащееся в определенных продуктах питания, например в пище животных, таких как молочные продукты, яйца и мясо. Организму необходим холестерин для нормального функционирования.Его клеточные стенки или мембраны нуждаются в холестерине для выработки гормонов, витамина D и желчных кислот, которые помогают переваривать жир. Но для удовлетворения своих потребностей организму требуется лишь ограниченное количество холестерина. Когда присутствует слишком много, могут развиться проблемы со здоровьем, например, болезни сердца.
Холестерин и болезни сердца
Когда присутствует слишком много холестерина, в артериях тела может образовываться зубной налет (толстый твердый осадок), сужающий пространство для притока крови к сердцу. Со временем это накопление вызывает атеросклероз (затвердение артерий), что может привести к сердечным заболеваниям.
Когда недостаточно крови, несущей кислород, достигает сердца, может возникнуть боль в груди, называемая стенокардией. Если кровоснабжение части сердца полностью прекращается из-за полной закупорки коронарной артерии, результатом является сердечный приступ. Обычно это происходит из-за внезапного закрытия из-за сгустка крови, образовавшегося поверх предыдущего сужения.
Типы холестерина
Холестерин путешествует по крови в связке с белком — этот холестерин-белковый пакет называется липопротеином.Липопротеины подразделяются на высокую плотность, низкую плотность или очень низкую плотность, в зависимости от того, сколько протеина приходится на жир.
- Липопротеины низкой плотности (ЛПНП) : ЛПНП, также называемые «плохим» холестерином, могут вызывать образование бляшек на стенках артерий.
 Чем больше ЛПНП в крови, тем выше риск сердечных заболеваний.
Чем больше ЛПНП в крови, тем выше риск сердечных заболеваний. - Липопротеины высокой плотности (ЛПВП) : ЛПВП, также называемый «хорошим» холестерином, помогает организму избавляться от плохого холестерина в крови.Чем выше уровень холестерина ЛПВП, тем лучше. Если уровень ЛПВП низкий, увеличивается риск сердечных заболеваний.
- Липопротеины очень низкой плотности (ЛПОНП) : ЛПОНП похожи на холестерин ЛПНП в том, что они содержат в основном жир и мало белка.
- Триглицериды : Триглицериды — это еще один тип жира, который переносится в кровь липопротеинами очень низкой плотности. Избыточные калории, алкоголь или сахар в организме превращаются в триглицериды и хранятся в жировых клетках по всему телу.
Каков нормальный уровень холестерина?
Количество холестерина в крови человека может варьироваться от 3,6 ммоль / л до 7,8 ммоль / л. Правительство провинции Альберта в Канаде заявляет, что любое значение выше 6 ммоль / литр является высоким показателем и значительно повышает риск артериального заболевания.
Ниже приведен список уровней холестерина и того, как большинство врачей классифицируют их 5 ммоль / литр (миллимоль / литр).
- Оптимальный уровень: менее 5 ммоль / л.
- Умеренно высокий уровень холестерина: от 5 до 6.4 ммоль / литр.
- Умеренно высокий уровень холестерина: от 6,5 до 7,8 ммоль / л.
- Очень высокий уровень холестерина: более 7,8 ммоль / л.
Какие факторы влияют на уровень холестерина?
На уровень холестерина могут влиять различные факторы. В их числе:
- Диета . Насыщенные жиры и холестерин в пище, которую вы едите, повышают уровень холестерина. Постарайтесь уменьшить количество насыщенных жиров и холестерина в своем рационе.
- Масса .Избыточный вес не только является фактором риска сердечных заболеваний, но и повышает уровень холестерина.
 Похудение может помочь снизить уровень ЛПНП и общего холестерина, а также повысить уровень холестерина ЛПВП.
Похудение может помочь снизить уровень ЛПНП и общего холестерина, а также повысить уровень холестерина ЛПВП. - Упражнение . Регулярные упражнения могут снизить уровень холестерина ЛПНП и повысить уровень холестерина ЛПВП. Вы должны стараться быть физически активными в течение как минимум 30 минут в большинстве дней.
- Возраст и пол . С возрастом уровень холестерина повышается. До наступления менопаузы у женщин, как правило, уровень общего холестерина ниже, чем у мужчин того же возраста.Однако после менопаузы у женщин уровень ЛПНП имеет тенденцию повышаться.
- Диабет . Плохо контролируемый диабет повышает уровень холестерина. С улучшением контроля уровень холестерина может упасть.
- Наследственность . Ваши гены частично определяют, сколько холестерина вырабатывается в организме. Высокий уровень холестерина в крови может передаваться по наследству.
- Прочие причины . Некоторые лекарства и медицинские условия могут вызывать высокий уровень холестерина.
Высокий уровень холестерина может вызвать:
- Атеросклероз — сужение артерий.
- Повышенный риск ишемической болезни сердца — нарушение работы артерий, снабжающих сердце кровью и кислородом.
- Сердечный приступ — возникает, когда приток крови и кислорода к области сердечной мышцы блокируется, обычно из-за сгустка в коронарной артерии. Это заставляет вашу сердечную мышцу умирать.
- Стенокардия — боль или дискомфорт в груди, возникающие, когда сердечная мышца не получает достаточно крови.
- Инсульт и мини-инсульт — это происходит, когда сгусток крови блокирует артерию или вену, прерывая поток крови к определенной области мозга.Также может возникнуть при разрыве кровеносного сосуда. Клетки мозга начинают умирать.
- Если уровень холестерина и триглицеридов в крови высок, риск развития ишемической болезни сердца значительно возрастает.

Какие варианты лечения повышенного холестерина?
Лекарства, контролирующие холестерин
Если ваш уровень холестерина остается высоким после выполнения всех перечисленных выше действий, ваш врач может прописать вам лекарство, снижающее уровень холестерина. Они могут включать:
- Статины (ингибиторы HMG-CoA редуктазы) — они блокируют фермент в печени, который производит холестерин.Цель здесь — снизить уровень холестерина до уровня менее 4 ммоль и менее 2 ммоль для ЛПНП. Статины полезны для лечения и профилактики атеросклероза. Аторвастатин, флувастатин, ловастатин, правастатин, розувастатин и симвастатин являются примерами статинов.
- Аспирин — Используется как разжижитель крови для предотвращения образования тромбов
- Ниацин — это витамин B, который содержится в различных продуктах питания. Вы можете получить очень высокие дозы только по рецепту врача.Ниацин снижает уровни как ЛПНП, так и ЛПВП
- Антигипертензивные препараты — если у вас высокое кровяное давление, врач может назначить ингибиторы ангиотензинпревращающего фермента (АПФ), блокаторы рецепторов ангиотензина (БРА), диуретики, бета-адреноблокаторы, блокаторы кальциевых каналов.
Образ жизни
Большинство людей, особенно те, для которых единственным фактором риска является диета и образ жизни, обычно могут вернуть нормальный уровень холестерина и триглицеридов с помощью:
- Много упражнений (посоветуйтесь с врачом).
- Высыпайтесь (8 часов каждую ночь).
- Приведение вашего веса в норму.
- Избегание чрезмерного употребления алкоголя (поскольку алкоголь увеличивает уровень триглицеридов)
- Отказ от курения.
- Изменение диеты
Диета
Диета играет важную роль в снижении уровня холестерина. Несколько простых настроек диеты, а также упражнения и другие полезные для сердца привычки помогут снизить уровень холестерина. Вот пять способов снизить уровень холестерина и защитить ваше сердце.
Вот пять способов снизить уровень холестерина и защитить ваше сердце.
- Овсяные хлопья, овсяные отруби и продукты с высоким содержанием клетчатки. Овсянка содержит растворимую клетчатку, которая снижает уровень липопротеинов низкой плотности (ЛПНП), «плохого» холестерина. Растворимая клетчатка также содержится в таких продуктах, как фасоль, яблоки, груши, ячмень, цельнозерновой хлеб, зерно и чернослив. Растворимая клетчатка может снизить всасывание холестерина в кровоток. От пяти до 10 граммов или более растворимой клетчатки в день снижает общий уровень холестерина и холестерина ЛПНП. Половина чашки приготовленной овсянки дает 6 граммов клетчатки.Если вы добавите фрукты, например бананы, вы добавите еще примерно 4 грамма клетчатки.
- Рыба и жирные кислоты омега-3. Употребление жирной рыбы может быть полезно для сердца из-за высокого уровня омега-3 жирных кислот, которые могут снизить кровяное давление и риск образования тромбов. У людей, которые уже перенесли сердечные приступы, рыбий жир или жирные кислоты омега-3 снижают риск внезапной смерти. Американская кардиологическая ассоциация рекомендует есть не менее двух порций рыбы в неделю. Самый высокий уровень омега-3 жирных кислот содержится в:
- • Скумбрия
- • Озерная форель
- • Сельдь
- • Сардины
- • Тунец Альбакор
- • Лосось
- • Палтус
- Рыбу следует запекать или жарить на гриле, чтобы избежать добавления нездоровых жиров.Если вы не любите рыбу, вы также можете получать небольшое количество жирных кислот омега-3 из таких продуктов, как молотое льняное семя или масло канолы. Вы можете принимать добавки с омега-3 или рыбьим жиром, чтобы получить некоторые из преимуществ, но вы не получите других питательных веществ в рыбе, таких как селен. Если вы решили принимать добавки, просто не забывайте следить за своим питанием и вместо рыбы ешьте нежирное мясо или овощи.

- Грецкие орехи, миндаль и прочие орехи. Грецкие орехи, миндаль и другие орехи могут снизить уровень холестерина в крови.Грецкие орехи, богатые полиненасыщенными жирными кислотами, также помогают поддерживать здоровье кровеносных сосудов. Употребление около горсти (1,5 унции или 42,5 грамма) в день большинства орехов, таких как миндаль, фундук, арахис, орехи пекан, некоторые кедровые орехи, фисташки и грецкие орехи, может снизить риск сердечных заболеваний. Просто убедитесь, что орехи, которые вы едите, не соленые и не покрыты сахаром. Все орехи калорийны, поэтому подойдет и горстка. Чтобы не есть слишком много орехов и не набирать вес, замените продукты с высоким содержанием насыщенных жиров орехами. Например, вместо сладкой закуски или использования сыра, мяса или гренок в еде добавьте горсть грецких орехов или миндаля.
- Оливковое масло. Оливковое масло содержит мощную смесь антиоксидантов, которые могут снизить уровень «плохого» (ЛПНП) холестерина, но не повлияют на «хороший» холестерин (ЛПВП). Попробуйте употреблять около 2 столовых ложек (23 грамма) оливкового масла в день вместо других жиров в своем рационе, чтобы получить его полезные свойства для сердца. Чтобы добавить оливковое масло в свой рацион, вы можете обжарить в нем овощи, добавить его в маринад или смешать с уксусом в качестве заправки для салата. Вы также можете использовать оливковое масло вместо сливочного масла при наборе мяса или в качестве заправки для хлеба.Оливковое масло очень калорийно, поэтому не ешьте больше рекомендованного количества. Снижающий холестерин эффект оливкового масла будет еще сильнее, если вы выберете оливковое масло первого отжима, то есть оно будет менее обработано и содержит больше полезных для сердца антиоксидантов. Но имейте в виду, что «легкие» оливковые масла обычно обрабатываются больше, чем оливковое масло первого или первого холодного отжима, и они светлее по цвету, не жирны или калорийны.

- Продукты с добавлением растительных стеролов или станолов. В настоящее время доступны продукты питания, обогащенные стеринами или станолами, которые содержатся в растениях, которые помогают блокировать абсорбцию холестерина, например, проактивные продукты Flora или линейка Danone Danacol.Маргарины, апельсиновый сок и йогуртовые напитки с добавлением растительных стеролов могут помочь снизить уровень холестерина ЛПНП более чем на 10 процентов. Ежедневное количество растительных стеролов, необходимое для достижения результатов, составляет не менее 2 граммов, что соответствует примерно двум порциям апельсинового сока, обогащенного растительными стеролами, по 8 унций (237 миллилитров) в день. Растительные стерины или станолы в обогащенных пищевых продуктах, по-видимому, не влияют на уровень триглицеридов или липопротеинов высокой плотности (ЛПВП), «хорошего» холестерина.
Другие изменения в вашей диете
Хотя эти продукты способствуют снижению уровня холестерина, внесение других изменений в диету и образ жизни также может помочь.Уменьшите потребление холестерина и жиров, особенно насыщенных и трансжиров. Насыщенные жиры, содержащиеся в мясе, жирных молочных продуктах и некоторых маслах, повышают общий уровень холестерина. Трансжиры, которые иногда встречаются в маргарине и покупном печенье, крекерах и пирожных, особенно вредны для уровня холестерина. Транс-жиры повышают уровень липопротеинов низкой плотности (ЛПНП), «плохого» холестерина и более низкого уровня липопротеинов высокой плотности (ЛПВП), «хорошего» холестерина.
Помните, что помимо изменения диеты, внесение дополнительных изменений в образ жизни, полезное для сердца, является ключом к снижению уровня холестерина.Поговорите со своим врачом о физических упражнениях, отказе от курения и поддержании здорового веса, чтобы поддерживать низкий уровень холестерина.
Факты о холестерине — CSIRO
Холестерин — это важный тип жира, который переносится в кровь, но слишком большое количество определенного типа холестерина может увеличить риск развития сердечных заболеваний. Мы попросили наших исследователей дать представление о холестерине.
Мы попросили наших исследователей дать представление о холестерине.
Понимание холестерина: как правильный образ жизни может помочь контролировать уровень холестерина
Во-первых, что такое холестерин?
Холестерин — это важный тип жира, который переносится в кровь.
Холестерин нужен всем клеткам организма; это важная часть клеточных стенок нашего тела и играет важную роль, в том числе в производстве некоторых гормонов, поддержании здоровья нервных клеток и в синтезе витамина D.
Ваше тело нуждается в небольшом количестве холестерина для функционирования, но дисбаланс между различными типами холестерина в крови увеличивает риск сердечных заболеваний, одного из ведущих хронических заболеваний в Австралии сегодня.
Около холестерина в организме вырабатывается в печени, и небольшое количество может поступать с пищей, которую вы едите.На уровень холестерина в крови влияют различные факторы, включая диету и образ жизни, массу тела и гены.
Почему высокий холестерин — проблема?
Слишком много холестерина в кровотоке может привести к укреплению артерий и вызвать жировые отложения в этих артериях, что может привести к опасным закупоркам и сужению со временем, что называется атеросклерозом.
На этой диаграмме показана нормальная артерия с нормальным кровотоком (Рисунок A) и артерия, содержащая бляшки (Рисунок B).© Wikimedia Commons
Если кровеносные сосуды, ведущие к сердцу, становятся слишком закупоренными, кровоснабжение сердца снижается, что может привести к таким симптомам, как стенокардия (боль в груди). Если артерия полностью заблокируется, это может привести к сердечному приступу и инсульту, что может быть опасно для жизни.
В 2017 году Австралийское статистическое бюро сообщило о 43 477 случаях смерти в Австралии от болезней сердца.Это примерно 30 процентов всех смертей в Австралии, и большинство смертей приходится на людей в возрасте 65 лет и старше.
Тем не менее, сердечно-сосудистые заболевания развиваются годами, поэтому вы можете предпринять шаги, чтобы снизить свой риск. Если вы обнаружите, что у вас высокий уровень холестерина, у кого-то из членов семьи высокий уровень холестерина, или вы не уверены, что вы находитесь в группе риска, рекомендуется проконсультироваться с врачом.
Другие факторы риска сердечных заболеваний включают пожилой возраст, этническую принадлежность, семейный анамнез, малоподвижный образ жизни, курение, высокое кровяное давление, диабет 2 типа и ожирение.Если эти факторы риска присутствуют в вашей жизни, еще более важно контролировать уровень холестерина в крови и обращаться за советом к врачу.
Австралийский калькулятор абсолютного риска может помочь вам начать оценку вашего риска, но мы настоятельно рекомендуем вам обсудить ваш риск с вашим терапевтом, поскольку этот инструмент имеет ограничения; например, при этом не учитывается история вашей семьи.
Холестерин и риск сердечных заболеваний
Людям в возрасте 45 лет и старше рекомендуется проводить оценку уровня холестерина и риска сердечных заболеваний.Аборигенам и жителям островов Торресова пролива рекомендуется проходить эту оценку в возрасте от 35 лет и старше.
Холестерин — хорошее и плохое
Жиры, включая холестерин, соединяются с белками с образованием липопротеинов. Именно в таком виде жиры переносятся кровью.
Липопротеины можно разделить на разные типы в зависимости от их плотности, на липопротеины низкой плотности (ЛПНП) и липопротеины высокой плотности (ЛПВП), широко известные как хороший и плохой холестерин.
Вы можете думать о ЛПНП как о паршивом холестерине, поскольку эти частицы, если присутствуют в слишком больших количествах, пролиферируют в стенке артерий, что приводит к развитию атеросклероза и сердечных заболеваний.
ЛПВП можно рассматривать как вспомогательный холестерин, поскольку эти частицы помогают защитить от сердечных заболеваний. ЛПВП помогают удалить жировые отложения в артериях и доставить их в печень для разрушения и удаления из организма.
ЛПВП помогают удалить жировые отложения в артериях и доставить их в печень для разрушения и удаления из организма.
Низкий уровень ЛПВП в крови может быть напрямую связан с повышенным риском ишемической болезни сердца.
А как насчет триглицеридов?
Триглицериды — еще один распространенный источник жира в кровотоке, который является основным источником энергии. Если вы потребляете больше энергии (килоджоулей / калорий) из продуктов и напитков, чем вам нужно в течение дня, эта энергия преобразуется печенью в триглицериды и хранится в жировых клетках, готовых к использованию позже.
Если вы постоянно потребляете больше энергии, чем сжигаете, со временем, вероятно, у вас будет повышенный уровень триглицеридов.
Высокий уровень триглицеридов может снизить уровень ЛПВП и увеличить риск сердечных заболеваний и был связан с атеросклерозом и воспалением поджелудочной железы.
Хорошая новость заключается в том, что вы можете быстро снизить уровень триглицеридов путем изменения диеты.
Что считается нормальным уровнем холестерина?
Многие факторы влияют на то, какими должны быть ваши личные целевые уровни холестерина или липидов, поэтому тесты на холестерин следует интерпретировать в контексте вашего личного риска.
Ваш врач может помочь вам понять ваши результаты и посоветовать стратегии, которые помогут не только снизить уровень холестерина, но и снизить риск сердечных заболеваний.
Руководство по острым коронарным синдромам для клинической помощи пациентам с подозреваемым или подтвержденным острым коронарным синдромом (ACS) и Руководство по профилактическим мероприятиям в общей практике, 9-е издание [pdf · 2mb], содержат общие цели для целевых показателей холестерина / липидов, а именно: :
- Общий холестерин: <4.0 ммоль / л (лица из группы высокого риска) <5,5 ммоль / л (население в целом)
- Холестерин липопротеинов низкой плотности (ЛПНП): <1,8 ммоль / л (для лиц с высоким риском) <2,0 ммоль / л (для населения в целом)
- Холестерин липопротеинов высокой плотности (ЛПВП):> 1,0 ммоль / л
- Триглицериды (ТГ): <2,0 ммоль / л.
 В рекомендациях
В рекомендациях
также предлагается, чтобы всем пациентам с повышенным уровнем общего холестерина и холестерина ЛПНП были предоставлены советы по здоровому питанию и образу жизни — первый подход в работе по повышению уровня холестерина.
Холестерин в продуктах питания и рационе питания
Холестерин, присутствующий в пище, называется диетическим холестерином. Однако содержание холестерина в пище менее важно, чем правильный баланс пищевых жиров. Почему?
Диетический холестерин имеет лишь небольшое влияние на холестерин ЛПНП. Напротив, насыщенные жиры в вашем рационе повышают уровень холестерина ЛПНП в печени.
Здоровые жиры, такие как ненасыщенные жиры, помогают сбалансировать уровень холестерина в крови за счет снижения холестерина ЛПНП и увеличения производства холестерина ЛПВП.
Не многие продукты содержат диетический холестерин, это субпродукты (например, печень и почки), паштет, яичные желтки и креветки. Поскольку многие из этих продуктов не потребляются в больших количествах, вы все равно можете включать их в сбалансированный цельный рацион в нечастых небольших количествах.
Что я могу сделать СЕЙЧАС, чтобы повысить уровень холестерина?
лет исследований позволили определить различные диетические стратегии, которые вы можете использовать для повышения уровня холестерина и снижения риска сердечных заболеваний.
Это: Авокадо и орехи — примеры здоровых источников ненасыщенных жиров, которые следует включать в свой рацион. © Pexels
- Сокращение употребления в пищу произвольных продуктов: продукты с высоким содержанием сахара, соли и жира и с низким содержанием питательных веществ, такие как торты, выпечка, печенье, мороженое и ароматизированные напитки.
- Ежедневно включать в свой рацион полезные источники ненасыщенных жиров, такие как авокадо, орехи, семена, растительные масла, такие как оливковое масло, масло канолы, масло семян льна и спреды на растительной основе.
 Ежедневно включайте в свой рацион порцию орехов и семян.
Ежедневно включайте в свой рацион порцию орехов и семян. - Употребление рыбы, особенно жирных сортов рыбы, примерно 2–3 порции в неделю.
- Ежедневно включать в свой рацион продукты, богатые клетчаткой (цельнозерновые), в частности, продукты, содержащие растворимую клетчатку, такие как β-глюкан из овса, подорожника, бобовых.
- Включите в рацион соевый белок, например соевое молоко и соевый сыр.
- Увеличивайте потребление овощей и фруктов, старайтесь есть пять порций овощей и две порции фруктов в день.
- Включая, где это возможно, источники пищи, обогащенные растительными стеролами, такие как маргарин, содержащий растительные стеролы и Weetabix. 2 г растительных стеролов в день снизят общий холестерин на 10-15 процентов.
- Уравновешивание источников насыщенных и ненасыщенных жирных кислот.
High Cholesterol — North Houston Tomball, TX: Центр сердца и сосудов Lone Star
Что это?
Высокий холестерин в крови (ко-ЛЕС-тер-ол) — это когда в крови слишком много холестерина.
Также известен как: гиперхолестеринемия, гиперлипидемия
Основные факты
- Холестерин — это жироподобное вещество, которое вырабатывается в организме. Холестерин также содержится в некоторых продуктах, которые вы едите. Вашему организму необходим холестерин для правильной работы. Ваше тело вырабатывает весь необходимый ему холестерин.
- Слишком много холестерина в крови называется высоким холестерином в крови или гиперхолестеринемией.
- Высокий уровень холестерина в крови увеличивает вероятность сердечного приступа или других симптомов сердечных заболеваний, таких как боль в груди (стенокардия).
- Снижение холестерина важно для всех — молодых, средних и пожилых людей, а также для мужчин и женщин.

- Употребление в пищу слишком большого количества насыщенных жиров и холестерина повышает уровень холестерина в крови.
- Слишком много холестерина в крови может накапливаться в стенках артерий. Это называется зубным налетом.
- Нет никаких признаков или симптомов высокого холестерина в крови. Многие люди не знают, что у них слишком высокий уровень холестерина.
- Высокий уровень холестерина в крови диагностируется путем проверки уровня холестерина в крови.
- Анализ крови, называемый липопротеиновым профилем, измеряет уровень холестерина в крови и является рекомендуемым тестом.
- Важно, чтобы все люди в возрасте 20 лет и старше проверяли уровень холестерина не реже одного раза в 5 лет.
- Многие люди могут снизить уровень холестерина за счет диеты с низким содержанием насыщенных жиров и холестерина, физических упражнений и, при необходимости, снижения веса.
- Некоторым людям нужно будет принимать лекарства, прописанные врачом для снижения уровня холестерина, в дополнение к диете с низким содержанием насыщенных жиров и холестерина, физическим упражнениям и похудению, если это необходимо.
Что такое холестерин?
Чтобы понять высокий уровень холестерина в крови (ко-ЛЕС-тер-ол), важно знать больше о холестерине.
- Холестерин — это воскообразное жироподобное вещество, которое содержится во всех клетках тела. Вашему организму необходим холестерин для правильной работы. Ваше тело вырабатывает весь необходимый ему холестерин.
- Холестерин также содержится в некоторых продуктах, которые вы едите.
Ваше тело использует холестерин для выработки гормонов, витамина D и веществ, которые помогают вам переваривать пищу. - Кровь водянистая, холестерин жирный. Точно так же, как масло и вода, они не смешиваются. Чтобы попасть в кровоток, холестерин переносится в небольших упаковках, называемых липопротеинами (lip-o-PRO-teens). Маленькие упаковки состоят из жира (липидов) внутри и белков снаружи.
 Два вида липопротеинов переносят холестерин по всему телу. Важно иметь здоровый уровень обоих:
Два вида липопротеинов переносят холестерин по всему телу. Важно иметь здоровый уровень обоих: - Холестерин липопротеинов низкой плотности (ЛПНП) иногда называют плохим холестерином.
- Высокий уровень холестерина ЛПНП приводит к накоплению холестерина в артериях. Чем выше уровень ЛПНП в крови, тем выше вероятность сердечного заболевания.
- Холестерин липопротеинов высокой плотности (ЛПВП) иногда называют хорошим холестерином.
- ЛПВП переносят холестерин из других частей тела обратно в печень. Печень выводит холестерин из организма. Чем выше уровень холестерина ЛПВП, тем ниже вероятность сердечных заболеваний.
Вернуться к началу
Что такое высокий уровень холестерина в крови?
Слишком много холестерина в крови или высокий уровень холестерина в крови могут быть опасными.Люди с повышенным уровнем холестерина в крови имеют больше шансов заболеть сердечными заболеваниями. Высокий уровень холестерина в крови сам по себе не вызывает симптомов, поэтому многие люди не подозревают, что их уровень холестерина слишком высок.
Холестерин может накапливаться на стенках артерий (кровеносных сосудов, по которым кровь идет от сердца к другим частям тела). Это накопление холестерина называется зубным налетом. Со временем налет может вызвать сужение артерий. Это называется атеросклерозом (атеросклерозом) или затвердением артерий.
Специальные артерии, называемые коронарными артериями, доставляют кровь к сердцу. Сужение коронарных артерий из-за налета может остановить или замедлить приток крови к сердцу. Когда артерии сужаются, количество богатой кислородом крови уменьшается. Это называется ишемической болезнью сердца (ИБС). Большие бляшки могут вызвать боль в груди, которая называется стенокардией (ан-джи-нух или ан-юх-нух). Стенокардия возникает, когда сердце не получает достаточно богатой кислородом крови. Стенокардия — частый симптом ИБС.
Некоторые бляшки имеют тонкое покрытие и лопаются (разрываются), высвобождая жир и холестерин в кровоток. Выделение жира и холестерина может вызвать сгущение крови. Сгусток может блокировать кровоток. Эта закупорка может вызвать стенокардию или сердечный приступ.
Выделение жира и холестерина может вызвать сгущение крови. Сгусток может блокировать кровоток. Эта закупорка может вызвать стенокардию или сердечный приступ.
Снижение уровня холестерина снижает вероятность появления бляшки и сердечного приступа. Снижение уровня холестерина также может замедлить, уменьшить или даже остановить образование зубного налета.
Зубной налет и связанные с ним проблемы со здоровьем также могут возникать в артериях в других частях тела.
Причины
На уровень холестерина в крови может влиять множество факторов.Некоторые из этих вещей вы можете контролировать, а другие — нет.
Вы можете контролировать:
- Что вы едите. В некоторых продуктах есть жиры, которые повышают уровень холестерина.
- Насыщенные жиры повышают уровень холестерина липопротеинов низкой плотности (ЛПНП) больше, чем что-либо другое в вашем рационе.
- Транс-жирные кислоты ( транс- жиров) образуются, когда растительное масло гидрогенизируется для его отверждения. Trans жирные кислоты также повышают уровень холестерина.
- Холестерин содержится в продуктах животного происхождения, например в яичных желтках, мясе и сыре.
- Ваш вес. Избыточный вес ведет к повышению уровня ЛПНП, снижению уровня липопротеинов высокой плотности (ЛПВП) и повышению общего уровня холестерина.
- Ваша активность. Отсутствие регулярных упражнений может привести к увеличению веса, что может повысить уровень холестерина ЛПНП. Регулярные упражнения могут помочь вам сбросить вес и снизить уровень ЛПНП. Это также может помочь вам повысить уровень ЛПВП.
Невозможно контролировать:
- Наследственность. Высокий уровень холестерина в крови может передаваться по наследству. Унаследованное генетическое заболевание (семейная гиперхолестеринемия) приводит к очень высокому уровню холестерина ЛПНП. Он начинается при рождении и может закончиться сердечным приступом в раннем возрасте.

- Возраст и пол. Начиная с периода полового созревания, у мужчин уровень ЛПВП ниже, чем у женщин. По мере того как женщины и мужчины становятся старше, их уровень холестерина ЛПНП повышается. У молодых женщин уровень холестерина ЛПНП ниже, чем у мужчин, но после 55 лет уровень холестерина у женщин выше, чем у мужчин.
Вернуться к началу
Симптомы
Обычно нет никаких признаков или симптомов высокого холестерина в крови. Многие люди не знают, что у них слишком высокий уровень холестерина.
Каждый человек в возрасте 20 лет и старше должен проверять уровень холестерина не реже одного раза в 5 лет. Вы и ваш врач можете обсудить, как часто вам следует проходить тестирование.
Диагноз
Высокий уровень холестерина в крови диагностируется путем проверки уровня холестерина в крови. Лучше всего сдать анализ крови, называемый липопротеиновым профилем, чтобы измерить уровень холестерина.Большинству людей необходимо ничего не есть и не пить (пост) в течение 9–12 часов перед сдачей теста.
Профиль липопротеинов предоставит информацию о вашем:
- Общий холестерин
- Плохой холестерин липопротеинов низкой плотности (ЛПНП): основной источник накопления холестерина и закупорки артерий
- Липопротеины высокой плотности (ЛПВП) хороший холестерин : хороший холестерин, который помогает предотвратить накопление холестерина в артериях
- Триглицериды: другая форма жира в крови
Если невозможно получить профиль липопротеинов, знание общего холестерина и холестерина ЛПВП может дать вам общее представление об уровне холестерина.Тестирование на общий холестерин и холестерин ЛПВП не требует голодания. Если ваш общий холестерин составляет 200 мг / дл или более, или если ваш уровень ЛПВП менее 40 мг / дл, вам необходимо будет составить профиль липопротеинов.
Уровни холестерина измеряются в миллиграммах (мг) холестерина на децилитр (дл) крови. Посмотрите, как ваши показатели холестерина сравниваются с приведенными ниже таблицами.
Уровень общего холестерина | Категория общего холестерина | ||
Менее 200 мг / дл | Желательно 83 200 мг | Пограничный высокий | |
240 мг / дл и выше | Высокий | ||
Уровень холестерина ЛПНП | 900ol11 906 Категория | 906 100 мг / дл | Оптимальный |
100–129 мг / дл | Около оптимального / выше оптимального | ||
130–159 мг / дл 906der | |||
160–189 мг / дл | Высокая | ||
Очень высокий | |||
Уровень холестерина ЛПВП | Категория холестерина ЛПВП | ||
d Основной фактор риска сердечных заболеваний | |||
40–59 мг / дл | Чем выше, тем лучше | ||
60 мг / дл и выше | Считается защитным от сердечных заболеваний |
Триглицериды также могут повысить риск сердечных заболеваний.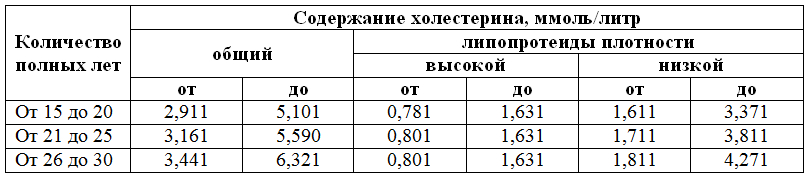 Если у вас уровни на границе высокого (150–199 мг / дл) или высокого (200 мг / дл или более), вам может потребоваться лечение. К числу факторов, способных повысить уровень триглицеридов, относятся:
Если у вас уровни на границе высокого (150–199 мг / дл) или высокого (200 мг / дл или более), вам может потребоваться лечение. К числу факторов, способных повысить уровень триглицеридов, относятся:
- Избыточный вес
- Отсутствие физической активности
- Курение сигарет
- Чрезмерное употребление алкоголя
- Очень высокоуглеводная диета
- Некоторые болезни и лекарства
- Генетические расстройства
Вернуться к началу
Лечение
Основная цель лечения, снижающего уровень холестерина, — снизить уровень липопротеинов низкой плотности (ЛПНП) настолько, чтобы снизить риск сердечного приступа или заболеваний, вызванных затвердеванием артерий.В целом, чем выше уровень ЛПНП и чем больше у вас факторов риска, тем выше ваши шансы на развитие сердечных заболеваний или сердечного приступа. (Фактор риска — это состояние, которое увеличивает вероятность заболевания.) Некоторые люди подвергаются высокому риску сердечного приступа, потому что у них уже есть сердечное заболевание. Другие люди подвержены высокому риску развития сердечных заболеваний из-за диабета или сочетания факторов риска сердечных заболеваний.
Есть два основных способа снизить уровень холестерина:
- Терапевтические изменения образа жизни (TLC) — включают диету, снижающую уровень холестерина (так называемая диета TLC), физическая активность и контроль веса.TLC предназначена для всех, у кого уровень ЛПНП выше целевого.
- Медикаментозное лечение — если необходимы препараты, снижающие уровень холестерина, они используются вместе с лечением ТСХ, чтобы снизить уровень ЛПНП.
Чем выше ваш риск сердечных заболеваний, тем ниже будет ваш целевой уровень ЛПНП. Ваш врач установит вашу цель по ЛПНП. Используя следующее руководство, вы и ваш врач можете разработать возможный план лечения высокого уровня холестерина в крови.
Категория I, самый высокий риск, ваш целевой уровень ЛПНП составляет менее 100 мг / дл.
Ваш уровень ЛПНП | Лечение |
Если ваш ЛПНП 100 или выше | Вам нужно будет начать диету TLC вместе с медикаментозным лечением. |
Даже если ваш ЛПНП ниже 100 | Вам следует самостоятельно соблюдать диету ТСХ, чтобы поддерживать максимально низкий уровень ЛПНП. |
Категория II, следующая по уровню риска, ваш целевой уровень ЛПНП составляет менее 130 мг / дл.
Ваш уровень ЛПНП | Лечение |
Если ваш ЛПНП составляет 130 мг / дл или выше | Вам нужно будет начать диету TLC. |
Если ваш уровень ЛПНП составляет 130 мг / дл или более после 3 месяцев на диете TLC | Вам может потребоваться медикаментозное лечение вместе с диетой TLC. |
| 4641%;»> | Вам необходимо соблюдать диету, полезную для сердца. |
Категория III, средний риск, ваш целевой уровень ЛПНП составляет менее 130 мг / дл.
Ваш уровень ЛПНП | Лечение |
Если ваш ЛПНП составляет 130 мг / дл или выше | Вам необходимо начать лечение с диеты TLC. |
Если ваш ЛПНП составляет 160 мг / дл или более после того, как вы попробовали диету TLC в течение 3 месяцев | Вам может потребоваться медикаментозное лечение вместе с диетой TLC. |
Если ваш ЛПНП ниже 130 мг / дл | Вам необходимо соблюдать диету, полезную для сердца. |
Категория IV, низкий или средний риск, ваш целевой уровень ЛПНП составляет менее 160 мг / дл.
Ваш уровень ЛПНП | 5608%;»> |
Если ваш ЛПНП составляет 160 мг / дл или выше | Вам необходимо начать диету TLC. |
Если ваш ЛПНП по-прежнему составляет 160 мг / дл или более после 3 месяцев на диете TLC | Вам может потребоваться медикаментозное лечение вместе с диетой TLC. |
Если ваш ЛПНП ниже 160 мг / дл | Вам необходимо соблюдать диету, полезную для сердца. |
Снижение холестерина с помощью TLC
TLC — это набор изменений в образе жизни, которые вы можете внести, чтобы снизить уровень холестерина ЛПНП.Основные части TLC:
The TLC Diet, которая рекомендует:
- Ограничение количества потребляемых насыщенных жиров и холестерина.
- Употребление в пищу количества калорий, достаточного для достижения или поддержания здорового веса.
Увеличение количества растворимой клетчатки в вашем рационе. Например, овсянка, фасоль и яблоки являются хорошими источниками растворимой клетчатки. - Добавление продуктов, снижающих уровень холестерина, например маргаринов, содержащих растительный стерол или сложные эфиры станола, которые снижают уровень холестерина у некоторых людей.
- Контроль веса: потеря веса при избыточном весе может помочь снизить уровень ЛПНП. Контроль веса особенно важен для тех, у кого есть группа факторов риска, которая включает высокий уровень триглицеридов и / или низкий уровень ЛПВП, а также избыточный вес с большой талией (более 40 дюймов для мужчин и более 35 дюймов для женщин).

- Физическая активность: Всем рекомендуется регулярная физическая активность. Это может помочь повысить уровень ЛПВП и снизить уровень ЛПНП, и особенно важно для людей с высоким уровнем триглицеридов и / или низким уровнем ЛПВП, которые имеют избыточный вес и большую талию.
Вернуться к началу
Лекарства, снижающие уровень холестерина
Ваш врач может не только посоветовать вам изменить способ питания и регулярно заниматься спортом, но и прописать лекарства, которые помогут снизить уровень холестерина. Даже если вы начнете медикаментозное лечение, вам нужно будет продолжить терапию. Медикаментозное лечение контролирует, но не «лечит» высокий уровень холестерина в крови. Следовательно, вы должны продолжать принимать лекарство, чтобы поддерживать уровень холестерина в рекомендованном диапазоне.
Пять основных типов лекарств, снижающих уровень холестерина:
- Статины
- Очень эффективны для снижения уровня ЛПНП (плохого) холестерина
- Безопасны для большинства людей
- Редкими побочными эффектами, за которыми следует следить, являются проблемы с печенью и мышцами
- Секвестранты желчных кислот (seh-KWES-trants)
- Помогают снизить уровень холестерина ЛПНП
- Иногда назначают вместе со статинами
- Обычно не назначают как единственное лекарство для снижения холестерина
- Никотиновая (Nick-o-TIN-ick) кислота
- Снижает уровень холестерина ЛПНП и триглицеридов и повышает уровень холестерина ЛПВП (хорошего)
- Следует использовать только под наблюдением врача
- Фибраты
- Низкие триглицериды
- Может повышать уровень холестерина ЛПВП (хороший)
- При использовании со статинами может повышаться вероятность проблем с мышцами
- Ezetimibe
- Снижает уровень холестерина ЛПНП
- Может использоваться со статинами или отдельно 90 058
- Действия в кишечнике, препятствующие всасыванию холестерина
Во время лечения вас будут регулярно проверять:
- Убедитесь, что ваш уровень холестерина находится под контролем
- Проверьте наличие других проблем со здоровьем
Вы можете принимать лекарства при других проблемах со здоровьем. Важно, чтобы вы принимали ВСЕ лекарства по назначению врача. Комбинация лекарств может снизить риск сердечных заболеваний или сердечного приступа.
Важно, чтобы вы принимали ВСЕ лекарства по назначению врача. Комбинация лекарств может снизить риск сердечных заболеваний или сердечного приступа.
Пытаясь снизить уровень холестерина или удержать его на низком уровне, важно помнить о необходимости лечения других состояний, которые у вас могут быть, например, высокого кровяного давления. Получите помощь, чтобы бросить курить и сбросить вес, если они являются для вас факторами риска.
В начало
Нужно ли беспокоиться о высоком холестерине только людям с избыточным весом? Уролог
Привет! Да ты.Достаточно ли вы делаете, чтобы контролировать уровень холестерина? Учитывая, что почти половина взрослого населения США, которым может помочь прием препаратов, снижающих уровень холестерина, не принимает их, велика вероятность, что ответ будет отрицательным.
Холестерин — это воскообразное жироподобное вещество, которое ваше тело использует для ключевых функций, таких как пищеварение и выработка гормонов. Ваша печень производит весь необходимый вам холестерин, но ваше тело может получать дополнительный холестерин из пищевых источников, таких как продукты животного происхождения. По данным Национального института здоровья (NIH), если слишком много вещества начинает накапливаться в ваших артериях, это создает налет, который может вызвать закупорку и увеличить вероятность сердечного приступа и инсульта.
Содержание общего холестерина ниже 200 миллиграммов на децилитр (мг / дл) крови защищает ваш тикер и помогает снизить риск сердечного приступа и инсульта. Более высокие уровни — от 200 до 239 мг / дл — считаются пограничными, а уровни выше 240 мг / дл — высокими. Хорошие новости: снизить уровень холестерина просто, если знать факты.
Воспользуйтесь приведенной ниже викториной, чтобы проверить свои знания о том, что на самом деле нужно для контроля холестерина, и найдите лучшие стратегии защиты своего сердца.
Хотя риск высокого холестерина увеличивается с возрастом, он должен быть на вашем радаре независимо от того, когда вы родились.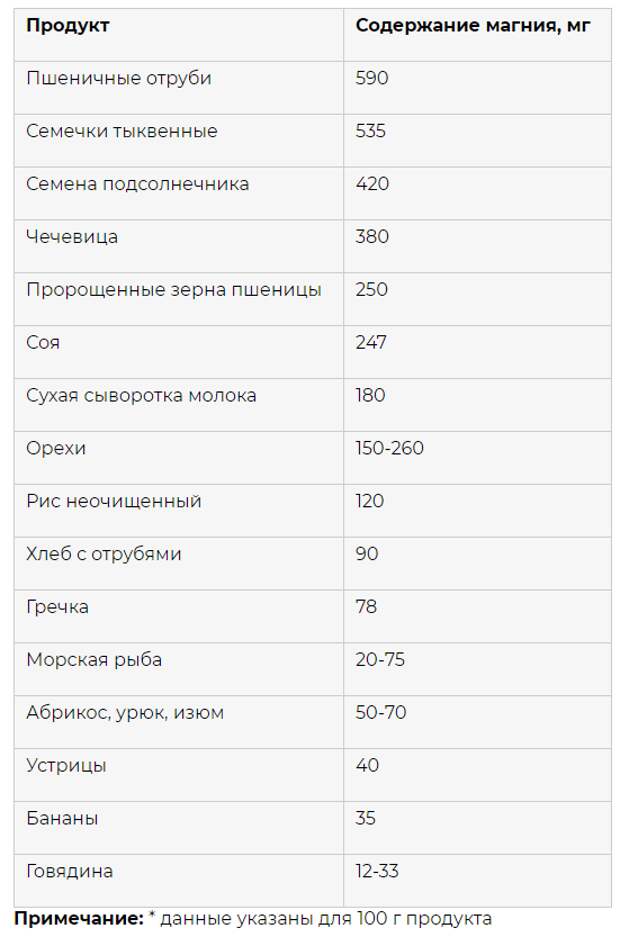 «Один только возраст не определяет, есть ли у вас высокий уровень холестерина», — говорит кардиолог из Нью-Йорка Сюзанн Стейнбаум, доктор медицины. «Он часто повышен по другим причинам, например, из-за генетики и диеты».
«Один только возраст не определяет, есть ли у вас высокий уровень холестерина», — говорит кардиолог из Нью-Йорка Сюзанн Стейнбаум, доктор медицины. «Он часто повышен по другим причинам, например, из-за генетики и диеты».
Поскольку высокий уровень холестерина сам по себе редко вызывает симптомы, единственный способ узнать, где вы находитесь, — это регулярно проходить обследование. Здоровые люди должны сдавать анализ на холестерин в крови не реже одного раза в пять лет, начиная с 20 лет, и каждые 1-2 года в возрасте от 55 до 65 лет, сообщает Национальный институт сердца, легких и крови (NHLBI).Если у вас в личном или семейном анамнезе был высокий уровень холестерина или болезни сердца, ваш врач может порекомендовать проходить обследование чаще.
Независимо от того, принимаете ли вы лекарства, снижающие уровень холестерина, эксперты сходятся во мнении, что диета и упражнения являются ключевыми факторами для контроля ваших показателей. «И то и другое помогает поддерживать здоровье слизистой оболочки наших артерий и уменьшать отложение холестерина в артериях», — объясняет Тулика Джайн, доктор медицины, FACC, кардиолог из пресвитерианской больницы Texas Health в Далласе и Техасской группы врачей здравоохранения.
Это еще не все. По мнению NHLBI, снижения веса всего на 3% может быть достаточно, чтобы снизить уровень холестерина ЛПНП (часто называемого «плохим» холестерином) и повысить уровень холестерина ЛПВП (называемого «хорошим» холестерином). Лучший способ добиться этого — смотреть, что вы едите, и больше двигаться.
Американская кардиологическая ассоциация рекомендует ограничить потребление насыщенных и трансжиров (содержащихся в жирном мясе, выпечке и жареной пище) и уделять не менее 150 минут умеренной активности (подумайте: быстрая прогулка) или 75 минут физической активности. активная деятельность, например, бег трусцой или езда на велосипеде каждую неделю.
Ответ: правда. Одни диеты и физических упражнений часто достаточно, чтобы снизить уровень холестерина ЛПНП до 15 процентов, говорится в обзоре американского семейного врача. Но даже если вы играете по правилам, вам все равно могут потребоваться лекарства, такие как статины, чтобы снизить уровень холестерина до здорового уровня. Особенно, если ваш уровень холестерина ЛПНП превышает 190 мг / дл или если у вас есть другие факторы риска сердечных заболеваний, такие как диабет или высокое кровяное давление, говорится в рекомендациях Американского колледжа кардиологов.
Но даже если вы играете по правилам, вам все равно могут потребоваться лекарства, такие как статины, чтобы снизить уровень холестерина до здорового уровня. Особенно, если ваш уровень холестерина ЛПНП превышает 190 мг / дл или если у вас есть другие факторы риска сердечных заболеваний, такие как диабет или высокое кровяное давление, говорится в рекомендациях Американского колледжа кардиологов.
И в этом нет ничего постыдного.В частности, если у вас есть генетическая предрасположенность к высокому холестерину, достичь здорового уровня в одиночку может быть практически невозможно — как бы вы ни старались, говорит доктор Штейнбаум.
Поскольку высокий уровень холестерина — это, по сути, чрезмерное накопление жировых отложений в ваших артериях, может показаться, что максимально возможное сокращение количества жира — это разумный шаг для снижения ваших показателей. Нет, говорит доктор Штейнбаум: «Речь идет не о безжировой диете, а о правильном употреблении жиров».
Известно, что как насыщенные жиры (содержатся в таких продуктах, как мясо, жирные молочные продукты и выпечка), так и трансжиры или гидрогенизированные масла (содержатся в маргарине, обработанных пищевых продуктах и жареной пище), повышают уровень холестерина ЛПНП.Национальный институт здравоохранения рекомендует ограничить количество насыщенных жиров до 7 процентов от общего количества калорий и по возможности избегать трансжиров.
С другой стороны, обмен насыщенных жиров на полезные для сердца мононенасыщенные и полиненасыщенные, содержащиеся в орехах, оливковом масле, авокадо и жирной рыбе, действительно приносит пользу вашему сердцу, как показывают последние данные. В частности, согласно недавнему обзору, употребление орехов, таких как миндаль, может помочь снизить уровень холестерина ЛПНП. А употребление нескольких порций жирной рыбы, такой как лосось, каждую неделю, может бороться с воспалением и снизить риск сердечного приступа.Однако даже со здоровыми жирами главное — умеренность. По данным Национального института здоровья, общее потребление жиров должно составлять не более 25–35 процентов от дневной нормы калорий. Итак, если вы потребляете около 2000 калорий в день, не более 700 калорий должны поступать из жиров. (К вашему сведению, это максимум 78 граммов жира.)
По данным Национального института здоровья, общее потребление жиров должно составлять не более 25–35 процентов от дневной нормы калорий. Итак, если вы потребляете около 2000 калорий в день, не более 700 калорий должны поступать из жиров. (К вашему сведению, это максимум 78 граммов жира.)
Ответ: правда. Исследования показывают, что хронический стресс может повысить уровень холестерина ЛПНП и триглицеридов (холестериноподобный жир, который также повышает риск сердечных заболеваний) и снизить уровень холестерина ЛПВП. .«Хотя эксперты все еще изучают эту связь, считается, что гормоны стресса, такие как кортизол, по-видимому, заставляют печень производить больше холестерина ЛПНП», — объясняет доктор Джейн.
Вот почему управление стрессом является важной частью управления холестерином, утверждает NHLBI. Один особенно эффективный вариант для обуздания напряжения? Гулять пешком. Прогулка на свежем воздухе в течение 20 минут три раза в неделю может снизить уровень кортизола на целых 10 процентов и поможет вам достичь ежедневной цели тренировок.
Ответ: неверно. Высокий холестерин — это не постоянное заболевание. «Контроль холестерина — это всегда проблема всей жизни», — говорит доктор Штейнбаум. «Очень важно продолжать регулярные упражнения и придерживаться здоровой диеты». Это особенно верно для женщин, потому что и старение, и менопауза могут привести к тому, что ваш уровень со временем станет выше.
Тем не менее, то, что ваш врач прописал вам лекарство, снижающее уровень холестерина, например статин, не обязательно означает, что вы принимаете его на всю жизнь. «Если вы принимаете лекарства для первичной профилактики, то есть у вас не было сердечного приступа или инсульта, — возможно, вы сможете остановиться», — говорит д-р.Штейнбаум. Но вы должны делать это только после того, как обсудите с врачом все «за» и «против» и получите конкретные инструкции о том, как безопасно отказаться от препарата, — говорит она.
10 истин о статинах и высоком холестерине | Сердце
Вызывают ли статины мышечную боль и слабость?
Мышечные боли возникают примерно у 10 процентов людей, принимающих статины. Это наиболее распространенный побочный эффект статинов, но с другой стороны, девять из 10 пациентов не испытывают его вообще .
Это наиболее распространенный побочный эффект статинов, но с другой стороны, девять из 10 пациентов не испытывают его вообще .
Когда пациенты действительно испытывают мышечную боль:
Фактическое повреждение мышц происходит только у 1 из 10 000 пациентов. В тех редких случаях, когда происходит повреждение мышц, оно почти всегда обратимо. Чтобы исправить это, но при этом защитить вас от сердечного приступа или инсульта, мы можем изменить ваше лекарство или попробовать другой статин. Также существует множество стратегий, позволяющих эффективно управлять мышечными симптомами, продолжая принимать лекарства.
Если вы испытываете мышечную боль во время приема статина, не прекращайте его прием, не посоветовавшись предварительно с врачом.Практически для всех пациентов мы можем найти эффективное лекарство, которое может переносить организм. Если вы просто не переносите статины, мы можем назначить другие лекарства от холестерина.
- Симптом часто устраняется путем корректировки дозировки лекарства или перехода на другой статин.
- Иногда статины необходимо полностью прекратить.
- При смене или прекращении приема лекарства симптомы исчезают и мышцы не повреждаются.
Могут ли статины увеличить риск потери памяти или слабоумия?
Симптомы памяти и когнитивные симптомы при употреблении статинов очень редки, и неясно, действительно ли статины виноваты. Когда сообщается о симптомах, они обычно не являются серьезными и обычно проходят после корректировки дозировки статинов или смены лекарства.
Пострадавшие пациенты сообщали о том, что они чувствуют себя несфокусированными или «нечеткими» в своем мышлении, но такие переживания случаются редко .Опасения по поводу долгосрочных когнитивных проблем и потери памяти из-за приема статинов не доказаны. Напротив, самые последние данные фактически указывают на потенциальную профилактику деменции из-за использования статинов.
Эти данные логичны, потому что одной из основных причин деменции является атеросклероз, то есть уплотнение артерий в головном мозге. Имеются убедительные доказательства того, что статины защищают от атеросклероза. Это одно из «невидимых» преимуществ приема статинов.
Также имейте в виду, что постоянно повышающийся уровень холестерина (требующий лечения) и проблемы с памятью являются общими симптомами старения. Иногда бывает трудно разделить эти два понятия, и поэтому иногда может показаться, что употребление статинов и проблемы с памятью связаны между собой.
Если вас беспокоят статины и потеря памяти, не прекращайте прием лекарств, не посоветовавшись с врачом. Могут быть другие причины ваших симптомов памяти, или можно рассмотреть альтернативные методы лечения высокого уровня холестерина.
Повысят ли статины мой риск развития диабета или усложнят ли мой диабет?
Этот риск в некоторой степени верен, но сильно преувеличен.
На самом деле, есть хорошие данные, показывающие, что люди, у которых есть проблемы с уровнем сахара в крови или страдающие диабетом, больше всего получают выгоду от статинов. Несмотря на то, что уровень сахара в их крови может немного повыситься, дополнительный риск значительно компенсируется снижением риска сердечных заболеваний, которое может обеспечить статин.
Если у вас уже есть риск развития диабета 2 типа или у вас есть преддиабет, вы можете более внимательно следить за уровнем глюкозы в крови после начала приема статинов.Но было показано, что упражнения и потеря веса снижают риск развития диабета у людей с пограничным уровнем глюкозы в крови, независимо от использования статинов.
- Если уровень сахара в крови был под контролем до того, как вы начали принимать статины , уровень сахара может немного повыситься. Но если вы стройны, стройны и не предрасположены к диабету из-за ожирения, статины не вызовут у вас диабета.
- Если у вас уже был предиабет или пограничный уровень сахара в крови , статины могут повысить уровень сахара в крови настолько, что вы попадете в категорию диабетиков.Это происходит примерно с одним из каждых 255 пациентов, принимающих статины. Когда это действительно происходит, пациент уже находится на пути к диабету — просто это происходит немного быстрее. У этих пациентов прием статинов просто ускоряет на несколько недель или месяцев состояние, которое уже было неизбежно на протяжении их жизни.
- Статины немного увеличивают заболеваемость диабетом 2 типа у людей с двумя или более симптомами метаболического синдрома , но польза статинов для этих пациентов обычно намного превышает риск повышенного уровня сахара в крови.
Могут ли статины повредить мою печень?
Повреждение печени от приема статинов крайне редко. Мы использовали для тестирования пациентов на повреждение печени на протяжении всего курса лечения статинами, но из-за редкости этого потенциального побочного эффекта Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) определило, что регулярный мониторинг тестов функции печени не нужен пациентам, принимающим статины. Теперь мы проверяем ферменты печени пациента перед началом терапии статинами, чтобы убедиться, что печень здорова до начала лечения, и мы не подвергаем никому ненужные тесты во время лечения, если не возникают симптомы.
Интересно, что существует исследование статинов, в котором изучаются люди, у которых уже были аномальные тесты функции печени и ожирение печени. Примерно половина участников принимала статины, а другая половина принимала плацебо. У людей, которые принимали статины, действительно улучшилась функция печени по сравнению с группой плацебо, и у них был более низкий риск сердечно-сосудистых событий. Люди с проблемами сахара в крови, инсулинорезистентностью, ожирением или другими рисками сердечно-сосудистых заболеваний часто страдают ожирением печени и отклонениями в ее функциях.Исследование предполагает, что эти люди могут больше всего нуждаться в статинах.
Если возникают редкие симптомы поражения печени, мы обязательно сразу же проведем тесты. Симптомы поражения печени включают слабость и утомляемость, потерю аппетита, боль в верхней части живота, темную мочу или пожелтение глаз или кожи. Опять же, это очень редко, но если вы испытываете какие-либо из этих симптомов во время приема статинов, немедленно обратитесь к врачу.
Вызывают ли статины рак?
Нет никаких доказательств того, что прием статинов увеличивает риск рака.Несколько исследований предполагают возможные преимущества для пациентов, которые принимают статины и в настоящее время борются с раком; Исследования продолжаются относительно того, действительно ли статины могут помочь предотвратить рак.
Почему врачи обращают внимание на мой холестерин ЛПНП?
Некоторый холестерин необходим для нормального функционирования клеток и организма. Но слишком много холестерина может привести к атеросклерозу (затвердеванию артерий), что приводит к сердечным заболеваниям, сердечному приступу и инсульту.
Существует два типа холестерина: липопротеины высокой плотности (ЛПВП, или хороший холестерин) и липопротеины низкой плотности (ЛПНП, или плохой холестерин).Количество каждого из них, циркулирующего в вашей крови, складывается, чтобы получить общее количество холестерина. Таким образом, внимание к общему холестерину может сбивать с толку, поскольку он может быть повышен из-за высокого холестерина ЛПВП.
Когда уровень холестерина ЛПНП выше 130, он считается пограничным, а уровень выше 160 считается высоким. В идеале у всех нас должен быть ЛПНП ниже 100 (или даже ближе к 70), но не всем нужны лекарства выше этого уровня.
Мы сосредотачиваемся на плохом холестерине, потому что это один из основных виновников, ответственных за блокировку и укрепление артерий. Заблокированная артерия может привести к сердечному приступу или инсульту. Терапия статинами помогает контролировать уровень плохого холестерина у пациентов с высоким риском сердечных заболеваний, инсульта и других серьезных сердечно-сосудистых событий. В целом, чем ниже уровень ЛПНП, тем лучше для вас.
Существует множество научных данных о том, как холестерин ЛПВП влияет на риск сердечных заболеваний. Но функция — насколько хорошо она работает — может быть важнее, чем , насколько высок ее уровень .
Например, у людей в маленькой деревне в Италии очень низкие уровни ЛПВП (от 10 до 30 мг / дл), у них большая продолжительность жизни и очень мало сердечных заболеваний. Это потому, что их ЛПВП похожи на фабрику — они быстро переносят холестерин из артерий в печень, а затем исчезают. Хороший холестерин не задерживается в крови очень долго, но очень эффективен.
Фокус общества на повышении ЛПВП, вероятно, ошибочен по сравнению с реальными доказательствами. Два недавних исследования повышения ЛПВП с помощью ниацина не показали улучшения риска сердечных приступов и инсультов и, возможно, некоторого вреда. Предстоит проделать большую работу, чтобы определить, что мы можем и должны делать в отношении HDL.
Могут ли «натуральные» средства снизить высокий уровень холестерина без статинов?
Физические упражнения сами по себе не снижают уровень ЛПНП (плохой холестерин) — часто всего на несколько пунктов. Физические упражнения помогают минимизировать многие факторы риска сердечных заболеваний, включая ожирение и диабет 2 типа. Старайтесь заниматься физическими упражнениями пять дней в неделю не менее 30 минут каждый день.
Диета невероятно важна для снижения уровня холестерина.
Каждый пациент, который приходит в нашу клинику профилактической кардиологии для контроля уровня холестерина, видит диетолога как часть визита, потому что мы очень твердо убеждены в важности диеты. Есть много пациентов, которым мы отложили назначение статинов или предложили им прекратить прием лекарств, если они не соответствуют их уровню риска.
Некоторые пациенты думают: «Я принимаю статины — мне не нужно заниматься спортом, и я могу есть все, что захочу!» Но это не так.



 Чем больше ЛПНП в крови, тем выше риск сердечных заболеваний.
Чем больше ЛПНП в крови, тем выше риск сердечных заболеваний.

 Ежедневно включайте в свой рацион порцию орехов и семян.
Ежедневно включайте в свой рацион порцию орехов и семян.


Добавить комментарий