Почему воспаляются шейные лимфоузлы: Воспаление (увелечение) лимфоузлов на шее
ВЫЯВЛЕНИЕ СТОРОЖЕВЫХ ЛИМФАТИЧЕСКИХ УЗЛОВ ПРИ РАКЕ ГОРТАНИ И ГОРТАНОГЛОТКИ | Синилкин
1. Рожнов В.А., Андреев В.Г., Мардынский Ю.С. и др. Сравнительные результаты хирургического и комбини-рованного лечения местно-распространенного рецидивного рака гортани (rT3N0M0) // Сиб. онколог. журн. 2008. № 5 (29). С. 23–26.
2. Чижевская С.Ю., Чойнзонов Е.Л. Современные возможности и перспективы комбинированного лечения рака гортани и гортаноглотки // Сиб. онколог. журн. 2007. № 4 (24). С. 127–133.
3. Чойнзонов Е.Л., Мухамедов М.Р., Балацкая Л.Н. Рак гортани. Современные аспекты лечения и реабилитации. Томск: Изд-во НТЛ, 2006. 280 с.
4. Клиническая онкология / под ред. Н.
5. Arigami T., Natsugoe S., Uenosono Y. et al. Evaluation of sentinel node concept in gastric cancer based on lymph node micrometastasis determined by reverse transcription-polymerase chain reaction // Ann. Surg. 2006. V. 243. P. 341–347.
6. Byers R.M., Clayman G.L., McGill D., Andrews T., Ka re R.P., Roberts D.B. et al. Selective neck dissections for squamous carcinoma of the upper aerodigestive tract: patterns of regional failure // Head Neck. 1999. № 21. Р. 499–505.
7. Gretschel S., Bembenek A., Hunerbein M. et al. Efficacy of Different Technical Procedures for Sentinel Lymph Node Biopsy in Gastric Cancer Staging // Ann. Surg. Oncol. 2007. V. 14, № 7. P. 2028–2035.
8. Goerkem M., Braun J., Stoeckli S.J. Evaluation of clinical and histomorphological parameters as potential predictors of occult metastases in sentinel lymph nodes of early squamous cell carcinomas of the oral cavity // Ann. Surg. Oncol. 2009, in press.
Goerkem M., Braun J., Stoeckli S.J. Evaluation of clinical and histomorphological parameters as potential predictors of occult metastases in sentinel lymph nodes of early squamous cell carcinomas of the oral cavity // Ann. Surg. Oncol. 2009, in press.9. Alkureishi L.W., Ross G.L., Shoaib T., Soutar D.S., Robert-son A.G., Sorensen J.A. et al. Does tumor depth affect nodal upstaging in squamous cell carcinoma of the head and neck // Laryngoscope. 2008. № 118. Р. 629–634.
10. Pitman K.T., Johnson J.T., Myers E.N. Effectiveness of se-lective neck dissection for management of the clinically negative neck // Arch. Otolaryngol. Head Neck. Surg. 1997. № 123. Р. 917–922.
11. Lindberg R. Distribution of cervical lymph node metastases from squamous cell carcinoma of the upper respiratory and digestive tracts // Cancer. 1972. № 29. Р. 1446–1449.
1972. № 29. Р. 1446–1449.
12. Чернов В.И., Афанасьев С.Г., Синилкин И.Г. и др. Радио-нуклидные методы исследования в выявлении «сторожевых» лимфатических узлов // Сиб. онколог. журн. 2008. № 4. С. 5–10.
13. Schauer A.J. et al. The Sentinel Lymph Node Concept. Springer, Berlin; Heidelberg; New York, 2005. P. 565.
14. Афанасьев С.Г., Августинович А.В., Чернов В.И., Синилкин И.Г. Возможность определения сторожевых узлов у больных раком желудка // Сиб. онколог. журн. 2009. № 4. С. 27–32.
15. Kim M.C., Kim H.H., Jung G.J., Lee J.H., Choi S.R., Kang D.Y., Roh M.S., Jeong J.S. Lymphatic mapping and sentinel node biopsy using 99mTc tin colloid in gastric can-cer // Ann. Surg. 2004. № 239. P. 383–387.
№ 239. P. 383–387.
16. Hayashi H., Ochiai T., Mori M., Karube T., Suzuki T., Gunji Y., Hori S., Akutsu N., Matsubara H., Shimada H. Sentinel lymph node mapping for gastric cancer using a dual proce-dure with dyeand gamma probe-guided techniques // J. Am. Coll. Surg. 2003. № 196. Р. 68–74.
17. Koyama T., Tsubota A., Nariai K. et al. Detection of sentinel nodes by a novel redfluorescent dye, ATX-S10Na (II), in an orthotopic xenograft rat model of human gastric carcinoma // Lasers Surg. Med. 2007. V. 39. P. 76–82.
18. Osaka H., Yashiro M., Sawada T. et al. Is a lymph node de-tected by the dye-guided method a true sentinel node in gastric cancer? // Clin. Cancer. Res. 2004. V. 10. P. 6912–6918.
Увеличенные лимфоузлы
Цветной бульвар
Москва, Самотечная, 5
круглосуточно
Преображенская площадь
Москва, Б.
Ежедневно
c 09:00 до 21:00
Выходной:
1 января 2020
Бульвар Дмитрия Донского
Москва, Грина, 28 корпус 1
c 09:00 до 21:00
Мичуринский проспект
Москва, Большая Очаковская, 3
Ежедневно
c 09:00 до 21:00
причины, симптомы и лечение в статье стоматолога-хирурга Козлов П.
 Ю.
Ю.Дата публикации 20 апреля 2021Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфатическая система входит в состав иммунной системы, поэтому любая болезнь, при которой активируется клеточный иммунитет, может вызывать воспаление лимфатических узлов [1][2][3].
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители.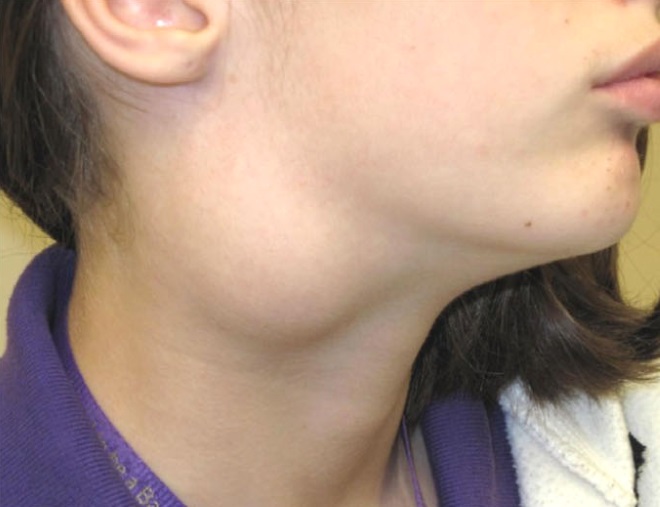 В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
- бактерии — стафилококки, стрептококки и анаэробные микроорганизмы;
- вирусы — грипп, герпес, аденовирус и т. д.;
- грибы.
Из-за повышенной активности лимфоидной системы у детей заболевание встречается чаще, чем у взрослых [13][14].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых.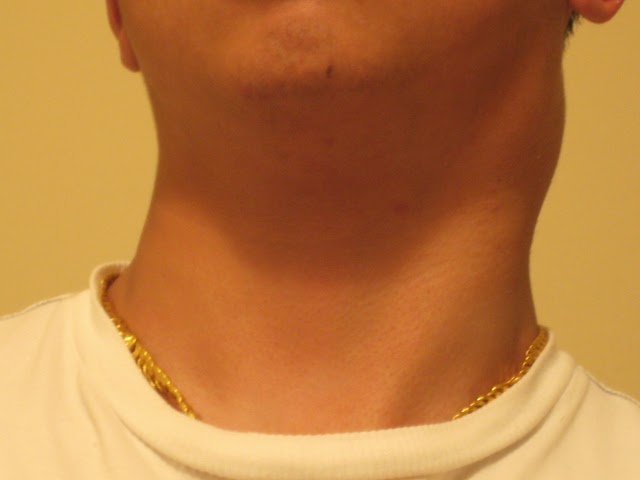 Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
- пациента беспокоит первичный воспалительный очаг, например зубная боль или боль в горле;
- болезненный и увеличенный лимфатический узел смещается при ощупывании;
- возникает умеренная боль в области лимфатического узла, но дальше она не распространяется;
- может незначительно повыситься температура;
- появляется общая слабость и боль при движении головой [4].
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.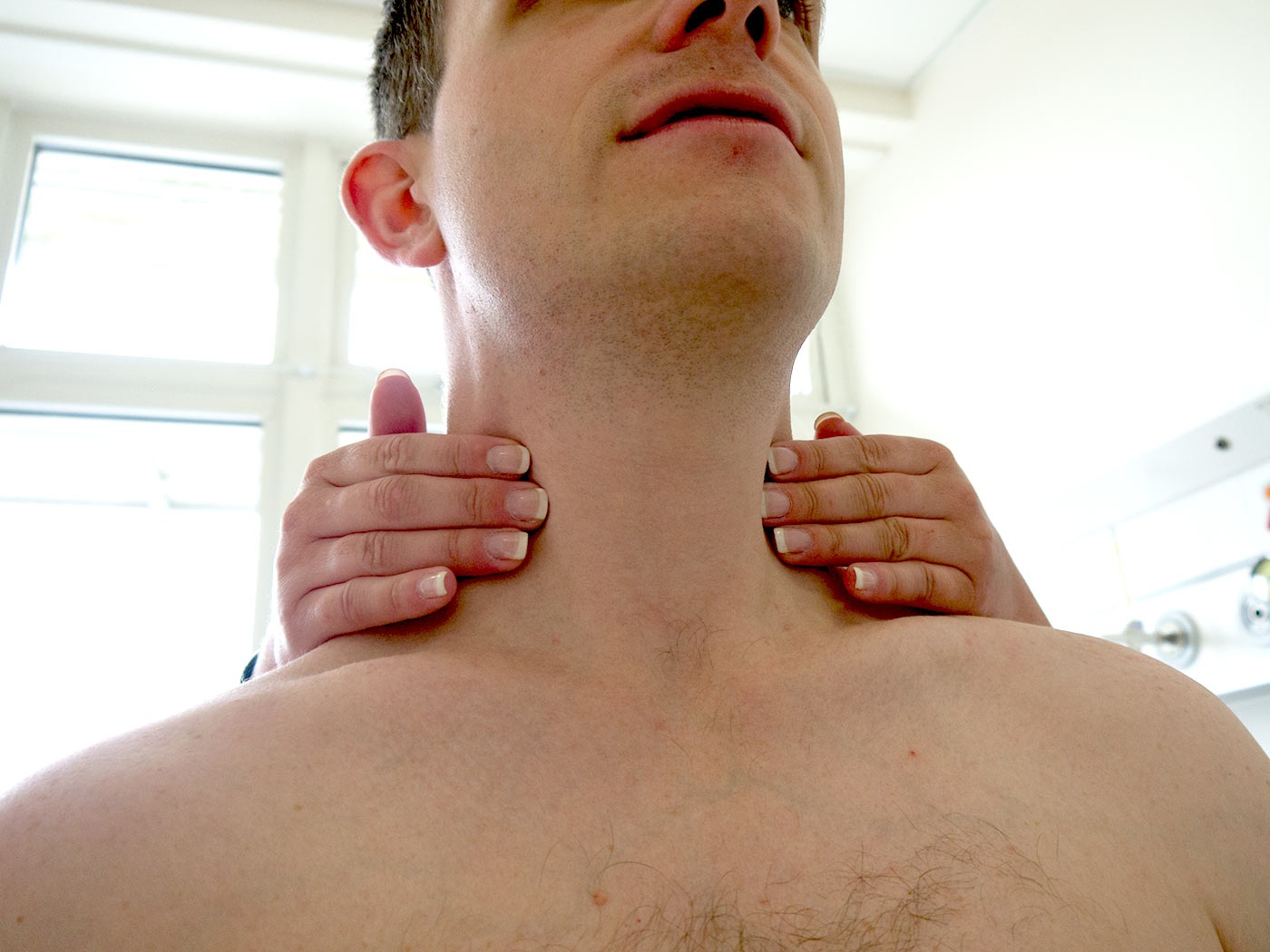
Симптомы острого гнойного лимфаденита:
- лимфоузел увеличивается и спаивается с соседними узлами и окружающими тканями;
- при ощупывании лимфоузла возникает резкая боль;
- повышается местная и общая температура тела;
- появляется озноб, возможна одышка;
- возникает головная боль и слабость;
- развивается покраснение кожи и отёк [5].
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
- удалять продукты обмена веществ из тканей и транспортировать их к выводящим органам;
- поддерживать постоянство внутренней среды организма;
- вырабатывать лимфоциты — клетки иммунной системы, защищающие организм от вирусов и бактерий [6].
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость.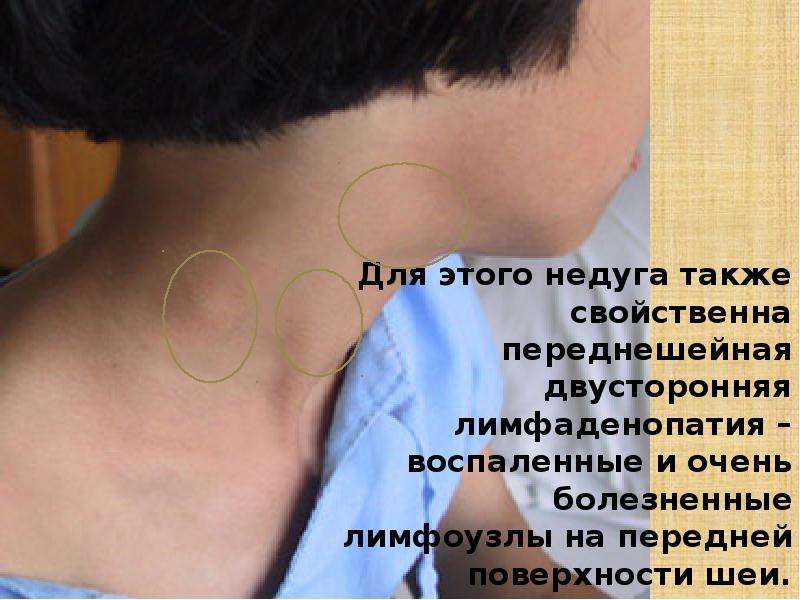 Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителяНеспецифические (клиническая картина не зависит от возбудителя):
- бактерии;
- вирусы;
- грибы.

Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболеванияОстрый лимфаденит:
- катаральный;
- серозный;
- гнойный.
Хронический лимфаденит:
- гиперпластический — лимфатический узел увеличивается и становится более плотным; его ткань заменяется на соединительную, появляются участки некроза и кальциноза;
- абсцедирующий (гнойный) [7].
- одонтогенный — при поражении зубов;
- неодонтогенный — при заболевании ЛОР-органов и др.
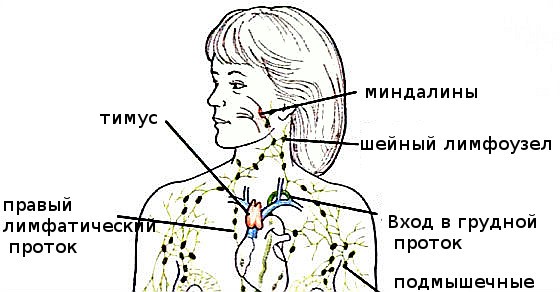
- Подбородочные лимфатические узлы располагаются непосредственно под мышечным слоем, что затрудняет их выявление. К ним лимфа попадает от тканей нижней губы, подбородка, зубов и кончика языка.

- Поднижнечелюстные лимфатические узлы находятся под челюстью. Они очень чувствительны к воспалительным заболеваниям полости рта и могут воспалиться при периодонтите. В поднижнечелюстные лимфоузлы лимфа оттекает от век, угла глаз, щёк, носа, зубов, верхней и нижней губы.
- Поверхностные шейные лимфатические узлы расположены в верхней трети кивательной мышцы, глубокие шейные лимфоузлы залегают под ней.
- Задние шейные лимфоузлы находятся на задней поверхности шеи по обе стороны от позвоночника.
- Тонзиллярные лимфатические узлы расположены в области углов нижней челюсти с каждой стороны. Они очень уязвимы при заболеваниях гортани и миндалин.
- Заушные лимфатические узлы располагаются позади ушных раковин. В них лимфа поступает от уха, теменной и лобной областей.
Стадии развития заболевания
- Катаральное воспаление. Лимфатический узел увеличивается, становится плотным, болезненным, но окружающие ткани не воспалены.
 Возникает боль в поражённой области, повышается температура, и появляются симптомы интоксикации: головные боли, слабость, ломота в мышцах и суставах.
Возникает боль в поражённой области, повышается температура, и появляются симптомы интоксикации: головные боли, слабость, ломота в мышцах и суставах. - Серозная стадия. Воспаление нарастает и захватывает окружающие ткани. Кожа в проекции поражённого лимфатического узла краснеет, боль усиливается. Температура тела повышается, симптомы интоксикации становятся более выраженными.
- Гнойная стадия. Без лечения лимфатический узел нагнаивается, но гной находится внутри самого узла и за пределы капсулы не выходит. Окружающие ткани отекают и могут срастись с капсулой узла. Появляется жар, озноб, ломота в теле и сильная головная боль. Постепенно в лимфатическом узле становится больше гноя и капсула расплавляется. Гнойное содержимое проникает в окружающие ткани, и происходит их инфицирование.
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
- повышение температуры тела до 39–39,5 °C и более;
- выраженные боли и отёк;
- кожа поражённой области покрасневшая и горячая;
- озноб, слабость и головная боль;
- пальпация области вокруг воспалённого лимфоузла вызывает резкую боль, при этом ощущается плотный воспалительный инфильтрат (скопление крови с лимфой).

Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
Другое частое осложнение острого лимфаденита — хроническое воспаление лимфатического узла. Заболевание может длительно протекать без симптомов, но такой лимфоузел — это «бомба замедленного действия». При переохлаждении или другом неблагоприятном воздействии защитные силы организма снижаются и вновь может начаться воспалительная реакция с последующим нагноением. Кроме того, существуют гипотезы, что хроническое воспаление приводит к раку [12].
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
При флегмоне и абсцессе потребуется хирургическое вмешательство, после которого на коже могут остаться рубцы. Также при этих осложнениях в организме накапливается большое количество патогенных микроорганизмов, что особенно опасно при снижении иммунитета, например из-за ВИЧ [8].
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
- поверхностные — залегают в подкожно-жировой клетчатке или под ней;
- глубокие — расположены в толще мышц и рядом с внутренними органами.

Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
- расположение, форму, размеры, количество и структуру лимфатических узлов;
- спайки и сращения лимфатического узла с окружающими тканями;
- воспаление в лимфатических сосудах и окружающих тканях.
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
- изучить точное расположение, количество, форму и структуру лимфатических узлов;
- выявить очаги некроза или склероза — замещения нормальной ткани соединительной;
- обнаружить сращения лимфатического узла с окружающими тканям;
- выявить воспалительные изменения окружающих тканей;
- обнаружить патологическую жидкость и включения.

При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы- Тесты для выявления возбудителя — основной метод при диагностике специфического лимфаденита.
- Общий анализ крови — особое внимание уделяется показателям СОЭ (скорости оседания эритроцитов), количеству лейкоцитов и их процентному соотношению. Признаки воспаления: СОЭ выше 15 мм/ч и уровень лейкоцитов более 9 x 109.
- Биопсия. При пункционной биопсии материал забирают из поражённого лимфоузла полой иглой. При тонкоигольной аспирационной биопсии применяют тонкую иглу и стерильный шприц. Игла вводится в лимфатический узел, и происходит забор тканей. Чтобы исключить забор тканей вне узла, часто процедуру проводят под контролем УЗИ.

Дифференциальная диагностика
Лимфаденит следует отличать от изменений лимфатических узлов при злокачественных опухолях [9].
Лечение шейного лимфаденита
Устранение первичного очага инфекцииК шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия- Антибактериальная терапия. Обычно применяются антибиотики широкого спектра, в основном с бактерицидным действием. Компоненты таких препаратов разрушают клеточную стенку бактерии или нарушают процессы её обмена веществ, что приводит к гибели микроба.
 Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам.
Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам. - Противовирусные препараты применяются при вирусном происхождении лимфаденита, например при герпесе.
- Противовоспалительные препараты подавляют воспаление на клеточном уровне, уменьшают боль и снижают температуру.
- Антигистаминные препараты уменьшают проницаемость капилляров, что предупреждает развитие отёков и застойных процессов. Также они не дают лейкоцитам проникнуть в очаг поражения и угнетают выработку веществ, способствующих развитию воспаления.
- УВЧ (ультравысокочастотная терапия) направлена на уменьшение отёчности, воспаления и боли.
- Ультразвук применяют, чтобы ускорить разрешение воспалительного процесса.
- УФО (ультрафиолетовое облучение) показан для уменьшения воспаления.

- Лазерная терапия направлена на уменьшение боли, улучшение питания и кровоснабжения поражённого участка.
- Электрофорез — метод, при котором лекарственное вещество проникает в ткани с помощью постоянного электрического тока. При лимфаденитах обычно проводится электрофорез с йодидом калия и протеолитическими ферментами.
- Магнитотерапия направлена на снижение боли, воспаления, отёчности и застойных процессов в тканях.
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательствоВскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться.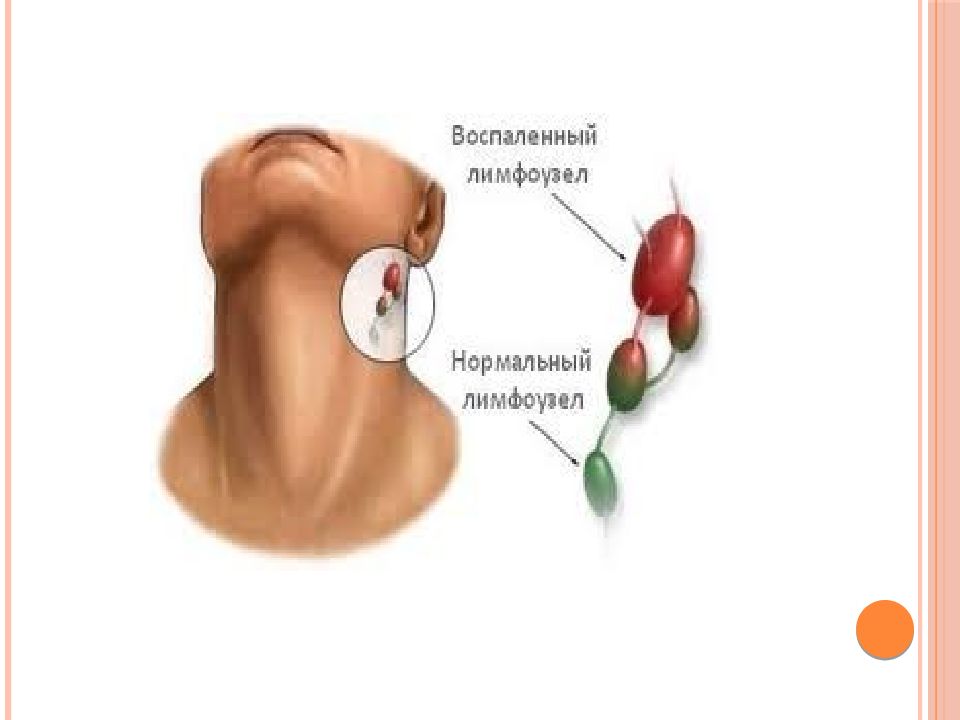 Затем рану обрабатывают, обновляют её края и ушивают.
Затем рану обрабатывают, обновляют её края и ушивают.
Снижает уровень токсинов в организме путём их разведения, поглощения продуктов распада и усиления диуреза. Для этого пьют больше жидкости, а при тяжёлом состоянии внутривенно вводят «Гемодез» и «Реоглюман».
ДиетаРекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
Почти в 98 % случаев при остром лимфадените удаётся выявить первичный очаг поражения [10]. Его устраняют и назначают антибактериальную, противовирусную, противовоспалительную или антигистаминную терапию.
Его устраняют и назначают антибактериальную, противовирусную, противовоспалительную или антигистаминную терапию.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.
Для этого следует:
- есть больше фруктов и овощей;
- высыпаться;
- быть физически активным;
- не курить и не злоупотреблять алкоголем;
- чаще мыть руки и тщательно готовить мясо;
- делать рекомендованные прививки;
- по возможности уменьшить стресс [11].
Журнал СТМ — Html View
Т.В. Щуклина, О.А. Сабурова, И.А. Отмахова, О.В. Корочкина, Д.М. СобчакКлючевые слова: герпесвирусы; вирус Эпштейна–Барр; иммунный ответ; лимфогранулематоз.
Приводится клинический случай лимфогранулематоза у больного с ВЭБ-инфекционным мононуклеозом, который подтверждает возможность формирования лимфопролиферативных заболеваний и гемобластозов после перенесенной острой ВЭБ-инфекции и показывает необходимость широкого использования вирусологических и иммунологических методов исследования.
Вирус Эпштейна–Барр (ВЭБ) обладает выраженным тропизмом к В-лимфоцитам, где происходит его размножение, Т-клеткам и лимфоидным образованиям. В отличие от других герпесвирусов он способствует пролиферации пораженных клеток (генерализованная лимфаденопатия). ВЭБ является представителем онкогенных ДНК-содержащих вирусов и выступает этиологическим агентом лимфомы Беркитта, рака носоглотки, некоторых вариантов лимфогранулематоза, аутоиммунных заболеваний и др.
Инкубационный период продолжается от 4 до 14 дней, реже — до месяца. Чаще отмечается острое начало — повышение температуры тела, головная боль, мышечные и суставные боли. Беспокоят также боли в горле, усиливающиеся при глотании, затрудненное носовое дыхание, гиперплазия лимфатических узлов. Интенсивность клинических симптомов нарастает к 4–6-му дню, но уже к 3–4-му дню отмечается гепатолиенальный синдром, в крови выявляются атипичные мононуклеары. Основными симптомами являются: лихорадка, тонзиллит, генерализованная лимфаденопатия, гепатоспленомегалия, экзантемы (пятнистые, розеолезные, папулезные и др.). Чаще поражаются углочелюстные и заднешейные лимфоузлы, реже — подмышечные, паховые, кубитальные. У некоторых больных может наблюдаться довольно выраженная картина острого мезаденита.
Характерные изменения в периферической крови появляются после 5-го дня болезни: развивается лейкоцитоз (возможен гиперлейкоцитоз — до (18–20)·10 9/л), лимфомоноцитоз, возрастает количество плазматических клеток, появляются атипичные мононуклеары (10–60% и выше). Выздоровление наступает через 2–4 нед, но могут сохраняться лимфоаденопатия, гепатоспленомегалия, атипичные мононуклеары, что указывает на затяжное течение заболевания.
Возможны несколько вариантов исходов острого инфекционного процесса: выздоровление, бессимптомное вирусоносительство или латентная инфекция, хроническая рецидивирующая инфекция, возникновение синдрома хронической усталости, развитие аутоиммунного заболевания и развитие онкологического (лимфопролиферативного) процесса (лимфогранулематоз, множественные поликлональные лимфомы, назофарингеальная карцинома, лейкоплакии языка и слизистых оболочек ротовой полости, рак желудка и кишечника и др.).
Лимфогранулематоз — злокачественное новообразование лимфоидной ткани, характеризующееся ее гранулематозным строением с наличием гигантских клеток Березовского–Штернберга, поражением лимфатических узлов и внутренних органов.
Микроскопическая картина лимфогранулематоза характеризуется разрастанием лимфоидных и плазматических клеток, гистиоцитов, фибробластов, нейтрофильных лейкоцитов, напоминающих гранулематозную ткань. На фоне гранулематоза обнаруживаются гигантские клетки Березовского–Штернберга, основными отличительными особенностями которых являются гигантский размер цитоплазмы и ядер; признаки деления ядра без деления цитоплазмы; крупные ядрышки, напоминающие внутриядерные включения; ядра клеток с нежной сетью хроматина, сгущающейся к периферии, что создает внутри ядра центральную зону просветления.
Приводим клинический случай, который подтверждает возможность формирования лимфопролиферативных заболеваний и гемобластозов после перенесенной острой ВЭБ-инфекции.
На использование данных было получено информированное согласие пациента.
Больной К., 24 года. При поступлении — жалобы на боли в горле при глотании. Болен в течение месяца: два дня держалась высокая температура (38–39°С), через несколько дней появились боли в горле при глотании, неделю назад увеличились надключичные и шейные лимфоузлы.
При поступлении состояние оценивалось как удовлетворительное, кожные покровы — физиологической окраски. Пальпируются надключичные и шейные лимфоузлы, увеличенные до 1,5–2 см, плотно-эластической консистенции, болезненные (рис. 1). Увеличены также аксиллярные и паховые лимфоузлы (0,5–1 см), мягко-эластической консистенции, безболезненные. В ротоглотке определяются гиперемия и гипертрофия миндалин, гнойные налеты в области лакун (рис. 2). Печень увеличена и выступает на 2–3 см из-под реберной дуги, мягко-эластической консистенции, пальпируется нижний полюс селезенки (перкуторно, в 9–11-м межреберье).
| Рис. 1. Увеличение шейных лимфоузлов у больного ВЭБ-инфекционным мононуклеозом |
| Рис. 2. Тонзиллярный синдром у больного ВЭБ-инфекционным мононуклеозом |
Общий анализ крови: Hb — 128 г/л; эр. — 4,0·1012/л; цв. пок. — 0,96; СОЭ — 11 мм/ч; ле. — 6,4·109/л; с.-яд. — 75%; эоз. — 3%; лимф. — 18%; моноц. — 4%. Общий билирубин — 20 (5/15) ммоль/л; АЛТ — 0,6 мкмоль/л·ч.
Методом полимеразно-цепной реакции обнаружена ДНК ВЭБ в лейкоцитах крови и в соскобе со слизистой оболочки ротоглотки. Маркеры ВИЧ-инфекции были отрицательными.
УЗИ органов брюшной полости: в селезенке отмечаются несколько гипоэхогенных очагов с неровными контурами округлой формы (5×6×7 мм).
Проведена консультация в онкологическом диспансере. Выполнена пункционная биопсия надключичного лимфоузла слева. Заключение: гиперплазия лимфоидной ткани инфекционно-аллергического генеза. Больной осмотрен фтизиатром: элементы специфического воспаления и злокачественного новообразования не обнаружены. Консультация гематолога: клинико-лабораторные данные в настоящее время заболевания крови не показывают.
На основании клинико-лабораторных показателей и данных инструментальных методов исследования был диагностирован ВЭБ-инфекционный мононуклеоз средней степени тяжести. Пациент получал симптоматическую и патогенетическую терапию: Оксамп (7 дней), Циклоферон (14 дней), Диазолин, аскорбиновую кислоту, хлористый кальций. Общее состояние больного улучшилось. Был выписан из стационара с положительной динамикой (нормализовалась температура, лимфоузлы уменьшились в размерах).
Через 6 мес вновь отмечено повышение температуры, увеличение шейных и аксиллярных лимфоузлов. Пациент госпитализирован в онкологический диспансер. Выполнена повторная биопсия надключичного лимфоузла. При гистологическом исследовании биоптата выявлено разрастание лимфоидных и плазматических клеток, гистиоцитов, фибробластов, нейтрофильных лейкоцитов. На фоне гранулематоза обнаруживаются гигантские клетки Березовского–Штернберга (гигантский размер цитоплазмы и ядер; признаки деления ядра без деления цитоплазмы; ядра клеток с нежной сетью хроматина, сгущающейся к периферии). Окончательный диагноз: «лимфогранулематоз, ІІ стадия, с поражением надключичных и аксиллярных лимфоузлов».
Дальнейшее наблюдение и лечение больного проводилось в онкологическом диспансере.
В приведенном наблюдении лимфогранулематоз можно расценить как исход ВЭБ-инфекционного мононуклеоза. Поэтому для точной диагностики и правильного прогнозирования исходов ВЭБ-инфекции необходимо учитывать и оценивать все разнообразие клинических симптомов и биохимических, иммунологических, морфологических показателей.
здравствуйте! у ребенка аденоиды 3 степени и увеличенные шейные лимфоузлы.может быть воспаление лимф…
Выберите клинику из списка
Все клиники
Гинекологическое отделение
Центр вспомогательных репродуктивных технологий (ЭКО)
Родовое отделение
Клиника педиатрии
Клиника терапии
Клиника стоматологии, имплантологии и челюстно-лицевой хирургии
Клиника кардиологии и сердечно-сосудистой хирургии
Клиника неврологии и нейрохирургии
Клиника хирургии
Клиника травматологии и ортопедии
Клиника урологии
Клиника онкологии
Клиника оториноларингологии
Клиника офтальмологии и микрохирургии глаза
Клиника пластической и реконструктивной хирургии
Лабораторная служба
Лаборатория медицинской генетики
Клинико-диагностическая лаборатория
Клиника лучевой диагностики
Клиника восстановительного лечения
Медицинская помощь на дому
Увеличенные лимфоузлы у ребенка
Увеличенные лимфоузлы у ребенка
Увеличение лимфатических узлов (лимфаденопатия) встречается у детей разных возрастов и зачастую очень тревожит родителей. Лимфоузлы играют важную роль в иммунной системе ребенка и определяют способность организма сопротивляться инфекции.
Они служат барьером на пути патогенных микрорганизмов. В норме у здоровых детей можно нащупать отдельные группы лимфатических узлов, обычно в подмышечной, паховой и шейной области. У детей до года они бывают до 0,5 см, у дошкольников — до 0,7 см. Но если лимфоузлы видно без пальпации или появилась болезненность, покраснение кожи над ними – необходимо срочно показаться врачу.
Увеличение может быть локальным и генерализованным. Локальное – когда увеличиваются лимфоузлы какой-то одной группы: шейные, подмышечные, паховые и др. Генерализованное – если в процесс вовлечено сразу несколько групп.
Все причины лимфоаденопатии можно условно подразделить на инфекционные и неинфекционные. Локальное увеличение лимфоузлов вызывают инфекции, вирусные или бактериальные. В детском возрасте идет активная выработка иммунитета, которая протекает интенсивнее у детей, посещающих детский сад и чаще встречающихся с типичной для их возраста инфекцией. Расположение изменений может подсказать область воспалительного процесса. Например, аденоидиты и тонзиллиты – это воспаление лимфатического глоточного кольца, первого барьера на пути инфекции. Шейная лимфоаденопатия чаще всего развивается при наличии воспаления в носоглотке. Причиной увеличения лимфоузлов под нижней челюстью может быть обычный кариес. Некоторые детские инфекции могут оставить после себя длительное увеличение лимфоузлов (инфекционный мононуклеоз, скарлатина, ветрянка, краснуха и др.).
Генерализованные лимфаденопатии у детей встречаются гораздо реже, при этом наблюдается увеличение нескольких групп лимфоузлов. Причиной могут быть различные опухолевые процессы, инфекционные или паразитарные заболевания. В таких случаях необходимо комплексное обследование: развернутый клинический анализ крови, рентгенография органов грудной клетки, УЗИ лимфоузлов, а также серологические анализы на инфекции (хламидиоз, микоплазмоз, токсоплазмоз, вирусная инфекция Эпштейн-Барр, цитомегаловирусная и герпетическая инфекции) и паразитарные заболевания (глистные инвазии, лямблиоз и др.)
Что предпринять?
Заниматься самолечением, греть увеличенные лимфоузлы или сильно давить на них нельзя! Не следует «на всякий случай» давать антибиотики. Необходимо обратиться к педиатру, а если появились местные проявления (болезненность, покраснение, уплотнение) — к хирургу.
После выяснения причины и лечения заболевания, которое послужило причиной лимфоаденопатии, не следует ожидать мгновенного уменьшения лимфоузлов. Это происходит постепенно, в течение 2-3 недель, и при условии, что ребенок в это время не заболеет снова.
Дифференциальная диагностика болей в горле
И.Б. АНГОТОЕВА, к.м.н., кафедра оториноларингологии Российской медицинской академии последипломного образования
Боль в горле — это жалоба, с которой довольно часто обращаются пациенты к лор-врачу и терапевту. Однако боль в горле не всегда означает ангину или другое воспалительное заболевание ротоглотки. Это утверждение имеет практическое значение, поскольку, как надеется автор, оно поможет врачу провести дифференциальный диагноз заболеваний, при которых может возникнуть боль в горле. В конечном итоге, если удалось правильно поставить диагноз, предоставляется возможность оказать квалифицированную помощь.
Чаще всего боль в горле беспокоит пациентов с острой респираторной вирусной инфекцией (ОРВИ). Боль в горле при ОРВИ обычно невыраженная, в основном пациенты жалуются на першение в горле или несильные боли при глотании. Боли в горле при ОРВИ сопровождаются кашлем и насморком. Причем важным моментом является то обстоятельство, что начало заболевания проявляется в носовой полости, только затем присоединяются боли в горле.
Этиологическая диагностика затруднена, особенно в рутинной практике. Врач на первичном приеме не может точно сказать, каким вирусом вызвана данная инфекция у конкретного пациента. Имея лишь время для сбора жалоб и анамнеза, при классической клинической картине, врач может предположить влияние того или иного вируса, с которым он имеет дело. В этом положении практические врачи вынуждены опираться на данные литературы. В большинстве случаев (20—30%) не удается точно идентифицировать вирус, вызвавший заболевание у данного человека, даже прибегнув к помощи вирусологической лаборатории. Данные успешной верификации диагноза на 1-е место в этиологии ОРВИ верхних дыхательных путей ставят риновирусы (30—50%). Надо отметить, что вирус гриппа вызывает только от 5 до 15% случаев от всех ОРВИ [3]. В то же время этиологическое лечение ОРВИ существует в основном против вирусов гриппа. Это объясняет неудачи при эмпирическом выборе противовирусных препаратов. Поэтому приходится проводить симптоматическое лечение, основой которого являются препараты местного применения. Препаратами выбора при болях в горле при ОРВИ являются антисептики. При выраженных болях в горле применяют препараты, содержащие нестероидные противовоспалительные препараты. В некоторых случаях возможно применение препарата Эреспал, оказывающего комплексное воздействие на организм: антигистаминное, противоспалительное, спазмолитическое.
Ангина — это инфекционное заболевание, с преимущественным поражением небных миндалин, которое чаще всего вызывается стрептококковой инфекцией (Streptococcus pyogenes). Однако причиной возникновения ангины могут быть грибы, вирусы и другие бактериальные агенты:
• Staphylococcus aureus,
• Diplococcus pneumoniae,
• Cory-nebacterium diphtheriae,
• Bordetella pertussis,
• Haemophilus influenzae,
• Neisseria species.
Путь распространения инфекции: воздушно-капельный (при чиханье и кашле больного, а также через посуду и другие бытовые предметы). Инкубационный период 1—2 дня.
Виды ангин:
1. Катаральная ангина (рис. 1) — характеризуется гиперемией слизистой оболочки небных миндалин
.
Катаральную ангину стоит отличать от респираторно-вирусной инфекции, при которой гиперемия и отек слизистой оболочки преимущественно наблюдаются на задней стенке глотки, а не на небных миндалинах (рис. 2).
Кроме того, при ангине пациент не будет жаловаться на кашель и насморк, а при ОРВИ чаще всего заболевание начинается с насморка, а першение и боли в горле присоединяются позже. Если пациент остается без лечения, то катаральная ангина может перейти в фолликулярную и даже в лакунарную ангины.
2. Фолликулярная ангина характеризуется более выраженными болями в горле и гнойным воспалением в лакунах, которое выглядит как четко очерченные островки (рис. 3). Боль в горле интенсивная при глотании.
3. При лакунарной ангине небные миндалины покрыты грязно-желтым налетом. Боль в горле давящего характера, глотание затруднено меньше. Общее состояние страдает меньше, чем при фолликулярной ангине (рис. 4).
Клиника ангины:
• боли в горле разной интенсивности (от незначительных болей при глотании до выраженных, при которых затруднен прием пищи),
• лихорадка — фебрильные цифры,
• лимфаденит — увеличение шейных лимфоузлов по передней поверхности кивательной мышцы.
Характерно острое начало, как правило, после переохлаждения, сначала возникает боль в горле и повышается температура тела. Страдает общее состояние пациента: ощущение ломоты в мышцах, слабость, головная боль.
Лечение ангины предполагает применение системной антибиотикотерапии и местных средств.
При решении вопроса о системной антибиотикотерапии руководствуются следующими критериями:
• фебрильная лихорадка,
• воспалительный экссудат в лакунах миндалин,
• увеличение передних шейных лимфоузлов,
• отсутствие насморка и кашля,
• положительный тест на стрептококк.
Наличие двух или трех вышеперечисленных критериев является показанием к назначению системной антибактериальной терапии [4].
При назначении местной терапии врач находится перед большим выбором лекарственных препаратов. Если разбираться в их многообразии, то следует отметить следующие группы (табл. 1):
• антисептики,
• антибиотики,
• нестероидные противовоспалительные препараты,
• иммуностимуляторы,
• растительные антисептики.
Местная терапия при ангине средней степени и тяжелой степени тяжести назначается дополнительно к системной антибиотикотерапии. В качестве монотерапии местные препараты используются только при легкой степени тяжести.
При ангине логично назначать антисептики, антибиотики. При выраженных болях назначают нестероидные противовоспалительные препараты, но не более 3 дней, и у препаратов имеется суточное ограничение до 4—5 раз в день.
| Таблица 1. Местные препараты для лечения воспалительных заболеваний глотки | |||
|
МНН |
Группа | Спектр действия | Особенности |
|
Фузафунгин |
Антибиотики | Streptococcus spp., Streptococcus pyogenes, Streptococcus pneumoniae, Staphylococcus spp., Neisseria spp., анаэробы, Mycoplasma spp., Candida [2] |
Разрешен у детей с 2,5 года Нет данных о тератогенности |
|
Октенидин |
Антисептики | Грамположительные и грамотрицательные бактерии, Herpes simplex и вирус гепатита В, Candida |
Раздражающее действие Снижена комплаентность Не использовать с йодсодержащими препаратами Разрешен в детской практике без ограничений |
|
Гексэтидин |
Антисептики | Антибактериальное и противогрибковое действие | Возможно применение у беременных во 2-м и 3-м триместрах |
| Хлоргексидин | Антисептики |
Грамположительные и грамотрицательные бактерии Не действует на вирусы |
Окрашивает зубы, отложение зубного камня Не использовать с йодсодержащими препаратами |
| Лизоцим и пиридоксин | Антисептики |
Бактерии Вирусы Грибы |
Разрешен у беременных и детей с 3 лет Назначается при стоматологических проблемах |
| Бензилдиметил-миристоиламино-пропиламмония хлорида моногидрат |
Антисептики |
Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae, Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp., анаэробные бактерии, вирусы герпеса и ВИЧ, Candida, Aspergillus penicillium | Разрешен у детей с 3 лет |
| Бензидамина гидрохлорид | НПВС | Противовоспалительное, противоотечное и анальгезирующее действие |
Форма выпуска: спрей Разрешен у детей с 6 лет Беременность — с осторожностью! |
| Бензидамина гидрохлорид | НПВС | Противовоспалительное, противоотечное и анальгезирующее действие |
Форма выпуска: раствор для полоскания и таблетки Возможно применение у беременных Разрешено у детей с 12 лет |
| Флурбипрофен | НПВС | Противовоспалительное, противоотечное и анальгезирующее действие |
Разрешено у детей с 12 лет При беременности нельзя |
| Лизаты бактерий | Иммуностимулирующие препараты | Разрешено у детей с 14 лет | |
Инфекционный мононуклеоз — инфекционное заболевание, вызванное вирусом Эпштейна — Барр, проявляющееся поражением ретикулоэндотелиальной и лимфатической систем.
Симптомы инфекционного мононуклеоза:
• лихорадка,
• тонзиллит (рис. 5),
• полиаденит — увеличиваются не только шейные лимфоузлы, но и подмышечные и паховые лимфоузлы,
• увеличение печени и селезенки,
• лейкоцитоз с преобладанием базофильных мононуклеаров.
Заболевание начинается с лихорадки и болей в горле. Общее состояние в ряде случаев страдает очень сильно. Пациенты жалуются на плохое самочувствие, упадок сил, снижение аппетита. Боли в горле могут носить у взрослых интенсивный характер. Затем увеличиваются лимфоузлы, лихорадка разнообразна по характеру и продолжительности. Возможно возобновление лихорадки после уменьшения цифр температуры тела. У пациентов, которым была назначена системная антибиотикотерапия, особенно аминопенициллины, появляется сыпь. Поэтому для раннего выявления инфекционного мононуклеоза необходимо провести общий анализ крови, в котором могут быть обнаружены мононуклеары, но это не специфическая реакция организма. Повышение этих клеток может быть и при других вирусных инфекциях. Необходимо использовать обнаружение в крови IgM, который является показателем острой фазы заболевания, появляется одновременно с клиническими симптомами и сохраняется в течение 1—2 мес. IgG обнаруживается в течение жизни у всех пациентов, перенесших инфекционный мононуклеоз. Его исследование значимо только для проведения эпидемиологических исследований [5].
Для местного лечения инфекционного мононуклеоза препаратами выбора являются антисептики.
Однако боль в горле не всегда вызывается воспалительными заболеваниями глотки. Боль в горле может быть вызвана хроническим фарингитом на фоне ларингофарингеального рефлюкса (ЛФР). Этот термин был предложен в 1991 г. J. Koufman. Ларингофарингеальный рефлюкс — это обратный ток жидкости из желудочно-кишечного тракта на слизистую оболочку гортани и глотки. Это самое частое проявление экстраэзофагеального рефлюкса [1].
Клинические проявления ЛФР:
• першение в горле,
• чувство инородного тела или «комка», который пациент не может проглотить,
• постоянное покашливание,
• обилие слизи в ротоглотке и гортаноглотке,
• налет на языке,
• кровоточивость десен,
• афты,
• отпечатки зубов на языке,
• несоответствие выраженности симптомов, которые предъявляет пациент (например, очень сильные боли в горле) и фарингоскопической картины,
• симптомы, связанные с неприятными ощущениями в ушах, которые не фиксируются объективно (от «хлопков» в ушах до заложенности уха),
• несоответствие выраженности симптомов со стороны гортани, осиплость вплоть до афонии и ларингоскопической картины,
• неэффективность системной антибиотикотерапии при болях в горле.
Если боль в горле не очень интенсивная, больше першение, иногда сопровождается кашлем и наблюдаются вышеперечисленные клинические симптомы, то можно говорить о ЛФР. Для уточнения диагноза возможно провести анкетирование пациента. Анкета «Индекс симптомов рефлюкса» (J. Koufman) переведена на русский язык, ее валидность доказана, анкета обладает высокой чувствительностью. Пациенту необходимо оценить нижеперечисленные симптомы: 0 — отсутствие симптома, 5 — мучительно на столько, на сколько можно представить (табл. 2).
|
Таблица 2. Индекс симптомов рефлюкса (J. Koufman) |
||||||
|
Насколько следующие проблемы вас беспокоили в течение последнего месяца? (0 = нет проблем; 5 = серьезные проблемы) |
||||||
| Осиплость или другие проблемы с голосом | 0 | 1 | 2 | 3 | 4 | 5 |
| Чувство першения в горле | 0 | 1 | 2 | 3 | 4 | 5 |
| Чрезмерное отхаркивание слизи или постназальное затекание | 0 | 1 | 2 | 3 | 4 | 5 |
| Затруднения при глотании пищи, жидкости или таблеток | 0 | 1 | 2 | 3 | 4 | 5 |
| Кашель после еды или после перехода в горизонтальное положение | 0 | 1 | 2 | 3 | 4 | 5 |
| Затруднения дыхания или эпизоды удушья | 0 | 1 | 2 | 3 | 4 | 5 |
| Мучительный или надсадный кашель | 0 | 1 | 2 | 3 | 4 | 5 |
| Ощущение чего-то липкого в горле или комка в горле | 0 | 1 | 2 | 3 | 4 | 5 |
| Изжога, боль в груди, кислые отрыжки | 0 | 1 | 2 | 3 | 4 | 5 |
|
Всего баллов |
||||||
Все баллы суммируются, и в зависимости от суммы осуществляется интерпретация полученных данных: от 0 до 9 баллов — рефлюкс желудочного содержимого в гортань и пищевод являлся сомнительным и не учитывается при терапии данного пациента; от 9 до 13 баллов — диагноз ГЭРБ является вероятным и требует подтверждения дополнительными клиническими методиками; при сумме выше 13 баллов — диагноз лор-формы ГЭРБ расценивается как несомненный.
Назначение антисептических и антибактериальных препаратов пациентам, у которых по анкете ИСР более 13 баллов не только не помогает, но и вызывает ухудшение состояния и усиление симптомов. Таких пациентов необходимо направить к гастроэнтерологу. Препаратами скорой помощи для таких пациентов являются антациды.
| Таблица 3. Дифференциальная диагностика болей в горле | |||
| Характеристика боли в горле | Сопровождающие симптомы | Диагностика | Диагноз |
|
Боль в горле сильная, невозможно глотать пищу (при фарингоскопии гнойные налеты на миндалинах, как на рисунках 1, 3, 4) |
Повышение температуры тела до 38 °C и выше, увеличиваются лимфоузлы на шее, кашель и насморк отсутствуют | Стрептотест, культуральный посев, общий анализ мочи | Ангина |
|
Симптомы те же, но не помогают антибиотики (рис. 5) |
Увеличение печени и селезенки, полиаденит (шейные, паховые, подмышечные лимфоузлы) |
Общий анализ крови — моноцитары, IgM к вирусу Эпштейна — Барр | Инфекционный мононуклеоз |
| Боль в горле сильная, но прием пищи не затруднен | Есть кашель и насморк, повышается температура тела до 38 °C, причем заболевание начинается с насморка и кашля, а позже присоединяется боль в горле | Стрептотест | ОРВИ |
| Боль в горле очень сильная, невозможно проглотить воду и слюну (при фарингоскопии асимметрия мягкого неба, гнойные налеты на небных миндалинах) | Тризм жевательной мускулатуры, изменяется голос, повышается температура тела до 38 °C и выше, увеличиваются лимфоузлы на шее | Стрептотест, общий анализ крови, культуральный посев, общий анализ мочи | Паратонзиллярный абсцесс |
| Боль в горле не очень интенсивная, больше першение | Иногда кашель | Стрептотест, анкета ИСР | Хронический фарингит – возможно, плохо дышит нос или страдает желудок и пищевод (ларингофарингеальный рефлюкс) |
|
Боль в горле очень сильная, сложно проглотить слюну, но прием пищи не затруднен. Боль усиливается ночью! |
Может быть кашель и насморк, но начинается заболевание с першения в горле | Стрептотест, анкета ИСР | Обострение ларингофарингеального рефлюкса, возможно обострение гастрита или гастродуоденита |
| Дискомфорт в горле, пациент все время ощущаете свое горло, не можете пить воду из холодильника. При фарингоскопии казеозные пробки в лакунах небных миндалин (рис. 6) | Кашель, может повышаться температура тела до 37—37,2 °C, слабость, потливость, боли в коленных и локтевых суставах | Стрептотест, культуральный посев, антистрептолизин О, ревматоидный фактор, С-реактивный белок | Хронический тонзиллит, токсическая форма (рис. 6) |
Приведем клинический пример из практики доктора О.Н. Романовой, к.м.н., который показывает ценность культурального посева с небных миндалин. Пациент М., 40 лет, обратился за помощью к оториноларингологу с болями в горле. При фарингоскопии были обнаружены гнойные налеты на миндалинах (рис. 7). Был назначен защищенный пенициллин как первая линия при эмпирическом назначении системных антибиотиков. Недельный курс этого антибиотика не был успешен, но к моменту оценки курса лечения был готов культуральный посев с небных миндалин и выявлено, что ангину вызвала Pseudomonas aeruginosa (крайне редкая ситуация). При назначении курса ципрофлоксацина ангина у данного пациента разрешилась.
Таким образом, боль в горле не всегда возникает при воспалительных заболеваниях ротоглотки. Врачу на приеме нельзя забывать:
• о проведении стрептотеста при всех острых состояниях ротоглотки,
• проведении культурального посева с небных миндалин при ангине,
• проведении анкетирования с использованием ИСР,
• проведении общего анализа крови,
• проведении общего анализа мочи (для исключения генерализованных стрептококковых инфекций),
• проведении биохимического анализа крови (антистрептолизин О, С-реактивный белок, ревматоидный фактор).
Тщательное выполнение всех пунктов вышеприведенного алгоритма важно для достижения хороших результатов лечения и профилактики осложнений.
Литература
1. Koufman JA. The otolaryngologic manifestations of gastroesophageal reflux disease (GERD): a clinical investigation of 225 patients using ambulatory 24-hour pH monitoring and an experimental investigation of the role of acid and pepsin in the development of laryngeal injury. Laryngoscope, 1991, 101 (53): 1-78.
2. Lund VJ, Grouin JM, Eccles R, Bouter C, Chabolle F. Efficacy of fusafungine in acute rhinopharyngitis: a pooled analysis. Rhinology, 2004, 42(4): 207-212.
3. Бартлетт Дж. Инфекции дыхательных путей. Пер. с англ. М.: Бином, 2000: 192.
4. Шпынев К.В., Кречиков В.А. Современные подходы к диагностике стрептококкового фарингита. КМАХ, 2007, 9 (1).
5. Шувалова Е.П. Инфекционные болезни: учебник. М.: Медицина, 2005.
Источник: Медицинский совет, № 15, 2014
Увеличение шейных лимфатических узлов: что это значит?
Лимфатическая система — это сеть органов и тканей, которая помогает поддерживать иммунитет. Лимфатические узлы — это крошечные структуры в форме почек, которые действуют как фильтры в этой системе. Их роль заключается в улавливании и уничтожении вирусов и бактерий до того, как эти патогены смогут вернуться в кровоток.
Лимфатические узлы находятся в разных частях тела, включая шею или шейный отдел. Узлы в этой области называются шейными лимфатическими узлами.”
Иногда могут увеличиваться шейные лимфатические узлы. В этой статье описаны возможные причины этого отека, а также информация о вариантах лечения и о том, когда следует обратиться к врачу.
Шейные лимфатические узлы расположены по бокам и сзади шеи. Эти железы обычно очень маленькие. Однако, когда лимфатический узел больше 1 сантиметра в диаметре, он увеличивается.
Шейные лимфатические узлы располагаются глубоко внутри шеи. По этой причине большинство людей без медицинского образования не в состоянии чувствовать их, даже если они опухшие.Однако врач может почувствовать одну или несколько шишек под кожей при осмотре области шеи.
В некоторых случаях человек с опухшими шейными лимфатическими узлами может испытывать боль и отек в области шеи.
Увеличение шейных лимфатических узлов может вызывать множество состояний. Каждая причина обычно сопровождается дополнительными симптомами.
Некоторые возможные причины увеличения шейных лимфатических узлов включают:
Инфекция
Инфекция — одна из наиболее частых причин увеличения лимфатических узлов в любом месте тела.
Когда где-то в теле есть инфекция, лимфатические узлы в этой области заполняются лейкоцитами. Затем белые кровяные тельца начинают уничтожать патогены, вызывающие инфекцию.
Накопление лейкоцитов в лимфатических узлах вызывает их набухание.
К некоторым распространенным инфекциям, которые могут привести к увеличению шейных лимфатических узлов, относятся:
Дополнительные признаки инфекции зависят от конкретного заболевания, но могут включать:
Лимфатические узлы, которые увеличиваются в результате инфекции, обычно болезненны при прикосновении к ним.Однако они также имеют тенденцию возвращаться к своему нормальному размеру, когда инфекция проходит.
Рак
Реже увеличение шейных лимфатических узлов может быть признаком рака. Раковые образования, поражающие лимфатические узлы, называются лимфомами. Эти виды рака обычно вызывают увеличение лимфатических узлов более чем в одной области тела.
Существует два основных типа лимфомы: лимфома Ходжкина и неходжкинская лимфома. Неходжкинская лимфома может развиваться в лимфатических узлах в любом месте тела, тогда как лимфома Ходжкина имеет тенденцию развиваться в области шеи, груди или подмышек.
Эти два состояния имеют следующие симптомы:
Человек, который испытывает любой из этих симптомов в дополнение к увеличенным лимфатическим узлам, должен обратиться к врачу. Лимфома Ходжкина хорошо поддается лечению, если человек получает диагноз и начинает лечение на ранних стадиях.
Неходжкинская лимфома менее поддается лечению, но это связано с тем, что врачи не могут диагностировать ее, пока она не достигнет запущенной стадии.
ВИЧ
ВИЧ — частая причина увеличения лимфатических узлов.Узлы особенно склонны к набуханию на ранней или «острой» стадии ВИЧ. Это когда организм начинает бороться с инфекцией.
ВИЧ может вызывать отек лимфатических узлов в любом месте тела. Однако чаще всего это вызывает отек шейных лимфатических узлов.
В исследовании 2016 года изучались аномалии лимфатических узлов у 100 участников с ВИЧ и увеличенными лимфатическими узлами. У 60% участников наблюдались отеки шейных лимфатических узлов.
Некоторые дополнительные симптомы ВИЧ включают:
Побочные эффекты лекарств
В редких случаях увеличение лимфатических узлов может возникать как побочный эффект лекарств.Когда лекарство является причиной, отек может развиться в любом из узлов, включая шейные лимфатические узлы.
Противосудорожные препараты и химиотерапевтические препараты, такие как гранулоцитарный колониестимулирующий фактор, хотя и встречаются редко, могут вызывать отек лимфатических узлов.
Врач обычно может обнаружить опухший шейный лимфатический узел, пощупав шею человека. Часто необходимы дополнительные тесты, чтобы определить размер узла и опухшие ли другие лимфатические узлы.
Определить точную причину увеличения лимфатических узлов может быть сложнее.Чтобы помочь в постановке диагноза, врач спросит о симптомах и истории болезни человека. Они также могут заказать следующие диагностические тесты:
При необходимости врач может также выполнить биопсию шейных лимфатических узлов, чтобы проверить наличие раковых клеток.
Варианты лечения опухших лимфатических узлов зависят от основной причины, как указано ниже:
Инфекционные причины
Увеличение лимфатических узлов обычно возникает в результате инфекции. В таких случаях лимфатический узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Увеличенные лимфатические узлы обычно не требуют лечения, если они не являются болезненными. Однако, если симптомы беспокоят, могут помочь следующие домашние средства:
- прикладывать теплый компресс несколько раз в день для облегчения болезненности
- принимать безрецептурные нестероидные противовоспалительные препараты для уменьшения дискомфорта
- получать много отдыха, который помогает организму бороться с инфекцией.
Если симптомы сохраняются или ухудшаются, несмотря на лечение в домашних условиях, человеку следует обратиться к врачу.Врач может назначить антибиотики, чтобы помочь избавиться от основной инфекции.
Рак
Поделиться на PinterestХимиотерапия и лучевая терапия — это возможные методы лечения лимфомы.Изображение предоставлено: Coronation Dental Specialty Group, 2009.
Лечение лимфомы Ходжкина и неходжкинской лимфомы зависит от нескольких факторов, в том числе:
- тип лимфомы, имеющийся у человека
- стадия рака
- общее состояние здоровья человека
Некоторые возможные варианты лечения включают:
ВИЧ
Человек с ВИЧ может получать антиретровирусные препараты, чтобы держать вирус под контролем.Эти лекарства работают, уменьшая количество вируса в крови и жидкостях организма человека.
В большинстве случаев увеличение шейных лимфатических узлов указывает на то, что организм борется с инфекцией. Лечение обычно не требуется, поскольку узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Однако человеку следует обратиться к врачу, если нет других явных признаков инфекции. Это может указывать на то, что опухоль вызвана другой причиной, например раком или ВИЧ.
Следующие симптомы должны побудить человека обратиться к врачу:
- боль и припухлость, длящиеся дольше нескольких дней
- дополнительные симптомы, такие как лихорадка, неожиданная потеря веса или усталость
- опухший шейный лимфатический узел это твердый и безболезненный
- быстрое изменение размера лимфатического узла
- опухоль более чем в одной области лимфатических узлов, например, в шее и паху
Увеличение шейных лимфатических узлов является обычным явлением, и они действительно обычно не указывают на серьезное заболевание.В большинстве случаев опухоль — это временная реакция на инфекцию.
Однако иногда увеличение лимфатических узлов может сигнализировать о более серьезном заболевании. Человек должен обратиться к врачу, если отек не проходит, усиливается или сопровождается другими симптомами.
Твердый безболезненный шейный лимфатический узел также требует немедленной медицинской помощи.
Лечение опухших шейных лимфатических узлов зависит от основной причины. Человек может спросить своего врача о доступных ему вариантах лечения.
Увеличение шейных лимфатических узлов: что это значит?
Лимфатическая система — это сеть органов и тканей, которая помогает поддерживать иммунитет. Лимфатические узлы — это крошечные структуры в форме почек, которые действуют как фильтры в этой системе. Их роль заключается в улавливании и уничтожении вирусов и бактерий до того, как эти патогены смогут вернуться в кровоток.
Лимфатические узлы находятся в разных частях тела, включая шею или шейный отдел. Узлы в этой области называются шейными лимфатическими узлами.”
Иногда могут увеличиваться шейные лимфатические узлы. В этой статье описаны возможные причины этого отека, а также информация о вариантах лечения и о том, когда следует обратиться к врачу.
Шейные лимфатические узлы расположены по бокам и сзади шеи. Эти железы обычно очень маленькие. Однако, когда лимфатический узел больше 1 сантиметра в диаметре, он увеличивается.
Шейные лимфатические узлы располагаются глубоко внутри шеи. По этой причине большинство людей без медицинского образования не в состоянии чувствовать их, даже если они опухшие.Однако врач может почувствовать одну или несколько шишек под кожей при осмотре области шеи.
В некоторых случаях человек с опухшими шейными лимфатическими узлами может испытывать боль и отек в области шеи.
Увеличение шейных лимфатических узлов может вызывать множество состояний. Каждая причина обычно сопровождается дополнительными симптомами.
Некоторые возможные причины увеличения шейных лимфатических узлов включают:
Инфекция
Инфекция — одна из наиболее частых причин увеличения лимфатических узлов в любом месте тела.
Когда где-то в теле есть инфекция, лимфатические узлы в этой области заполняются лейкоцитами. Затем белые кровяные тельца начинают уничтожать патогены, вызывающие инфекцию.
Накопление лейкоцитов в лимфатических узлах вызывает их набухание.
К некоторым распространенным инфекциям, которые могут привести к увеличению шейных лимфатических узлов, относятся:
Дополнительные признаки инфекции зависят от конкретного заболевания, но могут включать:
Лимфатические узлы, которые увеличиваются в результате инфекции, обычно болезненны при прикосновении к ним.Однако они также имеют тенденцию возвращаться к своему нормальному размеру, когда инфекция проходит.
Рак
Реже увеличение шейных лимфатических узлов может быть признаком рака. Раковые образования, поражающие лимфатические узлы, называются лимфомами. Эти виды рака обычно вызывают увеличение лимфатических узлов более чем в одной области тела.
Существует два основных типа лимфомы: лимфома Ходжкина и неходжкинская лимфома. Неходжкинская лимфома может развиваться в лимфатических узлах в любом месте тела, тогда как лимфома Ходжкина имеет тенденцию развиваться в области шеи, груди или подмышек.
Эти два состояния имеют следующие симптомы:
Человек, который испытывает любой из этих симптомов в дополнение к увеличенным лимфатическим узлам, должен обратиться к врачу. Лимфома Ходжкина хорошо поддается лечению, если человек получает диагноз и начинает лечение на ранних стадиях.
Неходжкинская лимфома менее поддается лечению, но это связано с тем, что врачи не могут диагностировать ее, пока она не достигнет запущенной стадии.
ВИЧ
ВИЧ — частая причина увеличения лимфатических узлов.Узлы особенно склонны к набуханию на ранней или «острой» стадии ВИЧ. Это когда организм начинает бороться с инфекцией.
ВИЧ может вызывать отек лимфатических узлов в любом месте тела. Однако чаще всего это вызывает отек шейных лимфатических узлов.
В исследовании 2016 года изучались аномалии лимфатических узлов у 100 участников с ВИЧ и увеличенными лимфатическими узлами. У 60% участников наблюдались отеки шейных лимфатических узлов.
Некоторые дополнительные симптомы ВИЧ включают:
Побочные эффекты лекарств
В редких случаях увеличение лимфатических узлов может возникать как побочный эффект лекарств.Когда лекарство является причиной, отек может развиться в любом из узлов, включая шейные лимфатические узлы.
Противосудорожные препараты и химиотерапевтические препараты, такие как гранулоцитарный колониестимулирующий фактор, хотя и встречаются редко, могут вызывать отек лимфатических узлов.
Врач обычно может обнаружить опухший шейный лимфатический узел, пощупав шею человека. Часто необходимы дополнительные тесты, чтобы определить размер узла и опухшие ли другие лимфатические узлы.
Определить точную причину увеличения лимфатических узлов может быть сложнее.Чтобы помочь в постановке диагноза, врач спросит о симптомах и истории болезни человека. Они также могут заказать следующие диагностические тесты:
При необходимости врач может также выполнить биопсию шейных лимфатических узлов, чтобы проверить наличие раковых клеток.
Варианты лечения опухших лимфатических узлов зависят от основной причины, как указано ниже:
Инфекционные причины
Увеличение лимфатических узлов обычно возникает в результате инфекции. В таких случаях лимфатический узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Увеличенные лимфатические узлы обычно не требуют лечения, если они не являются болезненными. Однако, если симптомы беспокоят, могут помочь следующие домашние средства:
- прикладывать теплый компресс несколько раз в день для облегчения болезненности
- принимать безрецептурные нестероидные противовоспалительные препараты для уменьшения дискомфорта
- получать много отдыха, который помогает организму бороться с инфекцией.
Если симптомы сохраняются или ухудшаются, несмотря на лечение в домашних условиях, человеку следует обратиться к врачу.Врач может назначить антибиотики, чтобы помочь избавиться от основной инфекции.
Рак
Поделиться на PinterestХимиотерапия и лучевая терапия — это возможные методы лечения лимфомы.Изображение предоставлено: Coronation Dental Specialty Group, 2009.
Лечение лимфомы Ходжкина и неходжкинской лимфомы зависит от нескольких факторов, в том числе:
- тип лимфомы, имеющийся у человека
- стадия рака
- общее состояние здоровья человека
Некоторые возможные варианты лечения включают:
ВИЧ
Человек с ВИЧ может получать антиретровирусные препараты, чтобы держать вирус под контролем.Эти лекарства работают, уменьшая количество вируса в крови и жидкостях организма человека.
В большинстве случаев увеличение шейных лимфатических узлов указывает на то, что организм борется с инфекцией. Лечение обычно не требуется, поскольку узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Однако человеку следует обратиться к врачу, если нет других явных признаков инфекции. Это может указывать на то, что опухоль вызвана другой причиной, например раком или ВИЧ.
Следующие симптомы должны побудить человека обратиться к врачу:
- боль и припухлость, длящиеся дольше нескольких дней
- дополнительные симптомы, такие как лихорадка, неожиданная потеря веса или усталость
- опухший шейный лимфатический узел это твердый и безболезненный
- быстрое изменение размера лимфатического узла
- опухоль более чем в одной области лимфатических узлов, например, в шее и паху
Увеличение шейных лимфатических узлов является обычным явлением, и они действительно обычно не указывают на серьезное заболевание.В большинстве случаев опухоль — это временная реакция на инфекцию.
Однако иногда увеличение лимфатических узлов может сигнализировать о более серьезном заболевании. Человек должен обратиться к врачу, если отек не проходит, усиливается или сопровождается другими симптомами.
Твердый безболезненный шейный лимфатический узел также требует немедленной медицинской помощи.
Лечение опухших шейных лимфатических узлов зависит от основной причины. Человек может спросить своего врача о доступных ему вариантах лечения.
Увеличение шейных лимфатических узлов: что это значит?
Лимфатическая система — это сеть органов и тканей, которая помогает поддерживать иммунитет. Лимфатические узлы — это крошечные структуры в форме почек, которые действуют как фильтры в этой системе. Их роль заключается в улавливании и уничтожении вирусов и бактерий до того, как эти патогены смогут вернуться в кровоток.
Лимфатические узлы находятся в разных частях тела, включая шею или шейный отдел. Узлы в этой области называются шейными лимфатическими узлами.”
Иногда могут увеличиваться шейные лимфатические узлы. В этой статье описаны возможные причины этого отека, а также информация о вариантах лечения и о том, когда следует обратиться к врачу.
Шейные лимфатические узлы расположены по бокам и сзади шеи. Эти железы обычно очень маленькие. Однако, когда лимфатический узел больше 1 сантиметра в диаметре, он увеличивается.
Шейные лимфатические узлы располагаются глубоко внутри шеи. По этой причине большинство людей без медицинского образования не в состоянии чувствовать их, даже если они опухшие.Однако врач может почувствовать одну или несколько шишек под кожей при осмотре области шеи.
В некоторых случаях человек с опухшими шейными лимфатическими узлами может испытывать боль и отек в области шеи.
Увеличение шейных лимфатических узлов может вызывать множество состояний. Каждая причина обычно сопровождается дополнительными симптомами.
Некоторые возможные причины увеличения шейных лимфатических узлов включают:
Инфекция
Инфекция — одна из наиболее частых причин увеличения лимфатических узлов в любом месте тела.
Когда где-то в теле есть инфекция, лимфатические узлы в этой области заполняются лейкоцитами. Затем белые кровяные тельца начинают уничтожать патогены, вызывающие инфекцию.
Накопление лейкоцитов в лимфатических узлах вызывает их набухание.
К некоторым распространенным инфекциям, которые могут привести к увеличению шейных лимфатических узлов, относятся:
Дополнительные признаки инфекции зависят от конкретного заболевания, но могут включать:
Лимфатические узлы, которые увеличиваются в результате инфекции, обычно болезненны при прикосновении к ним.Однако они также имеют тенденцию возвращаться к своему нормальному размеру, когда инфекция проходит.
Рак
Реже увеличение шейных лимфатических узлов может быть признаком рака. Раковые образования, поражающие лимфатические узлы, называются лимфомами. Эти виды рака обычно вызывают увеличение лимфатических узлов более чем в одной области тела.
Существует два основных типа лимфомы: лимфома Ходжкина и неходжкинская лимфома. Неходжкинская лимфома может развиваться в лимфатических узлах в любом месте тела, тогда как лимфома Ходжкина имеет тенденцию развиваться в области шеи, груди или подмышек.
Эти два состояния имеют следующие симптомы:
Человек, который испытывает любой из этих симптомов в дополнение к увеличенным лимфатическим узлам, должен обратиться к врачу. Лимфома Ходжкина хорошо поддается лечению, если человек получает диагноз и начинает лечение на ранних стадиях.
Неходжкинская лимфома менее поддается лечению, но это связано с тем, что врачи не могут диагностировать ее, пока она не достигнет запущенной стадии.
ВИЧ
ВИЧ — частая причина увеличения лимфатических узлов.Узлы особенно склонны к набуханию на ранней или «острой» стадии ВИЧ. Это когда организм начинает бороться с инфекцией.
ВИЧ может вызывать отек лимфатических узлов в любом месте тела. Однако чаще всего это вызывает отек шейных лимфатических узлов.
В исследовании 2016 года изучались аномалии лимфатических узлов у 100 участников с ВИЧ и увеличенными лимфатическими узлами. У 60% участников наблюдались отеки шейных лимфатических узлов.
Некоторые дополнительные симптомы ВИЧ включают:
Побочные эффекты лекарств
В редких случаях увеличение лимфатических узлов может возникать как побочный эффект лекарств.Когда лекарство является причиной, отек может развиться в любом из узлов, включая шейные лимфатические узлы.
Противосудорожные препараты и химиотерапевтические препараты, такие как гранулоцитарный колониестимулирующий фактор, хотя и встречаются редко, могут вызывать отек лимфатических узлов.
Врач обычно может обнаружить опухший шейный лимфатический узел, пощупав шею человека. Часто необходимы дополнительные тесты, чтобы определить размер узла и опухшие ли другие лимфатические узлы.
Определить точную причину увеличения лимфатических узлов может быть сложнее.Чтобы помочь в постановке диагноза, врач спросит о симптомах и истории болезни человека. Они также могут заказать следующие диагностические тесты:
При необходимости врач может также выполнить биопсию шейных лимфатических узлов, чтобы проверить наличие раковых клеток.
Варианты лечения опухших лимфатических узлов зависят от основной причины, как указано ниже:
Инфекционные причины
Увеличение лимфатических узлов обычно возникает в результате инфекции. В таких случаях лимфатический узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Увеличенные лимфатические узлы обычно не требуют лечения, если они не являются болезненными. Однако, если симптомы беспокоят, могут помочь следующие домашние средства:
- прикладывать теплый компресс несколько раз в день для облегчения болезненности
- принимать безрецептурные нестероидные противовоспалительные препараты для уменьшения дискомфорта
- получать много отдыха, который помогает организму бороться с инфекцией.
Если симптомы сохраняются или ухудшаются, несмотря на лечение в домашних условиях, человеку следует обратиться к врачу.Врач может назначить антибиотики, чтобы помочь избавиться от основной инфекции.
Рак
Поделиться на PinterestХимиотерапия и лучевая терапия — это возможные методы лечения лимфомы.Изображение предоставлено: Coronation Dental Specialty Group, 2009.
Лечение лимфомы Ходжкина и неходжкинской лимфомы зависит от нескольких факторов, в том числе:
- тип лимфомы, имеющийся у человека
- стадия рака
- общее состояние здоровья человека
Некоторые возможные варианты лечения включают:
ВИЧ
Человек с ВИЧ может получать антиретровирусные препараты, чтобы держать вирус под контролем.Эти лекарства работают, уменьшая количество вируса в крови и жидкостях организма человека.
В большинстве случаев увеличение шейных лимфатических узлов указывает на то, что организм борется с инфекцией. Лечение обычно не требуется, поскольку узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Однако человеку следует обратиться к врачу, если нет других явных признаков инфекции. Это может указывать на то, что опухоль вызвана другой причиной, например раком или ВИЧ.
Следующие симптомы должны побудить человека обратиться к врачу:
- боль и припухлость, длящиеся дольше нескольких дней
- дополнительные симптомы, такие как лихорадка, неожиданная потеря веса или усталость
- опухший шейный лимфатический узел это твердый и безболезненный
- быстрое изменение размера лимфатического узла
- опухоль более чем в одной области лимфатических узлов, например, в шее и паху
Увеличение шейных лимфатических узлов является обычным явлением, и они действительно обычно не указывают на серьезное заболевание.В большинстве случаев опухоль — это временная реакция на инфекцию.
Однако иногда увеличение лимфатических узлов может сигнализировать о более серьезном заболевании. Человек должен обратиться к врачу, если отек не проходит, усиливается или сопровождается другими симптомами.
Твердый безболезненный шейный лимфатический узел также требует немедленной медицинской помощи.
Лечение опухших шейных лимфатических узлов зависит от основной причины. Человек может спросить своего врача о доступных ему вариантах лечения.
Увеличение шейных лимфатических узлов: что это значит?
Лимфатическая система — это сеть органов и тканей, которая помогает поддерживать иммунитет. Лимфатические узлы — это крошечные структуры в форме почек, которые действуют как фильтры в этой системе. Их роль заключается в улавливании и уничтожении вирусов и бактерий до того, как эти патогены смогут вернуться в кровоток.
Лимфатические узлы находятся в разных частях тела, включая шею или шейный отдел. Узлы в этой области называются шейными лимфатическими узлами.”
Иногда могут увеличиваться шейные лимфатические узлы. В этой статье описаны возможные причины этого отека, а также информация о вариантах лечения и о том, когда следует обратиться к врачу.
Шейные лимфатические узлы расположены по бокам и сзади шеи. Эти железы обычно очень маленькие. Однако, когда лимфатический узел больше 1 сантиметра в диаметре, он увеличивается.
Шейные лимфатические узлы располагаются глубоко внутри шеи. По этой причине большинство людей без медицинского образования не в состоянии чувствовать их, даже если они опухшие.Однако врач может почувствовать одну или несколько шишек под кожей при осмотре области шеи.
В некоторых случаях человек с опухшими шейными лимфатическими узлами может испытывать боль и отек в области шеи.
Увеличение шейных лимфатических узлов может вызывать множество состояний. Каждая причина обычно сопровождается дополнительными симптомами.
Некоторые возможные причины увеличения шейных лимфатических узлов включают:
Инфекция
Инфекция — одна из наиболее частых причин увеличения лимфатических узлов в любом месте тела.
Когда где-то в теле есть инфекция, лимфатические узлы в этой области заполняются лейкоцитами. Затем белые кровяные тельца начинают уничтожать патогены, вызывающие инфекцию.
Накопление лейкоцитов в лимфатических узлах вызывает их набухание.
К некоторым распространенным инфекциям, которые могут привести к увеличению шейных лимфатических узлов, относятся:
Дополнительные признаки инфекции зависят от конкретного заболевания, но могут включать:
Лимфатические узлы, которые увеличиваются в результате инфекции, обычно болезненны при прикосновении к ним.Однако они также имеют тенденцию возвращаться к своему нормальному размеру, когда инфекция проходит.
Рак
Реже увеличение шейных лимфатических узлов может быть признаком рака. Раковые образования, поражающие лимфатические узлы, называются лимфомами. Эти виды рака обычно вызывают увеличение лимфатических узлов более чем в одной области тела.
Существует два основных типа лимфомы: лимфома Ходжкина и неходжкинская лимфома. Неходжкинская лимфома может развиваться в лимфатических узлах в любом месте тела, тогда как лимфома Ходжкина имеет тенденцию развиваться в области шеи, груди или подмышек.
Эти два состояния имеют следующие симптомы:
Человек, который испытывает любой из этих симптомов в дополнение к увеличенным лимфатическим узлам, должен обратиться к врачу. Лимфома Ходжкина хорошо поддается лечению, если человек получает диагноз и начинает лечение на ранних стадиях.
Неходжкинская лимфома менее поддается лечению, но это связано с тем, что врачи не могут диагностировать ее, пока она не достигнет запущенной стадии.
ВИЧ
ВИЧ — частая причина увеличения лимфатических узлов.Узлы особенно склонны к набуханию на ранней или «острой» стадии ВИЧ. Это когда организм начинает бороться с инфекцией.
ВИЧ может вызывать отек лимфатических узлов в любом месте тела. Однако чаще всего это вызывает отек шейных лимфатических узлов.
В исследовании 2016 года изучались аномалии лимфатических узлов у 100 участников с ВИЧ и увеличенными лимфатическими узлами. У 60% участников наблюдались отеки шейных лимфатических узлов.
Некоторые дополнительные симптомы ВИЧ включают:
Побочные эффекты лекарств
В редких случаях увеличение лимфатических узлов может возникать как побочный эффект лекарств.Когда лекарство является причиной, отек может развиться в любом из узлов, включая шейные лимфатические узлы.
Противосудорожные препараты и химиотерапевтические препараты, такие как гранулоцитарный колониестимулирующий фактор, хотя и встречаются редко, могут вызывать отек лимфатических узлов.
Врач обычно может обнаружить опухший шейный лимфатический узел, пощупав шею человека. Часто необходимы дополнительные тесты, чтобы определить размер узла и опухшие ли другие лимфатические узлы.
Определить точную причину увеличения лимфатических узлов может быть сложнее.Чтобы помочь в постановке диагноза, врач спросит о симптомах и истории болезни человека. Они также могут заказать следующие диагностические тесты:
При необходимости врач может также выполнить биопсию шейных лимфатических узлов, чтобы проверить наличие раковых клеток.
Варианты лечения опухших лимфатических узлов зависят от основной причины, как указано ниже:
Инфекционные причины
Увеличение лимфатических узлов обычно возникает в результате инфекции. В таких случаях лимфатический узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Увеличенные лимфатические узлы обычно не требуют лечения, если они не являются болезненными. Однако, если симптомы беспокоят, могут помочь следующие домашние средства:
- прикладывать теплый компресс несколько раз в день для облегчения болезненности
- принимать безрецептурные нестероидные противовоспалительные препараты для уменьшения дискомфорта
- получать много отдыха, который помогает организму бороться с инфекцией.
Если симптомы сохраняются или ухудшаются, несмотря на лечение в домашних условиях, человеку следует обратиться к врачу.Врач может назначить антибиотики, чтобы помочь избавиться от основной инфекции.
Рак
Поделиться на PinterestХимиотерапия и лучевая терапия — это возможные методы лечения лимфомы.Изображение предоставлено: Coronation Dental Specialty Group, 2009.
Лечение лимфомы Ходжкина и неходжкинской лимфомы зависит от нескольких факторов, в том числе:
- тип лимфомы, имеющийся у человека
- стадия рака
- общее состояние здоровья человека
Некоторые возможные варианты лечения включают:
ВИЧ
Человек с ВИЧ может получать антиретровирусные препараты, чтобы держать вирус под контролем.Эти лекарства работают, уменьшая количество вируса в крови и жидкостях организма человека.
В большинстве случаев увеличение шейных лимфатических узлов указывает на то, что организм борется с инфекцией. Лечение обычно не требуется, поскольку узел должен вернуться к своему нормальному размеру после того, как инфекция исчезнет.
Однако человеку следует обратиться к врачу, если нет других явных признаков инфекции. Это может указывать на то, что опухоль вызвана другой причиной, например раком или ВИЧ.
Следующие симптомы должны побудить человека обратиться к врачу:
- боль и припухлость, длящиеся дольше нескольких дней
- дополнительные симптомы, такие как лихорадка, неожиданная потеря веса или усталость
- опухший шейный лимфатический узел это твердый и безболезненный
- быстрое изменение размера лимфатического узла
- опухоль более чем в одной области лимфатических узлов, например, в шее и паху
Увеличение шейных лимфатических узлов является обычным явлением, и они действительно обычно не указывают на серьезное заболевание.В большинстве случаев опухоль — это временная реакция на инфекцию.
Однако иногда увеличение лимфатических узлов может сигнализировать о более серьезном заболевании. Человек должен обратиться к врачу, если отек не проходит, усиливается или сопровождается другими симптомами.
Твердый безболезненный шейный лимфатический узел также требует немедленной медицинской помощи.
Лечение опухших шейных лимфатических узлов зависит от основной причины. Человек может спросить своего врача о доступных ему вариантах лечения.
Какова инфекционная этиология шейной лимфаденопатии?
Twist CJ, Link MP. Оценка лимфаденопатии у детей. Педиатр Клиника North Am . 2002 Октябрь 49 (5): 1009-25. [Медлайн].
Джордж А., Андронику С., Пиллэй Т., Гуссар П., Зар Х.Дж. Внутригрудная туберкулезная лимфаденопатия у детей: руководство по рентгенографии грудной клетки. Педиатр Радиол . 2017 Сентябрь 47 (10): 1277-82. [Медлайн]. [Полный текст].
Ларссон Л.О., Бентзон М.В., Берг Келли К. и др.Пальпируются лимфатические узлы шеи у шведских школьников. Акта Педиатр . 1994 Октябрь 83 (10): 1091-4. [Медлайн].
Гроссман М., Ширамизу Б. Оценка лимфаденопатии у детей. Curr Opin Pediatr . 1994. 6 (1): 68-76. [Медлайн].
Мур SW, Schneider JW, Schaaf HS. Диагностические аспекты шейной лимфаденопатии у детей в развивающихся странах: исследование 1877 хирургических образцов. Педиатр Хирург Инт .2003 июня 19 (4): 240-4. [Медлайн].
Миллер ДР. Гематологические злокачественные новообразования: лейкемия и лимфома (Дифференциальный диагноз лимфаденопатии). Миллер Д.Р., Бэнер Р.Л., ред. Болезни крови младенчества и детства . Mosby Inc; 1995. 745-9.
Клигман Р.М., Нидер М.Л., Супер DM. Лимфаденопатия. Флетчер Дж., Брэлоу Л., ред. Практические стратегии в детской диагностике и терапии . WB Saunders Co; 1996. 791-803.
Робертс КБ, Туннессен WW.Лимфаденопатия. Признаки и симптомы в педиатрии . 3-е изд. Липпинкотт, Уильямс и Уилкинс; 1999. 63-72.
Хенриксон С.Е., Долан Дж. Г., Форбс Л. Р. и др. Мутация увеличения функции STAT1 при семейной лимфаденопатии и лимфоме Ходжкина. Передний педиатр . 2019. 7: 160. [Медлайн]. [Полный текст].
Нильд Л.С., Камат Д. Лимфаденопатия у детей: когда и как оценивать. Clin Pediatr (Phila) . 2004 янв-фев.43 (1): 25-33. [Медлайн].
Огуз А, Карадениз Ц, Темель Э.А., Ситак ЭЦ, Окур ФВ. Оценка периферической лимфаденопатии у детей. Педиатр Hematol Oncol . 2006 окт-нояб. 23 (7): 549-61. [Медлайн].
Ярис Н., Чакир М., Созен Э, Кобаноглу Ю. Анализ детей с периферической лимфаденопатией. Clin Pediatr (Phila) . 2006 июл. 45 (6): 544-9. [Медлайн].
Lin YC, Huang HH, Nong BR и др.Детская болезнь Кикучи-Фудзимото: клинико-патологическое исследование и терапевтические эффекты гидроксихлорохина. J Microbiol Immunol Infect . 2017 29 сентября. [Medline]. [Полный текст].
Грей Д.М., Зар Х., Коттон М. Влияние профилактической терапии туберкулеза на туберкулез и смертность среди ВИЧ-инфицированных детей. Кокрановская база данных Syst Rev . 2009 21 января. CD006418. [Медлайн].
Белард С., Хеллер Т., Ори В. и др. Сонографические данные туберкулеза брюшной полости у детей с туберкулезом легких. Pediatr Infect Dis J . 2017 Декабрь 36 (12): 1224-6. [Медлайн].
Леунг А.К., Дэвис HD. Шейный лимфаденит: этиология, диагностика и лечение. Curr Infect Dis Rep . 2009 Май. 11 (3): 183-9. [Медлайн].
Lindeboom JA, Kuijper EJ, Bruijnesteijn van Coppenraet ES, Lindeboom R, Prins JM. Хирургическое удаление по сравнению с лечением антибиотиками нетуберкулезного микобактериального шейно-лицевого лимфаденита у детей: многоцентровое рандомизированное контролируемое исследование. Клин Инфекция Дис . 2007 15 апреля. 44 (8): 1057-64. [Медлайн].
Деостхали А., Дончес К., ДелВеккио М., Аронофф С. Этиология детской шейной лимфаденопатии: систематический обзор 2687 субъектов. Глоб Педиатр Здоровье . 2019. 6: 2333794X19865440. [Медлайн]. [Полный текст].
Разек А.А., Габалла Г., Элашри Р., Элькхамари С. МРТ-визуализация средостенной лимфаденопатии у детей. Япония Дж Радиол .2015, 12 июня [Medline].
Tsujikawa T., Tsuchida T, Imamura Y, Kobayashi M, Asahi S, Shimizu K. Болезнь Кикучи-Фудзимото: ПЭТ / КТ-оценка редкой причины шейной лимфаденопатии. Клин Нукл Мед . 2011 августа 36 (8): 661-4. [Медлайн].
Quarles van Ufford H, Hoekstra O, de Haas M, Fijnheer R, Wittebol S, Tieks B. О добавленной стоимости исходного FDG-PET при злокачественной лимфоме. Мол Визуализация Биол . 2010 Апрель 12 (2): 225-32.[Медлайн].
Niedzielska G, Kotowski M, Niedzielski A, Dybiec E, Wieczorek P. Цервикальная лимфаденопатия у детей — заболеваемость и диагностика. Int J Педиатр Оториноларингол . 2007 января 71 (1): 51-6. [Медлайн].
Вайнер Н., Корет А., Поллиак Г. и др. Брыжеечная лимфаденопатия у детей, обследованных при УЗИ на предмет хронической и / или повторяющейся боли в животе. Педиатр Радиол . 2003 декабрь 33 (12): 864-7. [Медлайн].
Park JE, Ryu YJ, Kim JY и др. Цервикальная лимфаденопатия у детей: модель анализа диагностического дерева, основанная на ультразвуковых и клинических данных. евро Радиол . 2020 30 августа (8): 4475-85. [Медлайн].
Ying M, Cheng SC, Ahuja AT. Диагностическая точность компьютерной оценки интранодальной васкуляризации при различении причин шейной лимфаденопатии. Ультразвук Мед Биол . 2016 27 апреля.[Медлайн].
Тан S, Miao LY, Cui LG, Sun PF, Qian LX. Значение эластографии сдвиговой волной по сравнению с сонографией с контрастным усилением для дифференциации доброкачественной и злокачественной поверхностной лимфаденопатии, не объясненной традиционной сонографией. J Ультразвук Med . 2017 г., 36 (1): 189-199. [Медлайн].
Рот Л., Мёрдлер С., Вайзер Д., Дуглас Л., Гилл Дж, Рот М. Отоларинголог и детский онколог рассматривают роль тонкоигольной аспирации в диагностике образований головы и шеи у детей. Int J Педиатр Оториноларингол . 2019 Июнь 121: 34-40. [Медлайн].
Wilczynski A, Gorg C, Timmesfeld N, et al. Значение и диагностическая точность биопсии с полным стержнем иглы под ультразвуковым контролем в диагностике лимфаденопатии: ретроспективная оценка 793 случаев. J Ультразвук Med . 2020 марта 39 (3): 559-67. [Медлайн].
Sher-Locketz C, Schubert PT, Moore SW, Wright CA. Успешное внедрение тонкоигольной аспирационной биопсии для диагностики детской лимфаденопатии. Pediatr Infect Dis J . 2016 27 декабря. [Medline]. [Полный текст].
Lange TJ, Kunzendorf F, Pfeifer M, Arzt M., Schulz C. Эндобронхиальная трансбронхиальная пункционная аспирация под контролем УЗИ в повседневной практике — множество положительных результатов и последующих анализов. Инт Дж. Клин Практик . 2012 май. 66 (5): 438-45. [Медлайн].
Dhooria S, Madan K, Pattabhiraman V, et al. Многоцентровое исследование полезности и безопасности EBUS-TBNA и EUS-B-FNA у детей. Пульмонол Педиатр . 2016 г. 3 мая. [Medline].
Увеличенный шейный лимфатический узел | Раковый чат
Привет Т1м,
Я хотел бы немного подбодрить. Мне 23 года, в остальном очень здорова. Мои симптомы были похожи на ваши — у меня была мягкая безболезненная шишка размером с горошину в центральной левой части передней части шеи. Он был подвижным и ощущался немного глубже (то есть не только под кожей). У меня не было никаких оснований полагать, что это произошло из-за инфекции, так как я не болела много лет.Я заметил это только недавно, однако, заметив это, я недавно просыпался с сильной ночной потливостью (мокрое постельное белье по утрам) — еще один ранний симптом лимфомы Хогкинса. Я запаниковал и сразу пришел к выводу, что у меня рак. Все признаки сложились, я был абсолютно уверен. Я также был уверен, что это не жировая опухоль (липома), поскольку она была слишком глубокой и слишком маленькой, что привело к двум возможным диагнозам: киста или увеличенная (и, возможно, ранняя злокачественная) лимфома. Я внезапно запаниковал и никогда в жизни не чувствовал себя так страшно.Я прочитал эту ветку, что, признаюсь, вызвало у меня большую панику. Мне посчастливилось оплатить услуги частного терапевта, который меня сразу же увидел. Она сказала, что этого достаточно, чтобы сдать кровь и сделать УЗИ (которое у меня было в тот день). Мне приятно сказать, что это был не рак. Они не могли точно сказать, что это было, но это либо очень маленькая киста, либо лимфатический узел, который — по неизвестной причине — был немного ближе к коже и очень немного увеличился (опять же, по неизвестной причине).Не было никаких доказательств того, что у него было небольшое, если не полное, кровоснабжение (что характерно для опухоли). Иногда кисты могут оставаться на коже до тех пор, пока они не будут удалены хирургическим путем. Не могли бы вы описать мне все свои симптомы?
Я публикую это, чтобы продемонстрировать, что, хотя вы можете застыть в панике и автоматически ожидать худшего, это не означает, что у вас рак. При этом стоит пройти обследование на всякий случай, поскольку врач сказал мне, что если вы прилежны (как я) и поймаете это рано, прогноз будет отличным.У нее есть друг, который пережил это, даже на более позднем этапе, и теперь живет совершенно нормальной жизнью с двумя маленькими детьми.
Тревожные симптомы: шейная лимфаденопатия
- Постоянный лимфатический узел или узлы в течение> 6 недель
- Твердый, твердый лимфатический узел
- Лимфатический узел> 2 см
- Быстро увеличивается в размере
- Значительная непреднамеренная потеря веса, ночная потливость, потеря аппетита
- Контакт с ВИЧ или гепатитом
- Необъяснимая лихорадка у возвращающегося путешественника
- Уплотнение груди или симптомы, указывающие на бронхогенный рак
- Ассоциированная генерализованная лимфаденопатия
Шейная лимфаденопатия относится к лимфатическим узлам в шейной цепи.Они также могут возникать в сочетании с лимфатическими узлами в затылочной, подподбородочной или поднижнечелюстной области.
Для постановки дифференциального диагноза необходимо базовое понимание анатомии шеи. Цель этой статьи — предоставить системный подход для исключения серьезной патологии шеи.
Пациенты, особенно дети, у которых появляются опухоли на шее, не редкость, и дифференциальные диагнозы широко распространены. Узнайте, почему пациент или родитель обратился к вам сейчас, и определите их основные проблемы.
Большинство пациентов с опухолью беспокоятся о злокачественных новообразованиях, но это не всегда так, поэтому никогда не предполагайте этого.
В то время как острый лейкоз может проявляться шейной лимфаденопатией, хронический лейкоз может проявляться в большей степени неспецифическими симптомами и отклонениями в анализе крови или признаками спленомегалии.
История
История может включать следующие вопросы — некоторые из них не будут иметь отношения к определенным пациентам, и, как всегда, ваши вопросы должны быть сосредоточены на пациенте, находящемся перед вами.
- Как долго присутствует шишка?
- Насколько он большой?
- Он растет? Если да, то как быстро?
- Шишка нежная?
- Он чувствует себя твердым или они могут его сдвинуть?
- Заметили ли они какие-либо другие образования, уделяя внимание надключичной области, подмышечной области и паховому каналу?
- Шишка плачет, кровоточит или выделяется?
- Были ли у них в анамнезе обильная ночная потливость, потеря веса или потеря аппетита?
- Были ли в анамнезе какие-либо недавние ИВДП?
- Являются ли они системно нездоровыми?
- Есть ли в анамнезе лихорадка?
- Есть ли история зарубежных поездок?
- Были ли случаи заражения туберкулезом?
Может быть уместно узнать о уплотнениях в груди, одышке, кашле или кровохарканье.Может потребоваться подробный сексуальный анамнез, подробный анамнез курения и анамнез употребления рекреационных наркотиков.
Экспертиза
Пациент выглядит нездоровым? Есть ли доказательства кахексии? Они лихорадочные? Где шишка?
Проверьте размер, форму и консистенцию. Он подвижен или прикреплен к каким-либо окружающим конструкциям или чему-либо под ними? Это нежно? Возможно, вы захотите увидеть, просвечивает ли он.
Осмотрите затылочные, поднижнечелюстные, подподбородочные, а также пре- и постаурикулярные узлы.
ЛОР-осмотр или исследование полей легких и груди могут иметь значение, но это будет определено в анамнезе. Другие возможные обследования могут включать подмышечные и паховые узлы, а также пальпацию на предмет гепатоспленомегалии.
Возможные расследования
- Стандартные анализы крови могут включать FBC (важно, если у вас есть подозрения на острый лейкоз), U & Es, CRP, ESR, LFT, моноспотный тест.
- Консультирование и тестирование на ВИЧ могут иметь решающее значение для пациентов из группы высокого риска (применяется трехмесячное окно сероконверсии)
- Сифилис (применяется трехмесячное окно сероконверсии) и скрининг на гепатит также могут быть необходимы
- Рентгенограмма грудной клетки при подозрении на бронхогенный рак
- Ультразвуковое исследование брюшной полости также может потребоваться при подозрении на гепатоспленомегалия
- Тест Пола Баннеля, если положительный результат указывает на инфекционный мононуклеоз, с которым можно справиться в первичной медико-санитарной помощи
Когда обращаться
- Если узел сохраняется более шести недель
- Если размер узла> 2 см и не улучшается
- Если он быстро увеличивается
- При подозрении на туберкулез срочно обратитесь к терапевту
- ВИЧ-инфицированных пациентов или пациентов с диагнозом сифилис или гепатит потребуется дальнейшее срочное обследование у соответствующего специалиста
- Необъяснимая лихорадка у возвращающегося путешественника
- Любые значительные системные симптомы
- Генерализованная лимфаденопатия
- Значительные отклонения в анализе крови или визуализации
- Признаки гепатомегалии или спленомегалии
Степень срочности направления будет во многом зависеть от результатов вашего анамнеза и обследования.



 Возникает боль в поражённой области, повышается температура, и появляются симптомы интоксикации: головные боли, слабость, ломота в мышцах и суставах.
Возникает боль в поражённой области, повышается температура, и появляются симптомы интоксикации: головные боли, слабость, ломота в мышцах и суставах.



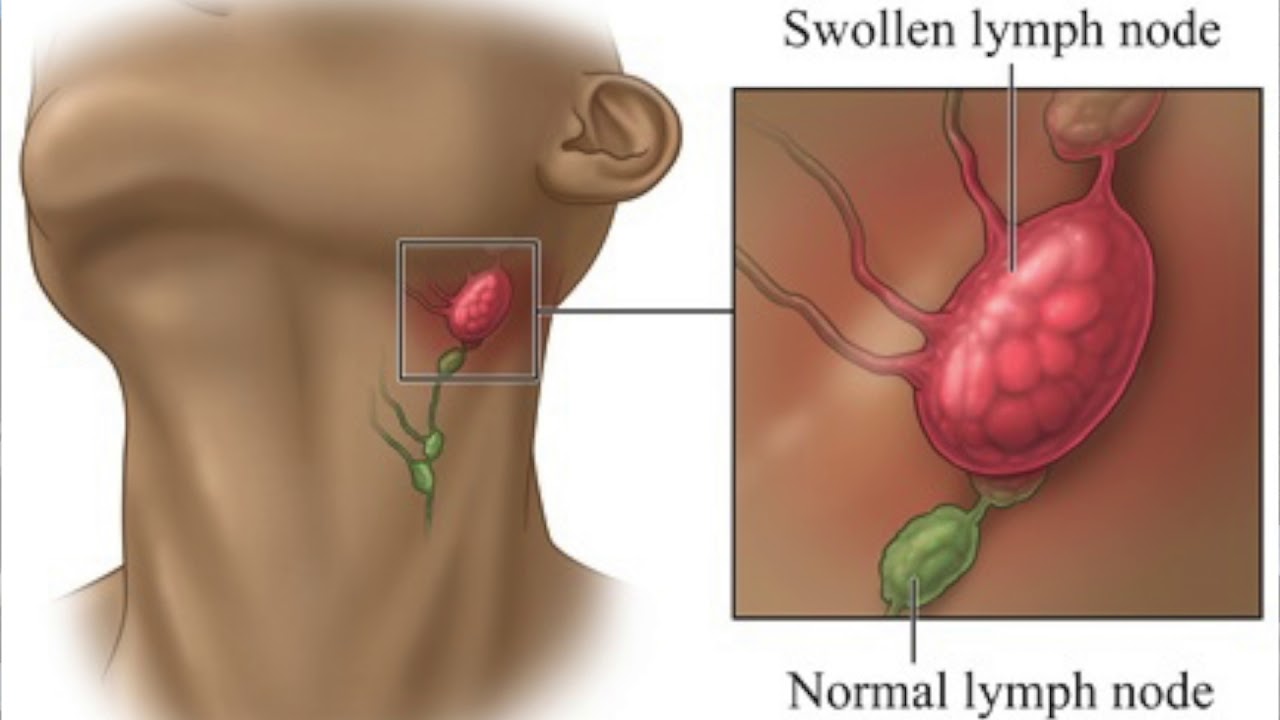 Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам.
Если состояние пациента не улучшается, исследуют биологический материал, полученный из лимфатического узла, и выявляют чувствительность микроорганизмов к лекарствам.
Добавить комментарий