Воспалены лимфоузлы: Воспаление лимфоузлов — симптомы увеличения, лечение, противовоспалительные препараты
Периодонтит — ПроМедицина Уфа
Периодонтит — это стоматологическое заболевание, поражающее соединительную ткань между костью лунки, в которой расположен зуб, и цементом его корня. Причинами развития болезни могут быть различные раздражающие факторы — травма, инфекция, действие сильных лекарственных препаратов.
Периодонтит является одной из стадий развития пульпита. При периодонтите пульпа в зубе погибает, а сама инфекция распространяется в ткани периодонта, на кость. Характер инфекционного процесса зависит от причины появления заболевания, локализации процесса, защитных сил организма.
Причины
Попадая внутрь зуба при осложнённом кариесе (пульпите), микробы и продукты их жизнедеятельности способны активно раздражать периодонт, вызывая и поддерживая бурную ответную реакцию.
Помимо периодонтитов, являющихся осложнением кариеса, выделяют еще несколько причин: несостоятельность корневой пломбы, перфорации, трещины и переломы корня, токсическое (медикаментозное) воздействие, некорректные пломбы и протезы, травмы инородными предметами.
Симптомы
Хронический периодонтит также можно выявить по некоторым симптомам, хотя это намного сложнее, чем в случае с острой формой заболевания. Вне обострения хроническая форма заболевания почти не имеет симптомов. Наблюдается непостоянная, ноющая боль. Как правило, она проявляется ночью, при нагрузке на больной зуб или при употреблении пищи с ярко выраженным вкусом (кислой, сладкой). Во время осмотра постукивание по зубу происходит без боли, десны не воспалены. Лимфоузлы могут быть воспалены.
Хронический длительный периодонтит сопровождается приступами обострения. В этот период жалобы и симптомы схожи с острой формой заболевания. Возможна общая слабость, повышенная утомляемость или сонливость.
Когда серозный периодонтит сменяется гнойным, то симптомы будут усиливаться. В это время пациенты жалуются на постоянную сильную боль режущего, дергающего характера, которая почти не прекращается. Лишь немного боль может утихать после приема анальгетиков, а у некоторых пациентов и она вовсе не становится меньше. Болезненные ощущения иррадирует в ухо, в щеку, под челюсть.
Болезненные ощущения иррадирует в ухо, в щеку, под челюсть.
Диагностика
Периодонтит редко возникает как первичный процесс, чаще он является осложнением хронического воспаления пульпы зуба или как результат некачественного лечения каналов корня. Среди различных форм заболевания можно выделить множество общих клинических проявлений, поэтому для более точной постановки диагноза всегда используются дополнительные методы обследования пациента.
Для того, чтобы убедиться в поставленном диагнозе, врачи дополнительно назначают рентгеновское исследование. С помощью рентгеновских снимков можно заметить область нагноение возле корня зуба, разрушение кости. Также по снимку можно предположить возможные причины периодонтита – травму зуба, плохо запломбированные каналы и т.д.
Лечение
Обычно периодонтит предусматривает консервативное лечение, которое позволяет сохранить зуб. Процесс лечения периодонтита заключается в полном удалении воспалённых тканей пульпы из корневых каналов, полное их очищение и последующее пломбирование.
Лечить острую форму более сложно. Сначала требуется вскрыть полость зуба. Это необходимо, что вся жидкость из воспалённых тканей вышла. Только после этого можно приступать к лечению периодонтита. Каналы очищаются от остатков пульпы, и в них закладывается специальное противовоспалительное средство. Если после этого состояние зуба улучшится, то ставят постоянную пломбу.
Лечить периодонтит лучше всего только у квалифицированного стоматолога, так как неправильная терапия может не только усугубить течение патологического процесса, но и привести к потере зуба.
Лимфедема и рак молочной железы
Поделиться
Время для прочтения: Примерно 4 мин.
Эта информация поможет вам понять, что такое лимфедема и каков для вас риск ее развития.
Вернуться к началу страницыИнформация о лимфатической системе
Рисунок 1. Нормальный отток лимфы
Лимфатическая система выполняет 2 функции:
- помогает бороться с инфекциями;
- способствует оттоку жидкости от разных участков тела.

Ваша лимфатическая система состоит из лимфоузлов, лимфатических сосудов и лимфатической жидкости (см. рисунок 1).
- Лимфатические узлы — это небольшие железы в форме фасоли, расположенные вдоль лимфатических сосудов. Ваши лимфатические узлы фильтруют лимфатическую жидкость, задерживая бактерии, вирусы, раковые клетки и продукты обмена веществ.
- Лимфатические сосуды
- Лимфатическая жидкость — это прозрачная жидкость, которая перемещается по лимфатической системе. Она переносит клетки, которые помогают бороться с инфекциями и другими болезнями.
Нажмите для показа интерактивного изображения.
Во время операции по поводу рака молочной железы ваш врач может удалить некоторые лимфоузлы, чтобы понять, распространился ли на них рак. Могут быть удалены такие лимфоузлы:
- Сигнальные лимфоузлы.
 Это первые узлы в подмышечной области (подмышке), через которые происходит отток лимфатической жидкости от опухоли молочной железы. Эти узлы определяются путем инъекции специального красителя в молочную железу.
Это первые узлы в подмышечной области (подмышке), через которые происходит отток лимфатической жидкости от опухоли молочной железы. Эти узлы определяются путем инъекции специального красителя в молочную железу. - Подмышечные лимфоузлы. Это группа лимфоузлов в области подмышки, которые отводят лимфатическую жидкость от молочной железы и руки. Если в сигнальном узле обнаруживаются раковые клетки, вам могут удалить еще и несколько подмышечных лимфоузлов. Количество узлов у всех людей разное.
Иногда, в результате удаления лимфоузлов, лимфатической системе становится сложно справляться с выведением жидкости. В этом случае лимфатическая жидкость может накапливаться там, где были удалены лимфоузлы. Эта лишняя жидкость вызывает образование отека, который называется лимфедема.
Лимфедема может развиваться в руке, кисти, молочной железе или туловище со стороны, подвергнутой лечению (сторона, где были удалены лимфоузлы).
Вернуться к началу страницыПредставление о риске развития лимфедемы
Рисунок 2. Оценка риска развития лимфедемы
Оценка риска развития лимфедемы
У большинства пациентов лимфедема после операции не развивается, но в некоторых случаях это все же происходит. Риск развития лимфедемы у того или иного человека определить довольно сложно по следующим причинам:
- не существует стандартного исследования, позволяющего диагностировать лимфедему;
- удаление или повреждение лимфоузлов влияет на всех по-разному;
- лимфедема может развиться сразу после операции или годы спустя;
- развитие лимфедемы в настоящее время может быть вызвано применявшимися ранее методами лечения.
Риск развития лимфедемы зависит от того, как именно удаляются лимфатические узлы (см. рисунок 2). Для удаления лимфатических узлов могут проводить 2 типа операций: биопсия сигнального лимфоузла и удаление подмышечных лимфоузлов.
В ходе биопсии сигнального лимфоузла в области подмышки удаляется от одного до нескольких лимфоузлов для проверки на наличие раковых клеток. Риск развития лимфедемы после биопсии сигнального лимфатического узла невелик.
В ходе удаления подмышечных лимфоузлов в области подмышки удаляется больше лимфоузлов. Это делается для того, чтобы удалить дополнительные лимфоузлы, в которых могут быть раковые клетки. После удаления подмышечных лимфатических узлов риск развития лимфедемы выше, чем после биопсии сигнального лимфоузла. Примерно у 15–25 из каждых 100 человек, у которых удалили подмышечные лимфатические узлы, может развиться лимфедема.
Риск развития лимфедемы также может повыситься в случае повреждения лимфатической системы. К такому повреждению может привести:
- радиотерапия затронутой лечением подмышки;
- инфекция или серьезная травма (например, серьезный ожог) затронутой лечением руки, кисти, пальцев или молочной железы после операции;
- рост опухоли в подмышечной впадине или рядом с ней на стороне, подвергнувшейся операции;
- избыточный вес при диагностировании рака молочной железы;
- набор или сброс более 10 фунтов (4,5 кг) за месяц после операции.

Невозможно точно предугадать, у кого из пациентов разовьется лимфедема.
Вернуться к началу страницыСнижение риска развития лимфедемы
Выполнение следующих действий может помочь снизить риск развития лимфедемы.
- Поддерживайте здоровый вес тела или постарайтесь достичь его безопасными способами.
- Регулярно тренируйте и растягивайте мышцы, Обсудите со своим врачом или медсестрой/медбратом, какие упражнения подходят именно вам.
- Возобновляя физические упражнения и повседневные дела, делайте это медленно и постепенно. Если вы чувствуете дискомфорт, остановитесь и сделайте перерыв. Упражнения не должны причинять боль.
- В случае пореза или царапины на руке или кисти со стороны, затронутой лечением:
- Промойте участок водой с мылом.
- Нанесите антибактериальную мазь, например Bacitracin® или Neosporin®.
- Наложите повязку, например Band-Aid®.
- В случае ожога на руке или кисти со стороны, затронутой лечением:
- Приложите к пораженному участку холодный компресс или поместите его под прохладную водопроводную воду примерно на 10 минут.

- Промойте участок водой с мылом.
- Наложите повязку, например Band-Aid.
- Приложите к пораженному участку холодный компресс или поместите его под прохладную водопроводную воду примерно на 10 минут.
- Если вы заметили какие-либо признаки инфекции (такие как покраснение, отек, более теплая, чем обычно, в этом месте кожа или болезненность), позвоните своему медицинскому сотруднику.
Если вам проводят биопсию сигнального лимфоузла:
- На затронутой лечением руке можно брать кровь на анализ, делать инъекции (уколы), ставить капельницы внутривенного введения и измерять артериальное давление. Однако просите медицинских сотрудников по возможности делать это на незатронутой лечением руке.
- Если вы начали замечать какие-либо признаки лимфедемы, всегда используйте незатронутую лечением руку. Если это невозможно, обсудите со своим медицинским сотрудником, какую руку использовать безопаснее всего.
При удалении подмышечного лимфоузла:
- Ознакомьтесь с материалом Рекомендации для кистей и рук после удаления подмышечных лимфоузлов, чтобы узнать о снижении риска развития лимфедемы после процедуры.
 Ваш медицинский сотрудник предоставит вам печатную копию этого материала, или можете ознакомиться с ним в Интернете.
Ваш медицинский сотрудник предоставит вам печатную копию этого материала, или можете ознакомиться с ним в Интернете.
Вернуться к началу страницы
Признаки лимфедемы
Небольшой отек после операции — это нормальное явление. Отек может сохраняться до 6 недель, но он носит временный характер и постепенно исчезнет. После операции у вас также могут быть болевые и другие ощущения, например покалывания и пощипывания. Это типичные ощущения, которые не обязательно являются признаками лимфедемы.
Если вы подвержены риску возникновения лимфедемы, следите за появлением следующих симптомов в руке, кисти, молочной железе и туловище со стороны, подвергнутой лечению:
- Чувство тяжести, боли или ломоты
- Ощущение стянутости кожи
- Снижение гибкости
- Отек
- Изменения на коже, такие как стянутость или вдавления (когда на коже остается след от надавливания)
Если у вас есть какие-либо признаки лимфедемы или возникли сомнения, позвоните вашему медицинскому сотруднику.
You must have JavaScript enabled to use this form.
Поделитесь своим мнением
Поделитесь своим мнением
Ваш отзыв поможет нам скорректировать информацию, предоставляемую пациентам и лицам, ухаживающим за больными.
Вопросы опросника
| Questions | Да | В некоторой степени | Нет |
|---|---|---|---|
Вам было легко понять эту информацию? | Да | В некоторой степени | Нет |
Что следует объяснить более подробно?
Дата последнего обновления
Брюшной тиф: причины, симптомы и лечение
Обзор
Брюшной тиф начинается с повышения температуры тела в течение нескольких дней. Другие симптомы следуют по мере распространения бактерий в организме.
Другие симптомы следуют по мере распространения бактерий в организме.Что такое брюшной тиф?
Брюшной тиф — заболевание, вызываемое бактерией Salmonella Typhi ( S. Typhi). Он поражает тонкий кишечник (кишечник) и вызывает высокую температуру, боль в животе и другие симптомы. Брюшной тиф также называют кишечной лихорадкой.
Вы часто слышите, как паратиф упоминается наряду с брюшным тифом. Паратиф похож на брюшной тиф с более легкими симптомами. Вызывается Salmonella Paratyphi ( S. Paratyphi).
S. Typhi и S. Paratyphi отличаются от бактерий Salmonella , которые вызывают сальмонеллез, распространенный тип пищевого отравления.
Кого поражает брюшной тиф?
Брюшной тиф чаще всего встречается в сельских районах развивающихся стран, где нет современных санитарных условий. Наиболее поражены брюшным тифом страны Южной и Юго-Восточной Азии, Центральной и Южной Америки, Африки и Карибского бассейна. Путешественники подвергаются наибольшему риску при посещении Пакистана, Индии или Бангладеш.
Путешественники подвергаются наибольшему риску при посещении Пакистана, Индии или Бангладеш.
Дети болеют брюшным тифом чаще, чем взрослые.
Насколько распространен брюшной тиф?
По оценкам, от 11 до 21 миллиона человек во всем мире заболевают брюшным тифом каждый год. Это редко встречается в США, Канаде, Японии, Западной Европе и Австралии.
Кто является длительным переносчиком брюшного тифа?
Некоторые люди остаются заразными брюшным тифом даже после выздоровления (длительное носительство). Вы можете распространять брюшной тиф в течение года и более без каких-либо симптомов. Важно пройти тестирование на S. Typhi после того, как вы почувствуете себя лучше, чтобы убедиться, что вы не заразите других людей.
В чем разница между брюшным тифом и сыпным тифом?
Хотя названия звучат одинаково, брюшной тиф и брюшной тиф — разные болезни, вызываемые разными бактериями. Симптомы похожи — настолько, что врачи привыкли думать, что это одна и та же болезнь. Теперь мы знаем, что это разные болезни, но похожее название прижилось (как и путаница, которую оно вызывает).
Теперь мы знаем, что это разные болезни, но похожее название прижилось (как и путаница, которую оно вызывает).
Симптомы и причины
Каковы симптомы брюшного тифа?
Брюшной тиф получил свое название от высокой температуры, которая может длиться неделями, если ее не лечить. Часто состояние ухудшается в течение нескольких дней.
Другие симптомы брюшного тифа включают:
- Головная боль.
- Озноб.
- Потеря аппетита.
- Боль в животе.
- Сыпь «розовые пятна» или бледно-розовые пятна, обычно на груди или животе.
- Кашель.
- Мышечные боли.
- Тошнота, рвота.
- Диарея или запор.
Что вызывает брюшной тиф?
Брюшной тиф вызывается бактерией S. Typhi. Он живет в кишечнике (кишечнике) инфицированных людей и может загрязнять пищу и воду.
Как распространяется брюшной тиф?
Брюшной тиф обычно распространяется через пищу или воду, зараженные S. Typhi. Это может произойти, если больной брюшным тифом прикоснется к тому, что вы едите или пьете, не помыв руки. Это также может произойти, если сточные воды (вода с фекалиями или мочой) попадут в воду, которую вы пьете, или на пищу, которую вы едите.
Typhi. Это может произойти, если больной брюшным тифом прикоснется к тому, что вы едите или пьете, не помыв руки. Это также может произойти, если сточные воды (вода с фекалиями или мочой) попадут в воду, которую вы пьете, или на пищу, которую вы едите.
Вы можете заразиться брюшным тифом от другого человека, если он не вымоет руки после посещения туалета. Когда они прикасаются к поверхностям и предметам (например, телефонам или дверным ручкам), они могут оставлять после себя бактерии, которые могут передаваться следующему человеку, который к ним прикоснется.
Передается ли брюшной тиф через поцелуи?
Нет, брюшной тиф не передается через поцелуи. Обычно вы не заражаетесь брюшным тифом напрямую от другого человека. Но вы можете получить его, если прикоснетесь к чему-то, к чему прикасались они, если они не моют руки после посещения туалета.
Каковы стадии брюшного тифа?
Симптомы брюшного тифа могут развиваться постепенно, в четыре стадии. Раннее лечение антибиотиками может удержать вас от перехода на более поздние стадии.
Раннее лечение антибиотиками может удержать вас от перехода на более поздние стадии.
- Этап 1 . Вы можете начать испытывать симптомы брюшного тифа через 5-14 дней после контакта с S. Typhi. Первым симптомом является лихорадка, которая повышается в течение нескольких дней, называемая «ступенчатой», поскольку она повышается ступенчато. На этом этапе бактерии перемещаются в вашу кровь.
- Стадия 2. Примерно на второй неделе лихорадки бактерии размножаются в пейеровых бляшках (часть вашей иммунной системы, которая выявляет вредоносных захватчиков). Вы начнете испытывать боль в животе и другие желудочные симптомы, такие как диарея или запор. У вас могут появиться «розовые пятна», маленькие розовые точки на коже, которые выглядят как сыпь.
- Стадия 3. Если не лечить антибиотиками, бактерии могут нанести серьезный ущерб, обычно примерно через третью неделю после появления симптомов. У некоторых людей возникают серьезные осложнения, такие как внутреннее кровотечение и энцефалит (воспаление головного мозга).

- Этап 4 . На четвертой стадии большинство людей начинают выздоравливать. Ваша высокая температура начинает снижаться. С . Typhi может жить в вашем желчном пузыре, не вызывая симптомов, а это означает, что вы все еще можете быть заразными даже после того, как почувствуете себя лучше.
Диагностика и тесты
Как диагностируется брюшной тиф?
Ваш лечащий врач будет использовать ваши симптомы, историю поездок и лабораторные анализы для диагностики брюшного тифа. Они проведут вам медицинский осмотр и прослушают ваше сердце и легкие.
Очень важно сообщить своему поставщику медицинских услуг, если вы недавно путешествовали или подозреваете, что заразились брюшным тифом, иначе они могут не знать, что нужно провести тест на него. Они также будут использовать информацию, чтобы решить, какое лечение назначить.
Какие анализы можно провести для диагностики брюшного тифа?
Ваш лечащий врач возьмет образцы биологических жидкостей или тканей для проверки на наличие признаков S. Typhi. Они могут взять образцы вашей:
Typhi. Они могут взять образцы вашей:
- Крови. Ваш врач будет использовать иглу, чтобы взять небольшую пробирку с кровью из вашей руки.
- Фекалии (стул). Ваш поставщик медицинских услуг даст вам стерильный контейнер и инструкции о том, как взять образец.
- Моча (моча). Вас могут попросить помочиться в чашку, предоставленную вам вашим лечащим врачом.
- Ваш врач может обезболить вашу кожу и взять образец маленькой бритвой или скальпелем.
- Костный мозг . Ваш врач обезболит вашу кожу и с помощью специальной иглы возьмет образец внутренней части ваших костей. Редко когда вам понадобится этот тест для диагностики.
Ваш врач может также сделать рентген (снимки вашего тела изнутри) для выявления изменений в легких.
Управление и лечение
Чем лечить брюшной тиф?
Брюшной тиф лечится антибиотиками. Некоторые новые типы бактерий способны пережить лечение антибиотиками, поэтому вас будут лечить разными антибиотиками в зависимости от типа брюшного тифа и места, где вы заболели. Паратиф также лечится антибиотиками.
Паратиф также лечится антибиотиками.
Если вы серьезно больны или у вас есть осложнения, вам может потребоваться дополнительное лечение. Вам, вероятно, потребуется госпитализация для этих процедур.
Какие лекарства используются для лечения брюшного тифа?
Ваш лечащий врач будет лечить брюшной тиф антибиотиками, которые могут включать:
- Ципрофлоксацин, левофлаксин или офлоксацин.
- Цефтриаксон, цефотаксим или цефиксим.
- Азитромицин.
- Карбапенемы.
Если ваш случай тяжелый, вас могут лечить стероидами, такими как дексаметазон.
Устойчивость к антибиотикам при брюшном тифе
Бактерии, подобные S . Typhi иногда может развить устойчивость к лекарствам. Это означает, что антибиотики больше не уничтожают их (резистентность к антибиотикам).
Многие случаи брюшного тифа не могут быть уничтожены антибиотиками, которые мы когда-то использовали, но некоторые лекарства все еще действуют на них. Некоторые из них чрезвычайно устойчивы к лекарствам (ШЛУ-тиф), и только некоторые антибиотики все еще действуют на них. Это одна из причин, по которой вакцинация для предотвращения брюшного тифа так важна.
Некоторые из них чрезвычайно устойчивы к лекарствам (ШЛУ-тиф), и только некоторые антибиотики все еще действуют на них. Это одна из причин, по которой вакцинация для предотвращения брюшного тифа так важна.
Представители органов здравоохранения обеспокоены тем, что мы больше не сможем лечить брюшной тиф, если доступные лекарства перестанут работать. Вас будут лечить антибиотиком, который действует на тот тип брюшного тифа, который у вас есть, на основании результатов тестов на штаммы.
Как позаботиться о себе при брюшном тифе?
Чтобы позаботиться о себе, убедитесь, что вы принимаете все лекарства в соответствии с предписаниями вашего лечащего врача. Спросите своего врача, безопасно ли принимать нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Advil® или Motrin®), напроксен натрия (Aleve®) или ацетаминофен (Tylenol®) от боли или лихорадки.
Как скоро после лечения брюшного тифа я почувствую себя лучше?
Если вы начали лечение антибиотиками на ранней стадии, вы почувствуете себя лучше через несколько дней. Полное выздоровление может занять от недели до 10 дней.
Полное выздоровление может занять от недели до 10 дней.
Профилактика
Как снизить риск заболевания брюшным тифом?
Лучший способ снизить риск заражения брюшным тифом — сделать прививку, если вы живете или путешествуете в район, где это распространено. Мытье рук и безопасное обращение с пищевыми продуктами также важны для ограничения распространения брюшного тифа.
Вакцины для профилактики брюшного тифа
Существует две вакцины против брюшного тифа. Они не длятся вечно — вам нужно получать дополнительные дозы, чтобы оставаться под защитой. Они значительно снижают риск, но не гарантируют, что вы не заболеете брюшным тифом. Вакцины могут обеспечить некоторую защиту от паратифа, хотя это еще не проверено.
- Пероральная вакцина . Пероральная вакцина от брюшного тифа состоит из четырех таблеток, которые вы принимаете через день. По состоянию на декабрь 2020 года он больше не доступен у производителя.

- Вакцина для инъекций (укол). Инъекционная вакцина против брюшного тифа однократная. Вы должны получить его как минимум за две недели до прибытия в район, где распространен брюшной тиф, чтобы у вашего организма было время создать защитные силы (выработать антитела). Дети старше 2 лет могут получить прививку от брюшного тифа. Вам нужно будет делать повторную прививку каждые два года, чтобы оставаться защищенным.
Правила безопасного питания для профилактики брюшного тифа
Вакцины — лучший способ защитить себя от брюшного тифа. Но вы также должны принять меры, чтобы не есть и не пить вещи, которые могут быть заражены S. Typhi или другие бактерии. Это верно как дома, так и в путешествии. Правила безопасного обращения с пищевыми продуктами включают:
- Не готовьте еду для других, если вы больны.
- Мойте руки водой с мылом до и после приготовления пищи или еды, а также после посещения туалета.
- Мойте поверхности и посуду, используемые для приготовления пищи и приема пищи, до и после использования.

- Если вы не уверены, безопасна ли пища, которую вы едите, ешьте в основном хорошо приготовленную или упакованную пищу.
- Не пейте неочищенную воду и не ешьте пищу, приготовленную из необработанной воды. Если вы не уверены, безопаснее всего использовать бутилированную воду для питья и приготовления пищи.
Перспективы/прогноз
Чего ожидать, если у меня брюшной тиф?
В зависимости от того, как скоро вы начнете лечение брюшного тифа, вы почувствуете себя лучше уже через несколько дней после начала приема антибиотиков. Важно закончить прием всех лекарств в соответствии с указаниями, даже если вы начинаете чувствовать себя лучше. Вы можете оставаться заразным еще долгое время после исчезновения симптомов.
Брюшной тиф может быть очень серьезным. Если вы получите лечение как можно скорее, у вас будет меньше шансов получить серьезные осложнения.
Рецидив брюшного тифа
Некоторые больные брюшным тифом снова заболевают после того, как казалось, что они полностью выздоровели. Это называется рецидивом. Обычно это происходит примерно через неделю после окончания приема антибиотиков, но в некоторых случаях это происходит через несколько недель или месяцев. Ваши симптомы, вероятно, будут мягче, чем при первом заболевании брюшным тифом.
Это называется рецидивом. Обычно это происходит примерно через неделю после окончания приема антибиотиков, но в некоторых случаях это происходит через несколько недель или месяцев. Ваши симптомы, вероятно, будут мягче, чем при первом заболевании брюшным тифом.
Немедленно позвоните своему поставщику медицинских услуг, если ваши симптомы вернутся. Вероятно, вам придется пройти еще один курс антибиотиков.
Осложнения брюшного тифа
Если брюшной тиф не лечить, существует риск серьезных осложнений, в том числе:
- Внутреннее кровотечение.
- Перфорация кишечника (отверстие в кишечнике).
- Вздутие или разрыв желчного пузыря.
- Неврологические (мозговые) симптомы, включая спутанность сознания, делирий и судороги.
- Отек вокруг головного мозга (менингит).
- Бронхит, пневмония или другие респираторные заболевания.
- Воспаление костей (остеомиелит).
- Воспаление сердца.
- Почечная недостаточность.

- Выкидыш.
Как долго длится брюшной тиф?
Брюшной тиф длится от 7 до 10 дней при лечении вскоре после появления симптомов. При отсутствии лечения или если лечение начинается позже, оно может длиться три недели или дольше. Если у вас есть осложнения или рецидив, полное выздоровление может занять больше времени.
Является ли брюшной тиф смертельным?
Брюшной тиф может привести к летальному исходу, если его не лечить быстро. Но с помощью современных лекарств большинство людей выживают и полностью выздоравливают. Из миллионов людей, у которых ежегодно диагностируется брюшной тиф, от 1% до 2% случаев заканчиваются летальным исходом.
Когда я смогу вернуться на работу или в школу после перенесенного брюшного тифа?
В зависимости от того, где вы работаете, вы не сможете вернуться, пока не получите отрицательный результат на S. Typhi. Даже если вы почувствуете себя лучше, вы все равно можете заразить брюшным тифом других людей.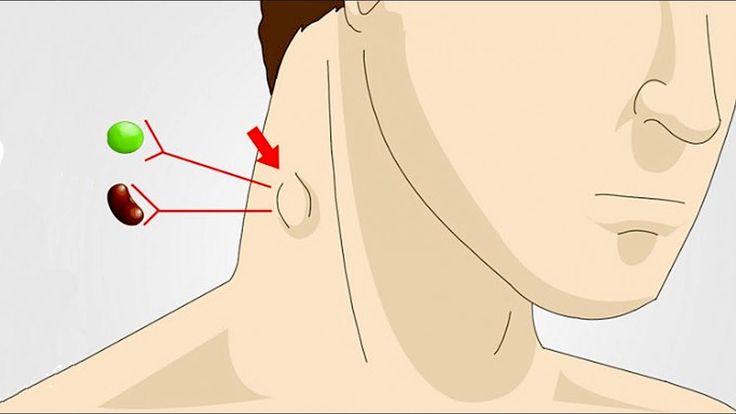 Узнайте у своего работодателя или школы, что вам нужно сделать, чтобы вернуться.
Узнайте у своего работодателя или школы, что вам нужно сделать, чтобы вернуться.
Можно ли быть заразным брюшным тифом после выздоровления?
Да, в отличие от большинства других заболеваний, брюшным тифом можно заразиться, даже если у вас больше нет симптомов. Около 5% людей, выздоровевших от брюшного тифа, остаются заразными через год или дольше. Это называется долгосрочным перевозчиком. Важно пройти обследование после того, как вы почувствуете себя лучше, чтобы убедиться, что вы не можете заразить брюшным тифом кого-то еще.
Жить с
Как мне позаботиться о себе?
После выздоровления от брюшного тифа важно обратиться к своему лечащему врачу для последующего наблюдения. Вы должны пройти тестирование, чтобы убедиться, что вы больше не заразны. Обратите внимание на симптомы рецидива.
Если у вас рецидив или вы все еще заразны, вам может потребоваться дополнительное лечение антибиотиками.
Когда мне следует обратиться к врачу по поводу брюшного тифа?
Если вы живете или недавно посещали район, где распространен брюшной тиф, и у вас есть симптомы брюшного тифа, немедленно обратитесь к своему лечащему врачу. Скорее всего, вы быстро выздоровеете, если начнете лечение на ранней стадии.
Скорее всего, вы быстро выздоровеете, если начнете лечение на ранней стадии.
Когда мне следует обратиться в отделение неотложной помощи?
Немедленно обратитесь в отделение неотложной помощи, если у вас:
- Высокая температура.
- Кровавые или смолистые какашки (стул).
- Сильная боль в желудке.
- Кашель или рвота кровью.
- Неврологические симптомы, такие как спутанность сознания или судороги.
Какие вопросы я должен задать своему врачу?
- Как принимать назначенные лекарства?
- Что я могу использовать для лечения своих симптомов в домашних условиях?
- Когда я должен связаться с вами?
- Как предотвратить распространение брюшного тифа?
- Какие признаки рецидива следует искать?
- Как и когда мне снова пройти тестирование после выздоровления?
- Нужно ли делать прививку от брюшного тифа близким мне людям?
Часто задаваемые вопросы
Кем была Тифозная Мэри?
Мэри Мэллон была поваром в Нью-Йорке в конце 1880-х годов. Она не болела брюшным тифом, а была переносчиком, который все еще мог заразить других. Ввиду опасности для здоровья населения штат Нью-Йорк поместил Маллона на карантин. Ей сказали, что она больше не может работать поваром.
Она не болела брюшным тифом, а была переносчиком, который все еще мог заразить других. Ввиду опасности для здоровья населения штат Нью-Йорк поместил Маллона на карантин. Ей сказали, что она больше не может работать поваром.
Мэллон не понимала, как она может распространять болезни, не болея, и продолжала работать поваром после своего первого карантина. Она была ответственна за то, что более 100 человек заболели брюшным тифом и по меньшей мере пять человек погибли. Считается, что она стала источником вспышки 3000 случаев брюшного тифа в Нью-Йорке. Она была помещена в карантин во второй раз, на всю оставшуюся жизнь, и с тех пор известна как «Брюшной тиф Мэри».
Как страны избавились от брюшного тифа?
Когда-то он вызывал смертельные вспышки, но сейчас брюшной тиф редко встречается во многих странах, включая США, Канаду, Австралию и Западную Европу. Это связано с современными санитарными нормами. Чистая вода для приготовления пищи и питья широко доступна даже в сельской местности.
Записка из Кливлендской клиники
Брюшной тиф может показаться чумой прошлого, но люди во всем мире до сих пор сильно болеют от него. Если вы живете или путешествуете в районе, где распространен брюшной тиф, вакцинация — лучший способ не заболеть и не распространить болезнь.
Если вы подозреваете, что у вас может быть брюшной тиф, немедленно обратитесь к врачу. Если вы вылечились от брюшного тифа, не будьте как Мэри: сдайте анализы, чтобы убедиться, что вы не можете неосознанно заразить других.
Увеличение лимфатических узлов Информация | Гора Синай
Опухшие железы; Железы — опухшие; Лимфатические узлы — опухшие; Лимфаденопатия
лимфатических узлов присутствуют по всему телу. Они являются важной частью вашей иммунной системы. Лимфатические узлы помогают вашему телу распознавать и бороться с микробами, инфекциями и другими посторонними веществами.
Термин «опухшие железы» относится к увеличению одного или нескольких лимфатических узлов. Медицинское название опухших лимфатических узлов — лимфаденопатия.
Медицинское название опухших лимфатических узлов — лимфаденопатия.
У ребенка узел считается увеличенным, если его ширина превышает 1 сантиметр (0,4 дюйма).
Лимфатическая система выполняет две основные функции. Его сеть сосудов, клапанов, протоков, узлов и органов помогает сбалансировать жидкость в организме, отводя лишнюю жидкость, известную как лимфа, из тканей тела и возвращая ее в кровь после ее фильтрации. Некоторые типы клеток крови также производятся в лимфатических узлах.
Лимфатическая система также играет важную роль в иммунной системе организма.
Инфекция, даже банальная инфекция, является наиболее частой причиной опухания лимфатических узлов. Давайте посмотрим на разрез лимфатического узла, чтобы увидеть, что происходит.
Афферентные средства к. Афферентные лимфатические сосуды доставляют нефильтрованные жидкости из организма в лимфатические узлы, где они фильтруются.
Эфферентные сосуды, то есть «от», переносят чистую жидкость обратно в кровоток, где она помогает формировать плазму.
Когда в тело проникают инородные организмы, опухоль, иногда ощущаемая в области шеи, подмышек, паха или миндалин, возникает из-за микроорганизмов, попавших в лимфатические узлы.
В конце концов, эти организмы разрушаются и элиминируются клетками, которые выстилают стенки узла. Затем отек и боль стихают.
Давайте посмотрим на разрез лимфатического узла, чтобы увидеть, что происходит.
Афферентные средства к. Афферентные лимфатические сосуды доставляют нефильтрованные жидкости из организма в лимфатические узлы, где они фильтруются.
Эфферентные сосуды, то есть «от», переносят чистую жидкость обратно в кровоток, где она помогает формировать плазму.
Когда в тело проникают инородные организмы, опухоль, иногда ощущаемая в области шеи, подмышек, паха или миндалин, возникает из-за микроорганизмов, попавших в лимфатические узлы.
В конце концов, эти организмы разрушаются и элиминируются клетками, которые выстилают стенки узла. Затем отек и боль стихают.
Лимфатическая система фильтрует жидкость вокруг клеток. Это важная часть иммунной системы. Когда люди говорят о опухших железах на шее, они обычно имеют в виду опухшие лимфатические узлы. Обычными областями, где можно легко прощупать лимфатические узлы, особенно если они увеличены, являются пах, подмышки (подмышечные впадины), над ключицей (надключичные), на шее (шейные) и на затылке чуть выше линии роста волос (затылочные). ).
).
Увеличение лимфатических узлов, боль в горле, утомляемость и головная боль — вот некоторые из симптомов мононуклеоза, вызываемого вирусом Эпштейна-Барр. Как правило, это самоограничивающееся заболевание, и большинство пациентов могут выздороветь в течение 4–6 недель без лекарств.
Лимфатическая система представляет собой сложную систему дренажа и транспорта жидкости, а также иммунного ответа и устойчивости к болезням. Жидкость, которая вытесняется из кровотока при нормальной циркуляции, фильтруется через лимфатические узлы для удаления бактерий, аномальных клеток и других веществ. Эта жидкость затем транспортируется обратно в кровоток через лимфатические сосуды. Лимфа движется только в одном направлении, к сердцу.
Лимфатические узлы вырабатывают иммунные клетки, помогающие бороться с инфекцией. Они также фильтруют лимфатическую жидкость и удаляют посторонние вещества, такие как бактерии и раковые клетки. Они могут стать опухшими из-за воспалительных состояний, абсцесса, рака и чаще всего из-за инфекции. Общие области, где можно прощупать лимфатические узлы, включают пах, подмышки, за ушами, затылок, боковые стороны шеи, а также под челюстью и подбородком.
Они могут стать опухшими из-за воспалительных состояний, абсцесса, рака и чаще всего из-за инфекции. Общие области, где можно прощупать лимфатические узлы, включают пах, подмышки, за ушами, затылок, боковые стороны шеи, а также под челюстью и подбородком.
Лимфатические узлы играют важную роль в защите организма от инфекции. Отек может возникнуть, даже если инфекция незначительна или не очевидна. Увеличение лимфатических узлов обычно является результатом локализованной или системной инфекции, образования абсцесса или злокачественного новообразования.
Соображения
Обычные области, где лимфатические узлы можно прощупать (пальцами), включают:
- Пах
- Подмышки
- Шея (цепочка лимфатических узлов находится по обеим сторонам передней части шеи, с обеих сторон шеи и вниз по каждой стороне задней части шеи)
- Под челюстью и подбородком
- За ушами
- На затылке
Причины
Инфекции являются наиболее распространенной причиной увеличения лимфатических узлов. Инфекции, которые могут их вызвать, включают:
Инфекции, которые могут их вызвать, включают:
- Абцкс или пораженный зуб
- Ушная инфекция
- простуды, грипп и другие инфекции
- Отек (воспаление) десен (гингивит) .
- Туберкулез
- Кожные инфекции
Иммунные или аутоиммунные заболевания, которые могут вызвать увеличение лимфатических узлов:
- ВИЧ
- Ревматоидный артрит (РА)
Рак, который может вызывать увеличение лимфатических узлов, включает:
- Лейкемию
- Болезнь Ходжкина
- Неходжкинскую лимфому
Многие другие виды рака также могут вызывать эту проблему.
Некоторые лекарства могут вызывать увеличение лимфатических узлов, в том числе:
- Противосудорожные препараты, такие как фенитоин
- Иммунизация против брюшного тифа
Какие лимфатические узлы опухают, зависит от причины и пораженных частей тела. Опухшие лимфатические узлы, которые появляются внезапно и болезненны, обычно вызваны травмой или инфекцией. Медленный, безболезненный отек может быть вызван раком или опухолью.
Медленный, безболезненный отек может быть вызван раком или опухолью.
Уход на дому
Болезненные лимфатические узлы обычно являются признаком того, что ваш организм борется с инфекцией. Болезненность обычно проходит через пару дней без лечения. Лимфатический узел может не вернуться к своему нормальному размеру в течение нескольких недель.
Когда обращаться к медицинскому работнику
Обратитесь к своему лечащему врачу, если:
- Через несколько недель ваши лимфатические узлы не уменьшаются или продолжают увеличиваться.

- Они красные и нежные.
- Они кажутся твердыми, неровными или неподвижными.
- У вас лихорадка, ночная потливость или необъяснимая потеря веса.
- Любой узел у ребенка больше 1 сантиметра (чуть меньше половины дюйма) в диаметре.
Что ожидать в вашем кабинете Посетите
Ваш врач проведет медицинский осмотр и спросит о вашей истории болезни и симптомах. Примеры вопросов, которые могут быть заданы:
- Когда начался отек
- Если отек возник внезапно
- Болезненность каких-либо узлов при нажатии
Могут быть выполнены следующие анализы:
- Анализы крови, в том числе функциональные пробы печени, функциональные пробы почек и общий анализ крови с дифференциалом
- Биопсия лимфатических узлов
- Рентген грудной клетки
- Сканирование печени и селезенки
Лечение зависит от причины увеличения узлов.


 Это первые узлы в подмышечной области (подмышке), через которые происходит отток лимфатической жидкости от опухоли молочной железы. Эти узлы определяются путем инъекции специального красителя в молочную железу.
Это первые узлы в подмышечной области (подмышке), через которые происходит отток лимфатической жидкости от опухоли молочной железы. Эти узлы определяются путем инъекции специального красителя в молочную железу.

 Ваш медицинский сотрудник предоставит вам печатную копию этого материала, или можете ознакомиться с ним в Интернете.
Ваш медицинский сотрудник предоставит вам печатную копию этого материала, или можете ознакомиться с ним в Интернете.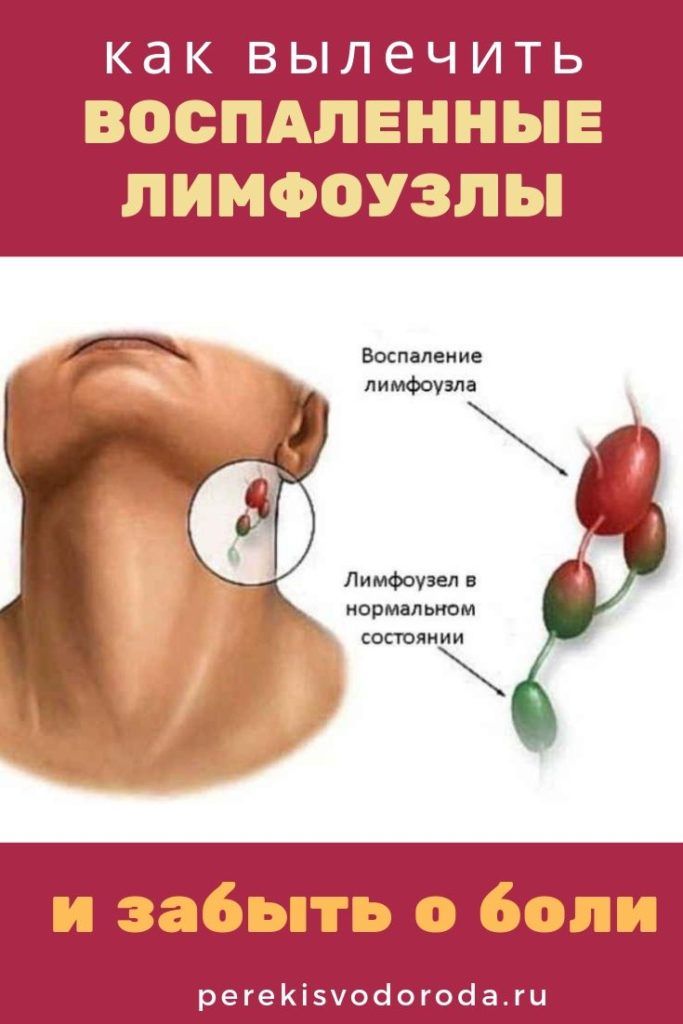

Добавить комментарий